Patientenbehandlung im Rahmen eines Kooperationsvertrags
Pflegebedürftige gehören aufgrund ihrer meist umfangreichen Einschränkungen zu den besonders vulnerablen Patientengruppen. Deren zahnmedizinische Betreuung stellt die Behandler deshalb vor besondere Herausforderungen. So sind bestimmte, aus zahnmedizinischer Sicht eigentlich sinnvolle oder sogar indizierte Behandlungsoptionen bei Pflegebedürftigen mitunter nicht durchführbar und nicht selten müssen Behandler individuell auf die spezifische Situation des Patienten abgestimmte Kompromisslösungen entwickeln.
Kooperationsverträge zielen auf eine „zeitnahe, den Lebensumständen des Pflegebedürftigen Rechnung tragende Behandlung beziehungsweise Hinwirken auf eine solche Behandlung“ durch den Kooperationszahnarzt ab (Paragraf 1 Muster-Kooperationsvertrag – siehe Teil 1 dieses Beitrags „Kooperationsverträge – ein Erfolgsmodell!“ in der zm 17/2019, auf den S. 84–92). Nach Möglichkeit sollten Behandlungsmaßnahmen zur „Vermeidung von zahnmedizinisch bedingten Krankentransporten und Krankenhausaufenthalten“ vor Ort in der Einrichtung durchgeführt werden.
Die praktische Umsetzung der Behandlungsmaßnahmen im Rahmen der Kooperationsvertragstätigkeit wie auch der zahnärztlichen Betreuung pflegebedürftiger Menschen insgesamt hängt von vielen Faktoren ab. So können außerhalb der Praxis selbst mit großem apparativem Aufwand einige typische zahnärztliche Therapiemaßnahmen aufgrund der eingeschränkten Kooperationsfähigkeit mitunter nicht sinnvoll erfolgen. Sogar in der Praxis zwingen uns die Multimorbidität und die reduzierte Belastbarkeit einiger Patienten, mehr Kompromisse als sonst bei der Therapie einzugehen.
Wie belastbar ist der Patient?
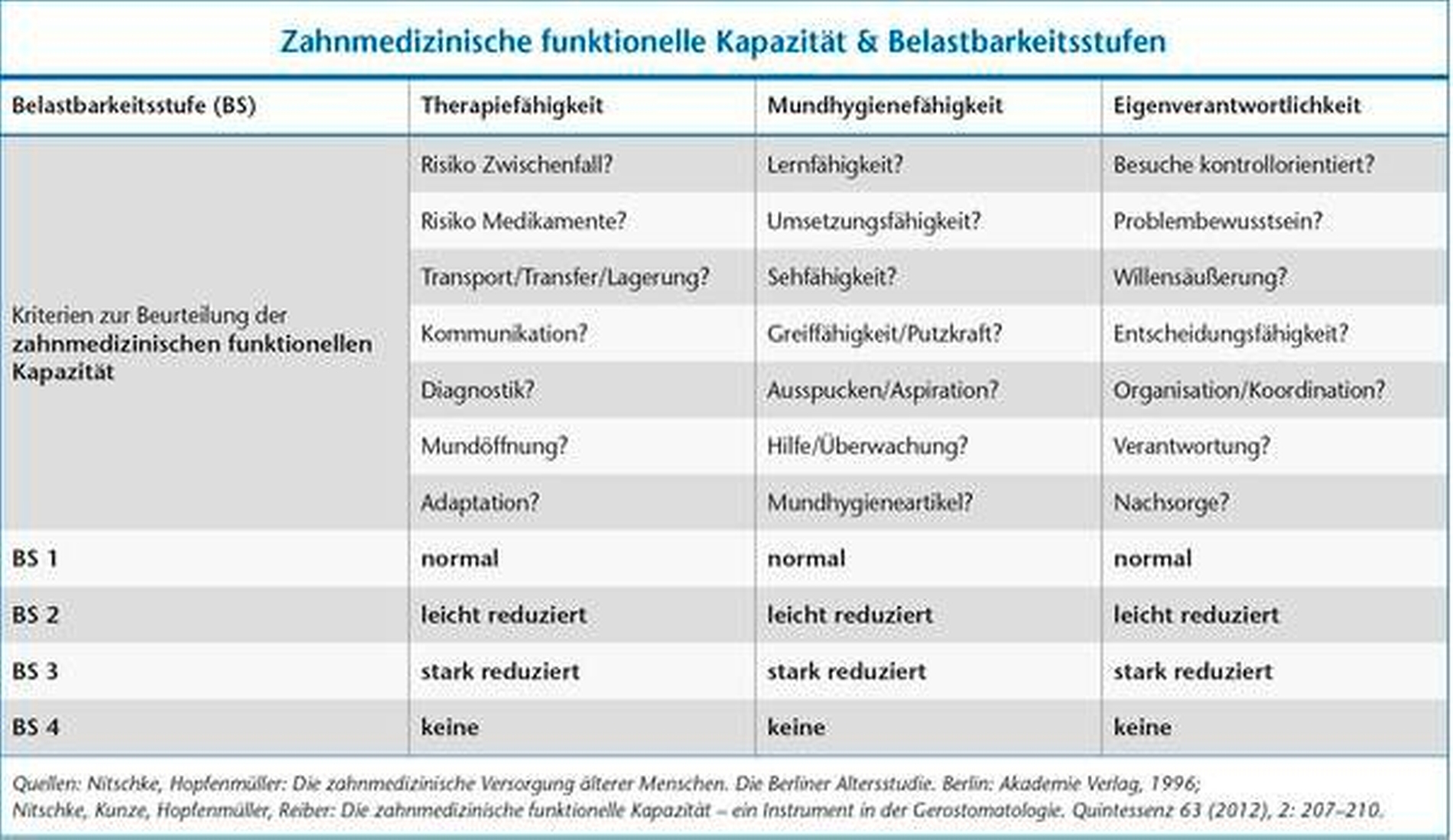
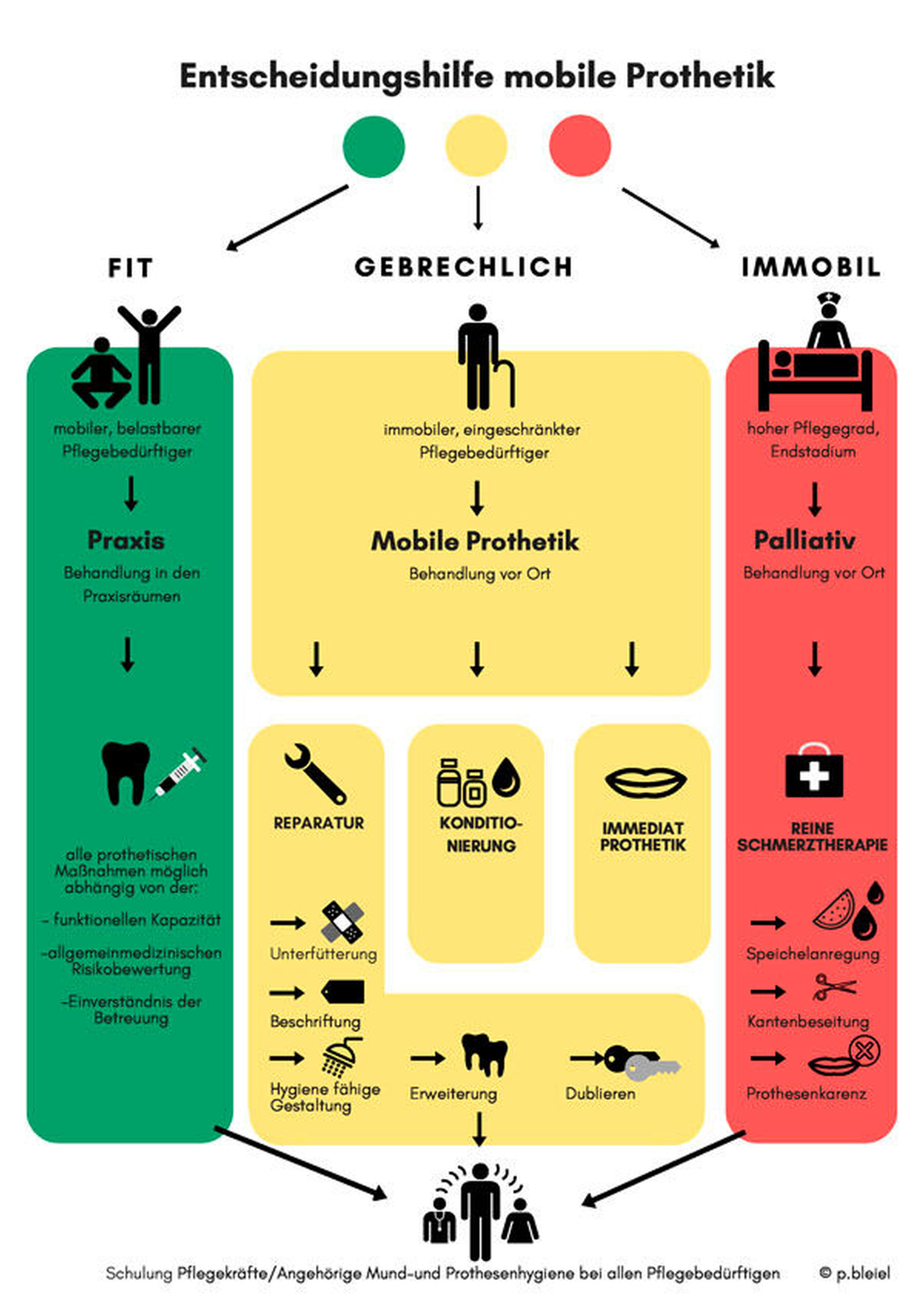
Zur Orientierung in Bezug auf Art und Umfang der Behandlung hat sich die „zahnmedizinische funktionelle Kapazität“ bewährt [Nitschke, 1996]. Aus den Kriterien Therapiefähigkeit, Mundhygienefähigkeit und Eigenverantwortlichkeit ergibt sich für jeden Patienten eine sogenannte Belastbarkeitsstufe (Abbildung 1). Diese kann unter anderem hilfreich sein, im Gespräch mit Patienten, gesetzlichen Vertretern oder Angehörigen, die Therapieoptionen abzuwägen. Die Klärung der zahnärztlichen Betreuung (Versorgungsdiagnose) sowie die Fragen zur Durchführung der täglichen Mundhygiene (Nachsorgekompetenz) werden hier ebenfalls einbezogen. Abgeleitet von den Belastbarkeitsstufen ist beispielsweise die „Entscheidungshilfe mobile Prothetik“ ein nützliches Praxistool, das die Praxis Bleiel aus Rheinbreitenbach entwickelt hat [Bleiel, 2012] (Abbildung 2).
Ein motiviertes und wohlwollendes Umfeld (Betreuer, Angehörige, Pflegekräfte) sowie das Wissen um die komplexen Aspekte der Polymedikation, der rechtlichen Fragen, des Zugangs und Umgangs in der Behandlung von Menschen mit Demenz, der Lagerung mobilitätseingeschränkter Menschen, der Aspirationsgefahr und ergonomischer Arbeitsmethoden helfen, die Herausforderungen besser zu meistern. Trotzdem ist die Behandlung gebrechlicher Menschen mit größeren Risiken verbunden. Im ersten Teil dieses Beitrags wurde bereits ausführlich darauf hingewiesen. Vor allem komplexe beziehungsweise invasive Behandlungen außerhalb der Praxis, also unter kompromittierten Umgebungsbedingungen, müssen bei diesen Hochrisikopatienten kritisch abgewogen werden (Hygienemanagement, Notfallmanagement).
Der Wunsch des Patienten steht im Mittelpunkt!
Bei allen Bemühungen stehen der betroffene Patient und sein Wunsch im Mittelpunkt. Es kommt immer wieder vor, dass Pflegekräfte, gesetzliche Vertreter oder Angehörige Probleme ansprechen und Wünsche äußern – das ist auch gut so. Aber egal, ob uns bei den Kontroll-Untersuchungen ein Behandlungsbedarf auffällt oder ob wir gerufen werden, weil anderen etwas aufgefallen ist – zunächst machen wir uns selbst ein Bild vor Ort, um – soweit möglich – den Wunsch des Patienten zu erfragen oder auch zu erspüren. Danach stimmen wir uns mit dem Umfeld weiter ab und versuchen, gemeinsam einen Lösungsweg zu finden. Das ist nicht immer einfach und erfordert mitunter Fingerspitzengefühl. Kritisch wird es, wenn der Wunsch des gesetzlichen Vertreters (Betreuer oder Bevollmächtigter) in deutlichem Widerspruch zu unserem Eindruck vom Wunsch des Patienten steht. Hier gilt es einen ruhigen Kopf zu bewahren, den eigenen Eindruck gegebenenfalls durch mehrmalige Besuche zu verifizieren, das pflegerische Umfeld einzubeziehen und immer wieder das Gespräch zu suchen. Die Konfrontation mit Anrufung des Amtsgerichts kann notwendig sein, ist aber im Praxisalltag die absolute Ausnahme.
Das gilt übrigens auch für die Pflegesituation. Natürlich wünschen wir uns, dass die Bewohner mit entsprechendem Bedarf bei der Zahn- und Mundpflege unterstützt werden. Stellen wir hier Defizite fest, sollten wir immer die Ressourcen der Pflege im Blick haben und gemeinsam mit der Pflege nach Wegen suchen, wie es besser gehen kann. Der erhobene Zeigefinger oder gar die Anrufung der Heimaufsicht beziehungsweise des MDK (Medizinischer Dienst der Krankenkassen) kann in extremen Ausnahmefällen notwendig sein. In jedem Fall sollte zunächst aber mit Geduld und guter individueller Anleitung, gegebenenfalls auch über ein Gespräch mit der Pflegedienstleitung auf Augenhöhe, jeder Versuch unternommen werden, Defizite und Konflikte friedlich zu lösen. Gute Mundpflege ist möglich, aber wir müssen auch bereit und in der Lage sein zu zeigen, wie es geht!
Die Versorgungskonzepte sind sehr heterogen
Im Hinblick auf die Konzepte der zugehenden zahnärztlichen Versorgung gibt es Zahnärzte, die insgesamt sehr zurückhaltend und nur mit reduzierter instrumenteller Ausstattung agieren (zum Beispiel Exkavator und Cavit bei notwendigen Füllungen). Andere wiederum sind mit mobiler Behandlungseinheit, in einem Behandlungsraum vor Ort oder sogar mit einem Behandlungsmobil aktiv. Die umfassenden und komplexen Konzepte stellen aus heutiger Sicht die „Speerspitze der Versorgungsmöglichkeit“ dar und sind in der Regel fundiert durch eigene jahrelange, manchmal jahrzehntelange Erfahrung. Allerdings wirft die zunehmende Komplexität auch immer wieder neue Fragen auf.
Im Folgenden wird anhand konkreter Behandlungsmaßnahmen ein Konzept vorgestellt, das unter Berücksichtigung der heute zur Verfügung stehenden Ressourcen und Möglichkeiten flächendeckend durch die Zahnärzteschaft umsetzbar ist. Bei günstiger Entwicklung sind darüber hinausgehende Schritte denkbar. Zunächst sollte es aber darum gehen, die individuellen Bedarfe und Belastbarkeitsgrenzen der betroffenen Patienten besser zu verstehen. In vielen Zahnarztpraxen ist der gebrechliche Patient bis heute die Ausnahme.
Ziel muss die Stärkung der Nachsorgekompetenz sein
Unser zahnmedizinisches Handeln muss die Nachhaltigkeit im Blick haben. Wenn im vierten Lebensabschnitt die Gebrechlichkeit den Alltag herausfordert und Unterstützung notwendig wird, ist es wichtig, das Umfeld auf die Bedeutung der Mundgesundheit einzuschwören. Nur so wächst die Bereitschaft aufseiten der Pflegekräfte und pflegenden Angehörigen, die Kompetenz zur Nachsorge zu entwickeln. Häufig wird angeführt, es wäre zu wenig Zeit. Aber selbst wenn es die Zeit gibt, fehlt es an der Kompetenz. Deshalb war und ist es richtig, dass über den Mundgesundheitsstatus, den individuellen Mundgesundheitsplan und die Mundgesundheitsaufklärung die Nachsorgekompetenz gefördert wird. Diese Aufgaben können nur wir Zahnärzte erfüllen – egal ob in der Pflegeeinrichtung, bei den Menschen zu Hause oder in der Praxis! Wenn uns dies gut gelingt, wird mittel- und langfristig auch der Bedarf an belastenden invasiven Behandlungsmaßnahmen abnehmen.
Um die Nachsorgekompetenz noch besser fördern zu können hat die Landeszahnärztekammer (LZK) Baden-Württemberg einen zahnärztlichen Aufnahmebogen entwickelt. Ist dieser Bogen in die Aufnahmemappe der Pflegeeinrichtung integriert, werden von Anfang an auf einer Seite alle relevanten Informationen unter anderem zum Hauszahnarzt, zu gewohnten Pflegemitteln oder zum Bonusheft eingeholt. Sollen wir als Kooperationszahnarzt die Betreuung übernehmen, kann ein Gespräch mit dem bisherigen Hauszahnarzt weitere wichtige Informationen zutage fördern und es können gegebenenfalls vorhandene Röntgenaufnahmen übermittelt werden. Auch wenn in der Vergangenheit immer wieder bei Aufnahme eines Bewohners in eine Pflegeeinrichtung keine entsprechenden Informationen mehr verfügbar waren, so macht es doch Sinn, diese Informationen abzufragen, nicht zuletzt weil die Mundgesundheit immer mehr ins Bewusstsein der Bevölkerung rückt (Abbildung 3).
Ein zweites Formular, der ebenfalls von der LZK Baden-Württemberg entwickelte zahnärztliche Überleitungsbogen, kommt zum Einsatz, wenn ein konkreter Behandlungsbedarf auffällt. Sei es, dass das Zahnfleisch gerötet oder eine Schwellung aufgetreten ist, Zähne abgebrochen sind, Prothesen nicht mehr getragen werden, Prothesen nicht mehr halten oder Prothesen gebrochen sind. Viele Pflegeeinrichtungen haben zwar Überleitungsbögen, diese sind aber in der Regel für die Aufnahme in ein Krankenhaus konzipiert und deshalb sehr umfangreich. Werden diese Bögen in die Praxis gefaxt, bedeutet das viel unnötige Information auf vielen Seiten Papier. Wir aber wollen alle für uns wichtigen Informationen möglichst auf einer Seite in die Praxis gefaxt bekommen. Über einen kurzen Rückruf machen wir uns ein Bild von der Dringlichkeit und stimmen den Besuchstermin ab (Abbildung 4).
Typische Anforderungen und Auffälligkeiten
Scharfe Kanten & Druckstellen:
Scharfe Kanten an Zähnen und Prothesen der Bewohner können viele Ursachen haben: Zähne sind abgebrochen, Füllungen sind mit der Zeit herausgefallen, Patienten knirschen oder pressen, Prothesen sind auf den Boden gefallen, Prothesenlagerflächen haben sich infolge Atrophie verändert oder Zähne zur Abstützung der Prothesen sind gewandert. Oft signalisieren Patienten Schmerzen verbal, über Grimassieren, über Vermeidungs- oder Abwehrverhalten – dann werden wir gerufen. Immer wieder jedoch kommt es vor, dass trotz objektiv feststellbarer pathologischer Veränderungen selbst auf konkrete Nachfrage Schmerzen oder Probleme verneint werden und auch sonst keine Schmerzsignale wahrnehmbar sind. In diesem Fall kann eine anderweitig begründete Schmerzmedikation oder auch die subjektiv zurückhaltende Einschätzung des Patienten ursächlich sein. Reduziert man scharfe Kanten oder entfernt Druckstellen, sagt oder signalisiertder Patient jedoch: „Viel besser!“. Menschen messen also unter Umständen einem Problem keine große Bedeutung bei, nehmen jedoch Verbesserungen sehr wohl wahr. Die Kontrolluntersuchungen leisten hier einen wertvollen Beitrag zur Identifizierung.
Scharfe Kanten und Druckstellen können in der Regel mit einfachen Hilfsmitteln vor Ort geglättet beziehungweise entfernt werden (Abbildung 5).
Scharfe Kanten & Druckstellen (Abbildung 5)
Abgebrochene Zähne, Absplitterungen von Zähnen und Verblendungen oder herausgefallene Füllungen sind häufig die Ursache für scharfe Kanten (oben links). Die linguale unscheinbare spitze Kante am Zahn 34 (oben rechts) hat die schmerzhafte Schnitt-Verletzung der Zungenunterseite verursacht. Der Patient klagte zwar nicht über Schmerzen, nahm aber beim Essen nur noch weiche Kost zu sich und zeigte häufiger eine grimassierende Mimik. Nach Abrunden der Zahnkante verheilte die Zungenverletzung innerhalb von zwei Wochen und der Patient hat wieder normal gegessen.Auch Prothesen müssen auf scharfe Kanten überprüft werden. Die Prothese im Bild unten links zeigt an vielen Randbereichen Absplitterungen, da sie immer wieder unkontrolliert aus dem Mund auf den Boden gefallen ist. Pflegekräften empfehlen wir, bei der Prothesenreinigung bewusst die Prothesenränder und Zähne einmal mit dem Finger abzufahren – mit dem Finger „sieht“ man besser!Druckstellen sind nicht selten und werden nicht immer reklamiert. Die Implantat-Prothese im Bild unten rechts zeigt neben wulstartigen Auftreibungen im Bereich der Prothesenränder zudem Rötungen im Prothesenlagerbereich. Die Pflegekräfte waren unsicher im Umgang mit der Prothese, deshalb wurde die Prothese nicht herausgenommen und deshalb die Prothesenunterseite (siehe kleines Bild) wie auch die entsprechenden Schleimhautareale im Oberkiefer nicht gereinigt (siehe kleines Bild). Die Patientin hat nicht über Schmerzen geklagt und auch sonst keine Anzeichen für Schmerzen gezeigt. Wir begleiten die Pflege nun intensiv bei der Handhabung und überprüfen engmaschig, ob die Schleimhaut sich wieder normalisiert. | Elmar Ludwig
Die Prothese hält nicht mehr!
Diesen Satz hören wir häufig. Manchmal genügt es, eine Klammer oder ein Verbindungselement zu aktivieren beziehungsweise zu erneuern. In anderen Fällen sind aufgrund der Atrophie der Kiefer Unterfütterungen angezeigt. Wenn infolge der Atrophie die Statik der Zahnaufstellung problematisch geworden ist, reicht dies jedoch unter Umständen nicht aus. Manchmal sind orale Dyskinesien oder der Schwund der Muskulatur im Mund-Kiefer-Gesichtsbereich der Grund dafür, dass die muskuläre Stabilisierung der Prothesen nicht mehr funktioniert. Bevor wesentliche Veränderungen an den Prothesen vorgenommen werden, sollte der Einsatz von Haftcreme empfohlen werden, auch wenn es bisher ohne ging. Den Gaumen zu schließen, Prothesenränder wesentlich zu verändern oder gar Zähne umzustellen, birgt immer das Risiko, dass eine Prothese nicht mehr adaptiert und damit nicht mehr getragen wird. Manchmal ist es dann sinnvoll, mit den Angehörigen zu sprechen und sich über eine neue Prothese im Sinne einer Duplikatprothese dem Ziel zu nähern (Abbildung 6).
Unterfütterungen oder Überabformungen können in der Regel ebenfalls vor Ort erfolgen. Dabei sollte mit vertrauten Materialien – am besten solchen mit kurzer Abbindezeit – gearbeitet und der Materialeinsatz im Mund auf ein notwendiges Minimum reduziert werden. Bei allen Veränderungen empfiehlt sich nach ein paar Tagen eine Kontrolle – eine Unterfütterung beispielsweise kann selbst wieder Druckstellen nach sich ziehen, ohne dass der Patient dies reklamiert.
Duplikatprothese (Abbildung 6)
Bei dieser demenziell erkrankten Patientin sind mit der Zeit die letzten Ankerzähne im Oberkiefer verloren gegangen beziehungsweise abgebrochen. Die Patientin ist zudem mit einer Unterkiefer-Klammer-Prothese versorgt, die sie aber nicht mehr toleriert und trägt, da in der Vergangenheit durch eine distal offene Doppelarmauflageklammer immer wieder bei der Eingliederung die Wange verletzt wurde – bei endständigen Molaren sollten die Doppelarme entweder eng schließen oder noch besser sollte ein Ringklammerdesign gewählt werden. Die Patientin kaut deshalb schon lange über die Frontzähne. Die fehlende okklusale Stabilisierung im Seitenzahnbereich und das Kauen mit den Frontzähnen mindert den Halt der Oberkieferprothese zusätzlich.Die Pflegekräfte berichteten, dass die Prothese (oben links) nicht mehr so gut hält. Aufgrund der Unruhe der Patientin bat die Schwester um eine Behandlung in der Einrichtung zur Verbesserung des Prothesenhalts. Die Patientin selbst sagte, das sie auch ohne Prothese ganz gut zurechtkomme. Die Pflegekräfte gaben aber ergänzend zu bedenken, dass die Patientin in letzter Zeit weiche Kost bevorzuge, bei festerer Nahrung weniger kaue und das Essen eher „herunterschlingt“.Zunächst wurden in der Einrichtung mithilfe eines Silikonsplints lediglich die fehlenden Zähne an der Prothese ausgeformt und anschließend im Labor ergänzt, der offene Gaumen aber bewusst belassen, um den Geschmack zu erhalten und die Prothese im Sinne der Adaptierbarkeit nicht zu sehr zu verändern (oben rechts, linke Seite). Trotz Haftcreme war die Situation vor allem in den Augen der Schwester nicht befriedigend, diese bat deshalb um eine andere, „schnelle“ Lösung ohne großen Aufwand.So haben wir als zweiten Schritt ebenfalls in der Einrichtung mit lichthärtendem Kunststoff temporär den Gaumen verschlossen und die Prothese zur Minimierung der Aspirationsgefahr mit einem schnell abbindenden mittelviskösen Silikon bei aufrechter Kopf-Körperhaltung unterfüttert (unten rechts). Die Prothese wurde im zahntechnischen Labor auf Gips gesockelt und mit Silikon eine Duplikatform erstellt. In der Duplikatform wurden zunächst die Zähne mit zahnfarbenem und anschließend mit dem Modell der restliche Hohlraum des Prothesenkörpers mit rosafarbenem Kunststoff ausgegossen. Diese Duplikatprothese (oben rechts, rechtes Bild) hat die Patientin noch am selben Tag der Unterfütterung bei einem zweiten Besuch in der Pflegeeinrichtung bekommen und sofort sehr gut adaptiert, sie kommt sogar ohne Haftcreme aus. Beim Kontrollbesuch drei Tage später zeigte sich eine Druckstelle, die die Patientin selbst gar nicht bemerkt hatte.Aus der temporär verschlossenen und unterfütterten Prothese wurden – nach Herstellung der Duplikatform – das Silikon und der lichthärtende Kunststoff wieder entfernt. Ziel war es, die alte Prothese zu erhalten für den Fall, dass die neue Duplikatprothese nicht adaptiert wird. Jetzt kann die alte Prothese im Bedarfsfall als Ersatzprothese genutzt werden. | Elmar Ludwig
Der Zahn, die Krone, die Brücke ist herausgebrochen!
Manchmal hält eine Prothese nicht mehr, weil ein Ankerzahn abgebrochen ist. Oder überhaupt bricht ein Zahn, eine Krone oder gar eine ganze Brücke ab, fällt heraus, wird verschluckt oder – in seltenen Fällen – aspiriert. Natürlich sind Wurzelreste im Kiefer ein potenzielles Gesundheitsrisiko. Allerdings sehen wir bei gebrechlichen Menschen häufig keinerlei klinische Symptomatik (Schmerzen, Schwellung, Eiter) und vor dem Hintergrund der Multimorbidität sowie der Belastung eines invasiven Eingriffs wägen wir die Entfernung von Wurzelresten in jedem einzelnen Fall kritisch ab. Nach sorgfältiger Prüfung und Abwägung ist ein klärendes Gespräch mit dem Patienten und im Anschluss mit dem gesetzlichen Vertreter beziehungsweise den Angehörigen wichtig. Bei der Frage nach der Versorgung der Lücke gibt es mehrere Optionen. Erstens kann man die Lücke einfach belassen. Zweitens kann man versuchen, Zähne wieder aufzubauen. Oft aber kann auch eine bestehende Prothese erweitert oder mit einer Interimsprothese die Lücke geschlossen werden (Abbildung 7).
Erweiterungen und Interimsprothesen können in vielen Fällen vor Ort durchgeführt werden. Gerade bei Erweiterungen sind Teilausformungen mit schnell abbindenden Silikonen anstelle von Überabformungen für den Zahntechniker mitunter ausreichend (Abbildung 8).
Interimsprothese (Abbildung 7)
Wir wurden gerufen, weil dieser Patientin die Frontzahnbrücke im Oberkiefer herausgefallen war. Zwei Wurzelreste waren noch im Kiefer, der dritte Ankerzahn ist mit der Brücke komplett ausgefallen (oben rechts und links). Die Patientin ist im Rollstuhl mobil und in der Kommunikation nicht eingeschränkt – sie kann klar ihre Wünsche äußern. Sie gab an, keine Schmerzen zu haben, lediglich im Bereich der Wurzelreste spüre sie scharfe Kanten. Die Patientin bekommt ein Medikament zur Blutverdünnung und zudem in den letzten Jahren unterschiedliche Antiresorptiva gegen Osteoporose. Sowohl die Patientin als auch die Angehörigen haben den Wunsch einer zügigen Versorgung der Lücke geäußert – nach Möglichkeit in der Einrichtung und unter Belassung der bestehenden Kronen und Brücken im Oberkiefer.Bei aufrechter Kopf-Körperhaltung wurden in der Einrichtung zunächst mit einem mobilen Motor ohne Wasserkühlung die scharfen Kanten der Wurzelreste geglättet, Alginat-Abformungen genommen (so wenig Material wie möglich) und die Zahnfarbe bestimmt. Um einen möglichst guten Halt zu gewährleisten, wurden auch die endständigen Zähne in die Interimsprothese mit einbezogen – die nach mesial geöffneten Klammern reduzieren dabei die Verletzungsgefahr bei der Eingliederung. Die Patientin tolerierte die Interimsprothese von Anfang an sehr gut und auch die Angehörigen waren mit der optischen Erscheinung sehr zufrieden (unten links), weshalb eine definitive Versorgung zum Beispiel mit einer Einstückguss-Prothese zunächst nicht weiter geplant ist. Die Situationsmodelle für die Interimsprothese haben auch den Verdacht bestätigt, dass aufgrund der unterschiedlichen Einschubrichtung Schleifmaßnahmen an den Kronen in größerem Umfang notwendig wären.Wichtig war es, die Pflegekräfte gut und intensiv zu instruieren. Die Patientin kann zwar die Zähne noch selbständig putzen, die Prothese aber kann sie nicht eigenständig ein- und ausgliedern. Bei einem Kontrollbesuch eine Woche später wurde mit dem Pflegepersonal das Ein- und Ausgliedern nochmals geübt. | Elmar Ludwig
Erweiterung mit Splint (Abbildung 8)
Bei diesem bettlägerigen Patienten in palliativer Situation (Tumor) wurden wir ebenfalls gerufen, weil die verblockte Kronenversorgung in der Oberkieferfront herausgefallen war. Der Zahn 11 war knapp über Saumniveau abgebrochen, der Zahn 21 kariös zerstört, der Zahn 22 noch als Wurzelrest im Kiefer sichtbar (oben links). Die Rezementierung der alten Kronenversorgung kam nicht in Betracht. Die Zähne waren insgesamt schmerzunempfindlich. Die Tochter sagte uns, der Vater und sie wünschten sich für die letzten Wochen eine bedarfsgerechte Versorgung ohne großen Aufwand und ohne in die Praxis kommen zu müssen. Der Patient selbst wiederholte im Gespräch mehrfach diesen Wunsch.Mithilfe eines mobilen Motors ohne Wasserkühlung haben wir zuerst die Zähne 11 und 21 auf Saumniveau eingekürzt und die scharfen Kanten geglättet – eine Anästhesie war nicht notwendig. Da sich zunehmend mehr Speisereste unter der Prothese gesammelt hatten – der Patient war in den letzten Wochen kachektisch geworden –, haben wir die Prothese mit schnell-abbindendem mittelfließendem Silikon im Bereich der Sattelanteile unterfüttert und danach bei geschlossenem Mund den Frontzahnbereich ebenfalls mit schnell-abbindendem Silikon zur Bissregistrierung aus der Spritzkartusche ausgeformt. So waren in sehr kurzer Zeit ohne großen Materialaufwand und ohne Abformung des Gegenkiefers alle relevanten Informationen gewonnen (unten links).Im zahntechnischen Labor erfolgte die Erweiterung der Prothese (oben rechts). Durch die Unterfütterung war der Patient mittels Haftcreme bereits einen Tag, nachdem wir gerufen worden waren, wieder in der Lage, ohne Einschränkung zu kauen und zu sprechen – es ging sogar besser als vorher (unten rechts). Zwei Tage später haben wir die Situation nochmals in Augenschein genommen. Die Handhabung war problemlos und eine kleine Druckstelle haben wir ohne großen Aufwand vor Ort entfernt.Beide – Vater und Tochter – waren sehr dankbar für die schnelle Hilfe und sie waren glücklich für diesen Moment – auch wenn der Vater wenige Wochen später infolge seines Tumorleidens verstarb. | Elmar Ludwig
Die Prothese ist verschwunden!
Klinikaufenthalte, die Orientierungslosigkeit mancher Bewohner oder einfach die Hektik des Pflegealltags können Gründe sein, warum Prothesen auf einmal fehlen. Meist tauchen die Prothesen schnell wieder auf. Wenn nicht, muss zunächst in enger Absprache mit dem Umfeld geklärt werden, ob – und wenn ja – in welcher Form eine Neuanfertigung möglich ist und wer die gegebenenfalls entstehenden Kosten übernimmt. Nicht immer ist es möglich, die „alte“ Arbeit einfach neu zu machen (Abbildung 9).
Die Prothese ist verschwunden! (Abbildung 9)
Die Pflegeeinrichtung hat uns informiert, dass im Rahmen eines Krankenhausaufenthalts aufgrund einer Lungenentzündung beide Prothesen verschwunden und trotz intensiver Suche nicht wieder aufgetaucht sind. Die Frage der Kostenübernahme war geklärt. Die Patientin ist geringfügig in der Kooperationsfähigkeit eingeschränkt, jedoch auf einen Pflegerollstuhl angewiesen und die Schluckkompetenz ist nach einem länger zurückliegenden Schlaganfall reduziert.Die Situationsabformung der Kiefer mittels Alginat zeigte, dass sich die Zähne und vor allem Teleskope in der Zwischenzeit verstellt hatten – sowohl im Ober- als auch im Unterkiefer bestand keine einheitliche Einschubrichtung mehr (oben links und unten links). Eine Neuanfertigung lediglich der Sekundärkonstruktion war also nicht sinnvoll. Das Primärteleskop des Zahnes 45 war schon länger nicht mehr in situ, der Zahnstumpf kariös stark zerstört, aber schmerzunempfindlich und ohne scharfe Kanten. Die Patientin und die Angehörigen baten um die Anfertigung neuer Prothesen, nach Möglichkeit ohne große Belastung und in der Pflegeeinrichtung.So haben wir die Teleskop-Primärteile einfach im Mund belassen und auf dem bereits bestehenden Situationsmodell des Oberkiefers eine Biss-Schablone aus Kunststoff angefertigt, um über eine Silikonsplint-Verschlüsselung die Modelle zuordnen zu können – die Zahnfarbe wurde mit der Patientin und den Angehörigen zusammen ausgesucht. Der Zahntechniker hat die Situationsmodelle nach Mittelwerten und über die Biss-Schablone einartikuliert. Für die Teleskopzähne wurden Kronen gefertigt, der Stumpf des Zahnes 45 auf Saumniveau radiert und die fehlenden Zähne mit Einstückguss-Klammerprothesen ersetzt. Am Tag der Eingliederung haben wir im Mund den Stumpf des Zahnes 45 auf Saumniveau eingekürzt (es war keine Anästhesie notwendig), die Kronen auf den belassenen Primärteilen zementiert, den Biss kontrolliert und mit dem Pflegepersonal das Ein- und Ausgliedern der Prothesen geübt.Die Patientin wie die Angehörigen waren über die schnelle und wenig belastende Behandlung sehr erleichtert. Drei Tage später haben wir nochmals die Prothesen in Bezug auf Halt und Druckstellen, Okklusion und Artikulation (soweit möglich) sowie den hygienischen Zustand überprüft. Die Ein- und Ausgliederung gelingt nach Aussage der Pflegekräfte aufgrund der individuell eingestellten Abzugskräfte der Klammern, die auch „besser zu greifen sind“, sogar einfacher als mit der ursprünglichen Versorgung. | Elmar Ludwig
Wen holen wir in die Praxis?
Theoretisch kann jeder gebrechliche Mensch in eine Zahnarztpraxis transportiert werden. Viele Praxen sind jedoch für Menschen, die liegend transportiert und behandelt werden müssen, nicht in geeigneter Weise ausgestattet oder vernünftig erreichbar. Auch bei Menschen in spezialisierten und individuell angepassten Pflegerollstühlen stoßen nicht wenige Praxen an ihre Grenzen. Hier sind Verbesserungen notwendig und bereits im Gespräch befindliche Fördermittelmodelle für Umbaumaßnahmen müssen mit der Politik weiterentwickelt werden. Notwendige komplexe Behandlungen können – wenn überhaupt – in einer optimal ausgestatteten Praxis besser durchgeführt werden. Dazu sollten analog der Behandlung von Menschen mit Pflegegrad außerhalb der Praxis auch für die Behandlung in der Praxis Zuschläge bei der Abrechnung gewährt werden. Die Behandlung gebrechlicher Menschen in der Praxis erfordert ebenso einen deutlich höheren personellen, instrumentellen und zeitlichen Aufwand. Zudem sind komplexe Behandlungen bei Menschen mit eingeschränkter Mobilität beziehungsweise eingeschränkter Kooperationsfähigkeit körperlich wie auch psychisch deutlich anspruchsvoller.
Wir holen in unsere Praxis vor allem Patienten, die relativ gut belastbar sind. Auch ein engagiertes Umfeld ist hilfreich – vor allem dann, wenn zum Beispiel professionelle Reinigungen in engeren Zeitabständen in der Praxis vereinbart werden. Dieser Wunsch wird zunehmend von Angehörigen formuliert: „Meiner Mutter waren die Zähne immer wichtig!“
Insgesamt sind alle Patienten unserer Praxis darüber informiert, dass wir pflegebedürftige Menschen betreuen. Die meisten nehmen dies nicht nur zur Kenntnis, sondern reagieren darauf ausdrücklich positiv. Vor allem aber schafft es Verständnis, wenn wir gebrechliche Menschen bevorzugt behandeln und diese bei der Ankunft in der Praxis nicht lange warten lassen. Für einen konfliktarmen Praxisablauf ist das wichtig.
Wir planen die Behandlung pflegebedürftiger Menschen in der Praxis an Tagen mit vielen Kontrollen – zwar mit Termin, aber ohne konkretes Zeitfenster. Dann spielt es keine große Rolle, wenn der Transport verspätet oder der Patient wegen Krankheit gar nicht kommt. Umgekehrt kann man dem Patienten immer wieder Pausen anbieten, in der Zeit die anderen Kontrollen durchführen und am Ende des Tages hat man mehr geschafft, als man selbst zu hoffen wagte.
Wir führen keine Behandlungen unter Sedierung oder in Narkose bei uns in der Praxis durch. Vor allem für gebrechliche Menschen ist uns das Risiko für Komplikationen zu hoch. Bei der beschriebenen Auswahl und Planung führen wir aber sehr wohl nahezu alle typischen zahnärztlichen Behandlungsmaßnahmen durch.
Fazit
Vor dem Hintergrund der demografischen Entwicklung in Deutschland ist jede allgemeinzahnärztlich ausgerichtete Praxis gut beraten, sich über ein Konzept zur Betreuung pflegebedürftiger Menschen Gedanken zu machen. Die Betreuung einer stationären Pflegeeinrichtung gewährleistet im Praxisalltag ein hohes Maß an Routine bei den Arbeitsabläufen und den geforderten Kompetenzen. Der risikoorientierte, niederschwellige Einstieg mit reduzierter apparativer Ausstattung erlaubt es, Erfahrungen zu sammeln und bei Bedarf das Konzept weiterzuentwickeln. Vor allem aber macht man sich, das Team und die Praxis insgesamt fit für die Zukunft.
Dr. Elmar Ludwig
Referent für Alterszahnheilkunde der LZK Baden-Württemberg
Zahnärztliche Gemeinschaftspraxis Dr. Markus Dirheimer & Dr. Elmar Ludwig
Neue Str. 115, 89073 Ulm
elmar_ludwig@t-online.de