Klinische Empfehlungen zur ersten Therapiestufe
Parodontitis als komplexe Erkrankung wird von vielen Faktoren in ihrem Entstehen und Verlauf beeinflusst. Einige dieser Faktoren sind therapeutisch modifizierbar, andere nicht. Ziel der Therapie ist es daher, die Risikolast zu reduzieren, auf diesem Weg das Entzündungsgeschehen zu kontrollieren und die Destruktion des Zahnhalteapparats zu stoppen oder zumindest entscheidend zu verlangsamen. Wie bei vielen chronischen Entzündungserkrankungen werden daher die verschiedenen gesicherten Risikofaktoren in der Therapie adressiert. Einige davon können durch zahnärztliche Intervention beseitigt werden, die Mehrzahl erfordert jedoch eine aktive Beteiligung der betroffenen Patienten.
Der Erfolg einer Parodontaltherapie hängt somit entscheidend von der erfolgreichen Motivierung und einer kontinuierlichen Mitarbeit des Patienten ab. Ziel der ersten Therapiestufe ist es folgerichtig, den Parodontitispatienten mit adäquaten Maßnahmen der Prävention und Gesundheitsförderung vertraut zu machen und seine Adhärenz* bezüglich der Therapie zu steigern (Tabelle 1). Deshalb stellt die Leitlinie [Sanz et al., 2020] im Rahmen der ersten Therapiestufe drei Interventionen in den Vordergrund, deren Umsetzung zum Erreichen der Ziele als notwendige Voraussetzung angesehen wird (Abbildung 1). Es handelt sich um die Motivation und Instruktion zum häuslichen Biofilmmanagement (Mundhygieneinstruktion, MHI), um die professionelle supragingivale Plaqueentfernung (professionelle mechanische Plaquereduktion – Professional Mechanical Plaque Removal, PMPR) in Verbindung mit der Beseitigung plaqueretentiver Faktoren / lokaler Reizfaktoren sowie um die Kontrolle von systemischen Risikofaktoren, inklusive Interventionen zur Änderung des Gesundheitsverhaltens, um bekannte Risikofaktoren für die Entstehung und Progression von Parodontitis zu eliminieren beziehungsweise abzumildern.
Diese erste Therapiestufe sollte unabhängig vom Stadium der Erkrankung bei allen Parodontitispatienten erfolgen. Zudem sollte das Behandlungsergebnis regelmäßig reevaluiert werden. Obwohl diese erste Stufe in der Behandlung eines Parodontitispatienten nicht hinreichend im Sinne eines Therapieerfolgs ist, stellt sie die notwendige Basis für ein optimiertes Ansprechen auf die Behandlung und für die Langzeitstabilität des Therapieergebnisses dar.
1. Intervention: Häusliches supragingivales Biofilmmanagement
Welche Mundhygienemaßnahmen sind bei Parodontitispatienten in den verschiedenen Therapiestufen angemessen?
Die Aufnahmefähigkeit von Informationen ist in der Regel begrenzt, wobei große interindividuelle Unterschiede bestehen. Daher gilt es, die manuellen und kognitiven Fähigkeiten des individuellen Patienten zu berücksichtigen und den Patienten nicht mit einer Vielzahl an Vorschlägen zu Verhaltensänderungen zu überfordern. Stattdessen sollten Informationen priorisiert und in aufeinander aufbauenden Handlungsempfehlungen auf die individuelle Situation abgestimmt vermittelt werden.
Evidenz zu Mundhygieneinstruktionen, die sich explizit auf die einzelnen Therapiestufen beziehen, ist kaum vorhanden. Jedoch kann davon ausgegangen werden, dass Empfehlungen zur Mundhygiene universell anzuwenden sind. Somit basieren die Empfehlungen auf systematischen Übersichtsarbeiten zur Prävention und Therapie von Gingivitis [Chapple et al., 2015; van der Weijden und Slot, 2015]. Gezielte Empfehlungen zum häuslichen mechanischen und chemischen Biofilmmanagement in der Prävention und Therapie der Gingivitis finden sich in zwei separaten deutschen Leitlinien („Häusliches mechanisches Biofilmmanagement in der Prävention und Therapie der Gingivitis“ und „Häusliches chemisches Biofilmmanagement in der Prävention und Therapie der Gingivitis“ – AWMF-Register Nr. 083–022 und Nr. 083–016, Versionen 2018, Amendment 2020).
Es sollen professionelle Mundhygieneinstruktionen (MHI) zur Biofilm- und Gingivitisreduktion durchgeführt werden. Wiederholungen der MHI können zu einem weiteren Nutzen führen.
Nach wie vor sind Hand- oder elektrische Zahnbürsten das primäre Mittel zur Biofilm- und Gingivitisreduktion. Die Vorteile des Zähneputzens überwiegen etwaige potenzielle Risiken.
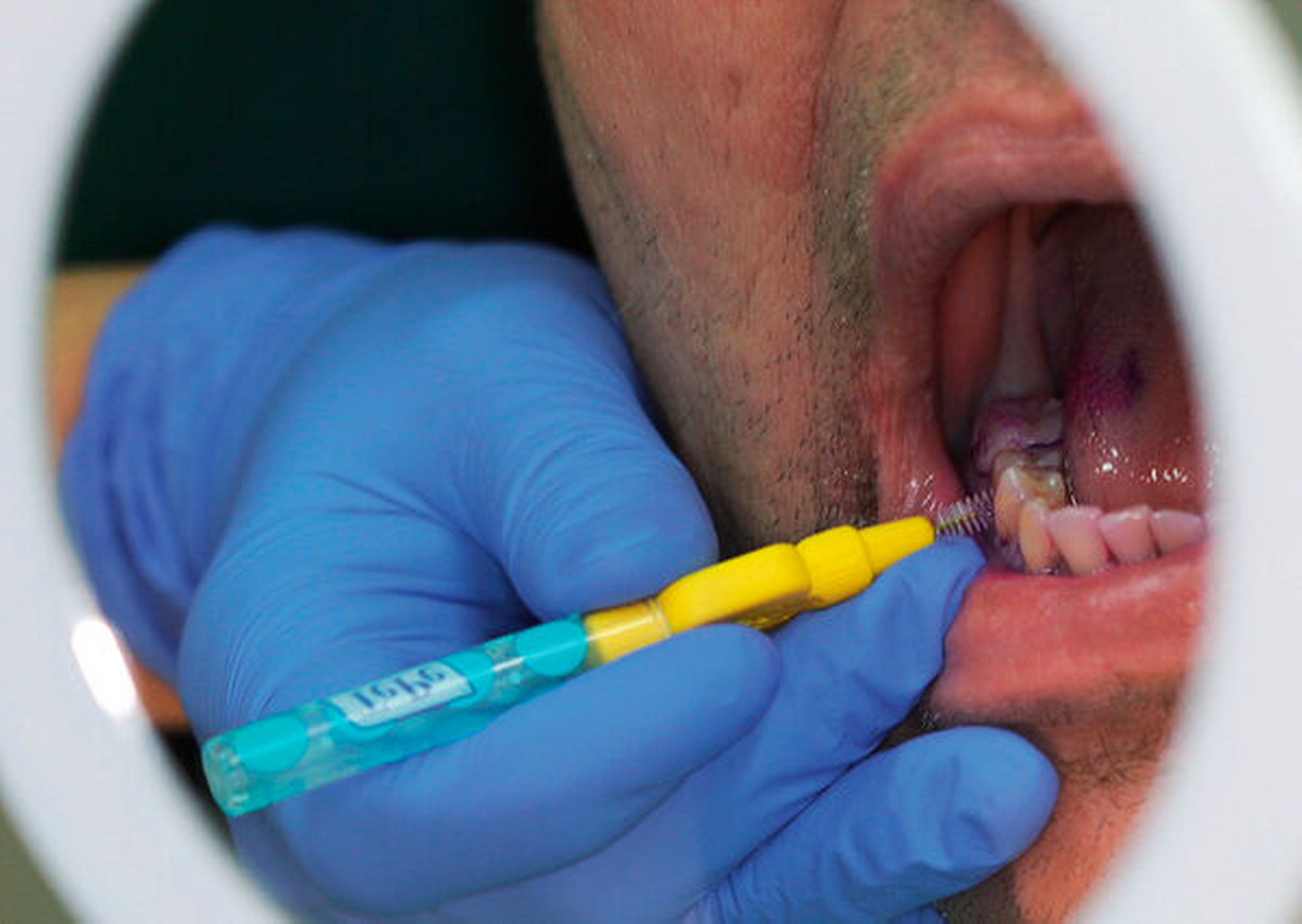
Falls gingivale Entzündungen vorhanden sind, soll der Patient bezüglich der interdentalen Zahnpflege, vorzugsweise mithilfe von Interdentalraumbürsten (IDB), professionell instruiert werden. Alternativ können andere Hilfsmittel wie Zahnseide, Mundduschen oder Zahnhölzer empfohlen werden, wenn die Verwendung von IDB nicht geeignet erscheint.
In besonderen Fällen mit trotz optimierter mechanischer Plaquekontrolle anhaltender gingivaler Entzündung können Mundhygieneprodukte mit antimikrobiellen Wirkstoffen in verschiedenen Darreichungsformen wie Zahnpasten oder Mundspüllösungen empfohlen werden (siehe Therapiestufe 4 in [Sanz et al., 2020]).
Adjuvante Therapien bei gingivaler Entzündung werden innerhalb des Abschnitts zur unterstützenden Parodontaltherapie Instrumentierung berücksichtigt und deshalb ebenfalls in der vierten Therapiestufe beurteilt.
Sind zusätzliche Strategien bei der Motivation nützlich?
Mundhygieneinstruktionen und die Patientenmotivation stellen einen integralen Bestandteil des Patientenmanagements in allen Phasen der Parodontaltherapie dar [Tonetti et al., 2015]. Es ist daher naheliegend, das Ziel eines effektiven Biofilmmanagements und dessen Aufrechterhaltung über die Zeit mithilfe verschiedener Verhaltensinterventionen, Kommunikations- und Aufklärungsansätze zu erreichen [Sanz und Meyle, 2010; Carra et al., 2020].
Sind psychologische Ansätze für die Patientenmotivation zur Verbesserung der Adhärenz bei häuslicher Mundhygiene effektiv?
Jeder psychologische Therapieansatz setzt ein spezielles Training voraus, um effektiv durchgeführt werden zu können. Dies könnte eine Erklärung sein, warum mit der vorhandenen Evidenz nicht gezeigt werden kann, dass bestimmte psychologische, auf kognitiven Theorien, Verhaltensprinzipien und der motivierenden Gesprächsführung (Motivational Interviewing, MI) basierende Interventionen die Mundhygiene der Patienten, gemessen an Biofilmreduktion und Blutungsindizes, im Laufe der Zeit verbessern [Carra et al., 2020]. Insgesamt ist nur geringe Evidenz vorhanden und weiterer Forschungsbedarf ist erforderlich, um valide Aussagen treffen zu können.
2. Intervention: Professionelle mechanische Plaquereduktion (PMPR)
Wie ist die Effektivität von professioneller mechanischer Plaquereduktion und der Reduktion von Reizfaktoren in der Parodontaltherapie?
Die Entfernung von supragingivalem dentalem Biofilm und kalzifizierten Ablagerungen (Zahnstein), die international als professionelle mechanische Plaquereduktion (PMPR) bezeichnet wird, gilt als wesentliche Komponente der primären [Chapple et al., 2018] und sekundären [Sanz et al., 2015] Prävention der Parodontitis sowie der Therapie von biofilminduzierten Parodontopathien [van der Weijden und Slot, 2011]. Da das Vorhandensein von plaqueretentiven Faktoren (Reizfaktoren) – entweder aufgrund der Zahnanatomie oder häufiger durch insuffiziente Restaurationsränder – oftmals mit gingivaler Entzündung und/oder parodontalem Verlust an klinischem Attachmentlevel (CAL) assoziiert ist, sollen diese Reizfaktoren vermieden oder entfernt werden, um deren Einfluss auf die Gesundheit des Parodonts zu minimieren [Needleman et al., 2015; Trombelli et al., 2015]
Eine randomisierte Studie mit einer Dauer von 140 Tagen bei 25 Teilnehmern zeigte, dass eine der subgingivalen Instrumentierung vorangehende supragingivale Reinigung den subgingivalen Therapiebedarf reduziert und die parodontale Langzeitstabilität verbessert [Gomes et al., 2014]. Zusätzlich induzierte eine supragingivale Reinigung im subgingivalen Mikrobiom [Ximenez-Fyvie et al., 2000], ein Verteilungsmuster, das dem gesunder Kontrollpersonen entsprach. Darüber hinaus wurde immer wieder festgestellt, dass retentive Faktoren (Reizfaktoren) das Risiko der Progression einer Parodontitis erhöhen [Broadbent et al., 2006; Demarco et al., 2013; Lang et al., 1983].
3. Intervention: Kontrolle von Risikofaktoren
Wie effektiv ist die Kontrolle von Risikofaktoren in der Parodontaltherapie?
Sowohl Rauchen als auch Diabetes sind zwei nachgewiesene Risikofaktoren für Parodontitis [Papapanou et al., 2018; Jepsen et al., 2018]. Deren Kontrolle soll daher integraler Bestandteil bei der Behandlung von Parodontitispatienten sein. Interventionen zur Kontrolle von Risikofaktoren zielen auf Aufklärung und Beratung von Patienten, um eine Verhaltensänderung zu bewirken, die zu einer Reduktion der Risikofaktoren beiträgt. In einigen Fällen ist dazu eine angemessene allgemeinmedizinische Therapie erforderlich. Andere relevante Faktoren, die mit einem gesunden Lebensstil assoziiert sind (Stressreduktion, Ernährungsberatung, Gewichtsreduktion oder erhöhte körperliche Aktivität), können ebenso Bestandteil der Gesamtstrategie zur Minimierung von Risikofaktoren sein, jedoch ist für eine evidenzbasierte Empfehlung weitere Forschung erforderlich. Neben dem Nutzen in der Parodontaltherapie zeigen alle Interventionen positive Auswirkungen auf die Allgemeingesundheit. Somit stehen zusätzliche Kosten im Zusammenhang mit der psychologischen Intervention im Fall des Erfolgs geringeren Kosten für die Gesundheitsversorgung bei verschiedenen Komorbiditäten gegenüber.
Wie effektiv ist die Intervention der Raucherentwöhnung in der Parodontaltherapie?
Parodontitispatienten können von Maßnahmen zur Raucherentwöhnung profitieren, um die Behandlungsergebnisse und die Stabilität der parodontalen Situation zu verbessern. Die Interventionen bestehen aus einer kurzen Beratung und können eine Überweisung für tiefergehende Beratungen und eine Pharmakotherapie beinhalten.
Mögliche Interventionen zu Raucherentwöhnung sind die Raucherentwöhnungstherapie, die 5-A-Strategie (ask, advise, assess, assist and arrange), die kognitive Verhaltenstherapie, das Motivational Interviewing, Kurzinterventionen und Nikotinersatztherapien [Ramseier et al., 2020]. Die Erfolgsrate der Raucherentwöhnung ist in der Regel moderat (4–30 Prozent nach ein bis zwei Jahren). In zwei Studien ließen sich Vorteile bei ehemaligen Rauchern im Vergleich zu Rauchern und denen, die nach Rauchstopp rückfällig wurden, bezüglich parodontaler Zielgrößen nachweisen. Allerdings gilt wie bei jeder Suchtentwöhnung, dass ein gescheiterter Versuch den Erfolg nachfolgender Anläufe erschwert. Daher sollte man selbst nur dann die Entwöhnungstherapie versuchen, wenn man in der angewandten Methode geschult ist und sie gut beherrscht.
Weitere Details zu Raucherentwöhnung finden sich in der S3-Leitlinie „Screening, Diagnostik und Behandlung des schädlichen und abhängigen Tabakkonsums“ (AWMF-Register Nr. 076–006).
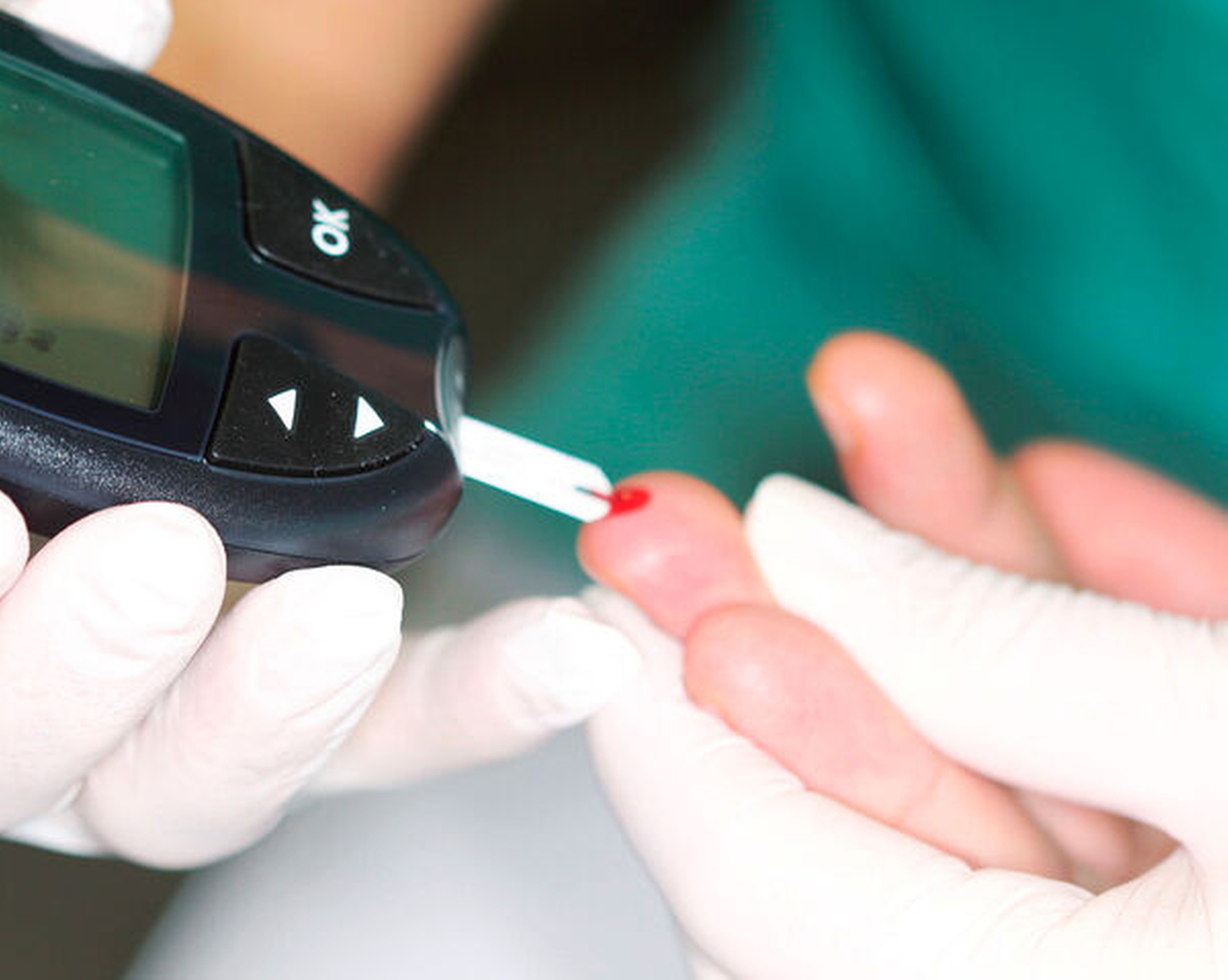
Wie effektiv ist die Förderung von Maßnahmen zur Diabeteskontrolle bei der Parodontaltherapie?
Parodontitispatienten können von Interventionen im Rahmen der Diabeteskontrolle profitieren [Ramseier et al., 2020]. Die Interventionen bestehen aus Patienteninformation, Ernährungsberatung und – in Fällen von Hyperglykämie – einer Überweisung zur glykämischen Kontrolle. Weitere Informationen finden sich in der Nationalen Versorgungsleitlinie „Typ-2 Diabetes: Therapie“ (AWMF-Register Nr. nvl-001g).
Wie effektiv ist eine Steigerung der körperlichen Aktivität in der Parodontaltherapie?
Insgesamt deutet die Evidenz der medizinischen Literatur darauf hin, dass durch die Unterstützung von Maßnahmen zur Förderung der körperlichen Betätigung sowohl die Therapie als auch das Langzeitmanagement chronischer nichtübertragbarer Krankheiten verbessert werden. Bei Parodontitispatienten kann die Förderung aus Patientenaufklärung und -beratung bestehen, die speziell auf das Alter und den allgemeinen Gesundheitszustand der Patienten ausgerichtet ist. Die vorhandene Evidenz hierzu ist jedoch gering [Ramseier et al., 2020]. Zwei zwölfwöchige Studien zur Wirkung von Interventionen zur Beeinflussung der körperlichen Aktivität (Yoga-Übungen, körperliche Aktivität) zeigten Verbesserungen der parodontalen Parameter, einschließlich Blutungsindex und Veränderungen der Sondierungstiefen. Bei den Studien blieb jedoch offen, ob die körperliche Aktivität unmittelbar oder nur mittelbar über den psychologisch damit einhergehenden Abbau von Stress Effekte erzielen konnte.
Wie effektiv ist eine Ernährungsberatung in der Parodontaltherapie?
Parodontitispatienten können von Interventionen im Rahmen der Ernährungsberatung zur Verbesserung der Behandlungsergebnisse und zur Stabilisierung der parodontalen Situation profitieren. Diese Interventionen bestehen aus einer Patienteninformation, einschließlich kurzer Ernährungsberatung, und in bestimmten Fällen aus einer Überweisung zum Ernährungsspezialisten.

Sonja Sälzer, Flyer: essenZ - Dr. Heike Niemeier und Team *Der Begriff „Adhärenz“ hat den früheren Begriff der „Compliance“ im wissenschaftlichen Sprachgebrauch ersetzt.
Studien bezüglich des Einflusses der Ernährungsberatung (vor allem im Hinblick auf eine geringere Fettaufnahme, eine geringe Zufuhr von freiem Zucker und Salz, eine Zunahme des Gemüse- und Obstverzehrs) konnten teilweise signifikante Verbesserungen der parodontalen Parameter nachweisen [Ramseier et al., 2020]. Das RCT mit dem längsten Follow-up konnte jedoch keine signifikanten Vorteile finden [Zare Javid et al., 2014]. Studien, die sich speziell mit den Auswirkungen der Ernährungsberatung zur Reduktion der Kohlenhydratzufuhr (freie Zucker) bei Gingivitis-/Parodontitispatienten befassten, konnten allgemein Verbesserungen des Gingivaindex nachweisen [Ramseier et al., 2020].
Im Kontext der Erkrankungstrias Adipositas, Diabetes mellitus und Parodontitis können Patienten zur Ernährungsberatung überwiesen werden, wobei die Beratung von den gesetzlichen Krankenkassen unterstützt wird.
Wie effektiv sind Änderungen des Lebensstils mit dem Ziel der Gewichtsreduktion in der Parodontaltherapie?
Die verfügbare Evidenz suggeriert, dass durch Interventionen zur Gewichtsreduktion sowohl die Therapie als auch die Langzeitergebnisse bei der Behandlung von chronischen nichtübertragbaren Krankheiten verbessert werden können. Bei Parodontitispatienten können diese Interventionen in Informationen bestehen, die speziell auf das Alter und den allgemeinen Gesundheitszustand der Patienten ausgerichtet sind. Diese sollten die positive Verhaltensänderung bezüglich gesünderer Ernährung und einer Steigerung der körperlichen Aktivität unterstützen.
Die vorhandene Evidenz ist sehr heterogen [Ramseier et al., 2020]. Die Ernährungsberatungsinterventionen reichten von einer kurzen Einführung (Briefing) mit anschließender Ernährungsberatung bis hin zu einer achtwöchigen ballaststoffreichen, fettarmen Ernährung oder einem Programm zur Gewichtsreduktion mit Ernährungsumstellung und sportlichen Lebensstilmodifikationen. In drei Studien ließ sich eine Verbesserung der parodontalen Parameter feststellen; die übrigen beiden Studien konnten keine Unterschiede nachweisen.
Dr. Med. Dent. Sonja Sälzer, PHD
Zahnarztpraxis Poststraße
Poststr. 17, 20354 Hamburg
saelzer@zahn-post.de
und
Klinik für Zahnerhaltungskunde und Parodontologie,
Universitätsklinikum Schleswig-Holstein
Arnold-Heller-Str. 3 (Haus 26), 24105 Kiel
Prof. Dr. Med. Dent. Nicole Arweiler
Klinik für Parodontologie und periimplantäre Erkrankungen,
Universitätsklinikum Gießen und Marburg GmbH, Standort Marburg
Georg-Voigt-Str. 3, 35039 Marburg
Prof. Dr. Med. Dent. Christof E. Dörfer
Klinik für Zahnerhaltungskunde und Parodontologie,
Universitätsklinikum Schleswig-Holstein
Arnold-Heller-Str. 3 (Haus 26), 24105 Kiel
Literaturliste
Leitlinie [DGZMK, 2021]: Kebschull, M., Jepsen, S., Kocher, T., Sälzer, S., Arweiler, N., Dörfer, C., Eickholz, P., Jentsch, H., Dannewitz, B. (2020). „Die Behandlung von Parodontitis Stadium I-III – Die deutsche Implementierung der S3-Leitlinie „Treatment of Stage I-III Periodontitis“ der European Federation of Periodontology (EFP).“ (AWMF-Registernummer 083 – 043), https://www.dgzmk.de/Die-Behandlung-von-Parodontitis-Stadium-i-bis-iii
Broadbent, J. M., Williams, K. B., Thomson, W. M., & Williams, S. M. (2006). Dental restorations: a risk factor for periodontal attachment loss? J Clin Periodontol, 33(11), 803-810. doi:10.1111/j.1600-051X.2006.00988.x
Carra, M. C., Detzen, L., Kitzmann, J., Woelber, J. P., Ramseier, C. A., & Bouchard, P. (2020). Promoting behavioural changes to improve oral hygiene in patients with periodontal diseases: a systematic review. J Clin Periodontol. doi:10.1111/jcpe.13234
Chapple, I. L. C., Mealey, B. L., Van Dyke, T. E., Bartold, P. M., Dommisch, H., Eickholz, P., . . . Yoshie, H. (2018). Periodontal health and gingival diseases and conditions on an intact and a reduced periodontium: Consensus report of workgroup 1 of the 2017 World Workshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions. J Clin Periodontol, 45 Suppl 20, S68-S77. doi:10.1111/jcpe.12940
Chapple, I. L., Van der Weijden, F., Dörfer, C., Herrera, D., Shapira, L., Polak, D., . . . Graziani, F. (2015). Primary prevention of periodontitis: managing gingivitis. J Clin Periodontol, 42 Suppl 16, S71-76. doi:10.1111/jcpe.12366
Demarco, F. F., Correa, M. B., Horta, B., Barros, A. J., Peres, K. G., & Peres, M. A. (2013). Multilevel analysis of the association between posterior restorations and gingival health in young adults: a population-based birth cohort. J Clin Periodontol, 40(12), 1126-1131. doi:10.1111/jcpe.12168
Gomes, S. C., Romagna, R., Rossi, V., Corvello, P. C., & Angst, P. D. (2014). Supragingival treatment as an aid to reduce subgingival needs: a 450-day investigation. Braz Oral Res, 28. doi:10.1590/S1806-83242014.50000004
Lang, N. P., Kiel, R. A., & Anderhalden, K. (1983). Clinical and microbiological effects of subgingival restorations with overhanging or clinically perfect margins. J Clin Periodontol, 10(6), 563-578. doi:10.1111/j.1600-051x.1983.tb01295.x
Needleman, I., Nibali, L., & Di Iorio, A. (2015). Professional mechanical plaque removal for prevention of periodontal diseases in adults--systematic review update. J Clin Periodontol, 42 Suppl 16, S12-35. doi:10.1111/jcpe.12341
Papapanou, P. N., Sanz, M., Buduneli, N., Dietrich, T., Feres, M., Fine, D. H., . . . Tonetti, M. S. (2018). Periodontitis: Consensus report of workgroup 2 of the 2017 World Workshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions. J Clin Periodontol, 45 Suppl 20, S162-S170. doi:10.1111/jcpe.12946
Ramseier, C. A., Woelber, J. P., Kitzmann, J., Detzen, L., Carra, M. C., & Bouchard, P. (2020). Impact of risk factor control interventions for smoking cessation and promotion of healthy lifestyles in patients with periodontitis: a systematic review. J Clin Periodontol. doi:10.1111/jcpe.13240
Sanz, M., Bäumer, A., Buduneli, N., Dommisch, H., Farina, R., Kononen, E., . . . Winkel, E. (2015). Effect of professional mechanical plaque removal on secondary prevention of periodontitis and the complications of gingival and periodontal preventive measures: consensus report of group 4 of the 11th European Workshop on Periodontology on effective prevention of periodontal and peri-implant diseases. J Clin Periodontol, 42 Suppl 16, S214-220. doi:10.1111/jcpe.12367
Sanz, M., & Meyle, J. (2010). Scope, competences, learning outcomes and methods of periodontal education within the undergraduate dental curriculum: a consensus report of the 1st European Workshop on Periodontal Education--position paper 2 and consensus view 2. Eur J Dent Educ, 14 Suppl 1, 25-33. doi:10.1111/j.1600-0579.2010.00621.x
Tonetti, M. S., Eickholz, P., Loos, B. G., Papapanou, P., van der Velden, U., Armitage, G., . . . Suvan, J. E. (2015). Principles in prevention of periodontal diseases: Consensus report of group 1 of the 11th European Workshop on Periodontology on effective prevention of periodontal and peri-implant diseases. J Clin Periodontol, 42 Suppl 16, S5-11. doi:10.1111/jcpe.12368
Trombelli, L., Franceschetti, G., & Farina, R. (2015). Effect of professional mechanical plaque removal performed on a long-term, routine basis in the secondary prevention of periodontitis: a systematic review. J Clin Periodontol, 42 Suppl 16, S221-236. doi:10.1111/jcpe.12339
van der Weijden, F., & Slot, D. E. (2011). Oral hygiene in the prevention of periodontal diseases: the evidence. Periodontol 2000, 55(1), 104-123. doi:10.1111/j.1600-0757.2009.00337.x
van der Weijden, F. A., & Slot, D. E. (2015). Efficacy of homecare regimens for mechanical plaque removal in managing gingivitis a meta review. J Clin Periodontol, 42 Suppl 16, S77-91. doi:10.1111/jcpe.12359
Ximenez-Fyvie, L. A., Haffajee, A. D., Som, S., Thompson, M., Torresyap, G., & Socransky, S. S. (2000). The effect of repeated professional supragingival plaque removal on the composition of the supra- and subgingival microbiota. J Clin Periodontol, 27(9), 637-647.
Zare Javid, A., Seal, C. J., Heasman, P., & Moynihan, P. J. (2014). Impact of a customised dietary intervention on antioxidant status, dietary intakes and periodontal indices in patients with adult periodontitis. Journal of Human Nutrition and Dietetics, 27(6), 523-532. doi:10.1111/jhn.12184