Klinische Empfehlungen zur dritten Therapiestufe – Chirurgische Therapie
Die dritte Therapiestufe zielt auf die Behandlung der Bereiche der Dentition ab, die nicht adäquat auf die zweite Therapiestufe reagiert haben (ST 4 mit BOP und 5 mm oder tiefe Resttaschen ≥ 6 mm) [Sanz et al., 2020]. Das Ziel ist es dabei, den Zugang für die subgingivale Instrumentierung zu verbessern oder die Läsionen, die zur Komplexität der Parodontitis und der Parodontalbehandlung beitragen (Knochentaschen und Furkationsbefall), regenerativ oder resektiv zu therapieren.
Dies kann folgende Interventionen umfassen:
wiederholte subgingivale Instrumentierung mit/ohne adjuvante Therapien
Parodontalchirurgie:
· Zugangslappen
· regenerative Parodontalchirurgie
· resektive Parodontalchirurgie
Chirurgische Eingriffe bedürfen einer zusätzlichen und spezifischen Patienteneinwilligung. Spezifische Risiken und medizinische Kontraindikationen müssen berücksichtigt werden. Das individuelle Behandlungsergebnis der Maßnahmen in der dritten Therapiestufe sollte evaluiert werden (parodontale Befundevaluation).
1. Intervention: Zugangslappen
Lappenoperationen haben im Wesentlichen die Aufgabe, die Sicht in ein Gebiet zu ermöglichen, das bei der bisherigen Therapie nicht eingesehen werden konnte. Dies ist von besonderer Bedeutung für Furkationsbefälle höheren Grades und Knochentaschen, vorwiegend in Verbindung mit tiefen Resttaschen (TST ≥ 6 mm). Andererseits soll die Lappenoperation zur weiteren Reduzierung der Sondierungstiefe beitragen, um ein längerfristig stabiles Therapieergebnis zu erzielen, das mit Taschentiefen bis 4 mm ohne Bluten auf Sondieren beschrieben ist [Serino et al., 2001]. Vor der Intervention ist die Indikation jedoch kritisch zu prüfen, denn je nach Methode kann die Lappenbildung in seltenen Fällen unerwünschte Nachwirkungen wie Blutungen, Nervschädigungen oder Entzündungen haben. Für ästhetisch sensible Bereiche ist das Auftreten von Rezessionen zu bedenken und mit dem Patienten abzustimmen. Auch auf den Eingriff folgende Hyperästhesien können nicht vollständig ausgeschlossen werden.
Wie effektiv sind Zugangslappen im Vergleich zu wiederholter subgingivaler Instrumentierung?
Bei moderaten Resttaschen (TST 4 bis 5 mm) nach der ersten und zweiten Therapiestufe führen Lappenoperationen zwar kurzzeitig für bis zu zwölf Monate zu einer stärkeren Verringerung der Sondierungstiefe als die subgingivale Instrumentierung (+0,34 mm, +29,6 Prozent in vier in die Auswertung einbezogenen Untersuchungen), bei sieben längerfristigen Studien (> 12 Monate) ist dieser Vorteil geringer und wird mit 9,49 Prozent höherer Taschentiefenreduktion angegeben [Sanz-Sanchez et al., 2020]. Der Anteil flacher Taschen nach der Therapie war bei Anwendung eines Zugangslappens 11,6 Prozent höher. In Bezug auf ein verbessertes klinisches Attachmentlevel (clinical attachment level: CAL) wurden keine statistisch signifikanten Unterschiede zwischen den Interventionen bei initial tiefen Taschen beobachtet. Der CAL-Gewinn war jedoch in der Gruppe der subgingivalen Instrumentierung signifikant größer bei Taschen, die initial eine moderate Tiefe hatten. Bei Taschen mit einer TST ≤ 4 mm waren durch die Zugangslappenbildung signifikante Attachmentverluste zu verzeichnen. Die Lappenoperation bleibt evidenzbasiert höheren Sondierungstiefen (TST ≥ 6 mm) vorbehalten, sollte dort jedoch erfolgen.
2. Intervention: unterschiedliche Zugangslappenoperationen
Wie effektiv sind verschiedene Zugangslappenoperationen?
Zu dieser Frage liegt aktuell nicht genügend Evidenz für eine Empfehlung vor. Das Lappendesign wird unter anderem durch die Entscheidung zwischen resektiver und regenerativer chirurgischer Parodontaltherapie bestimmt werden.
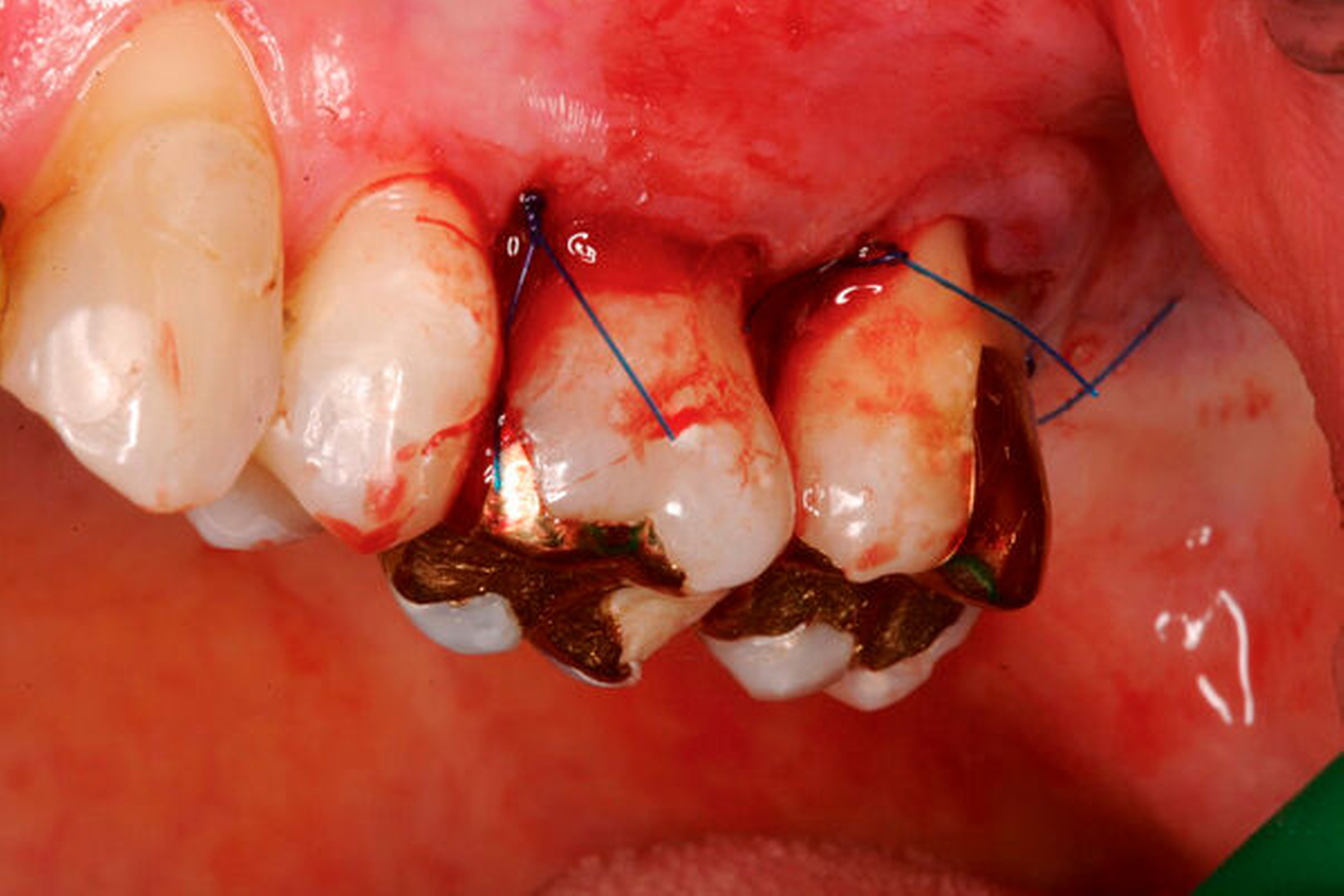
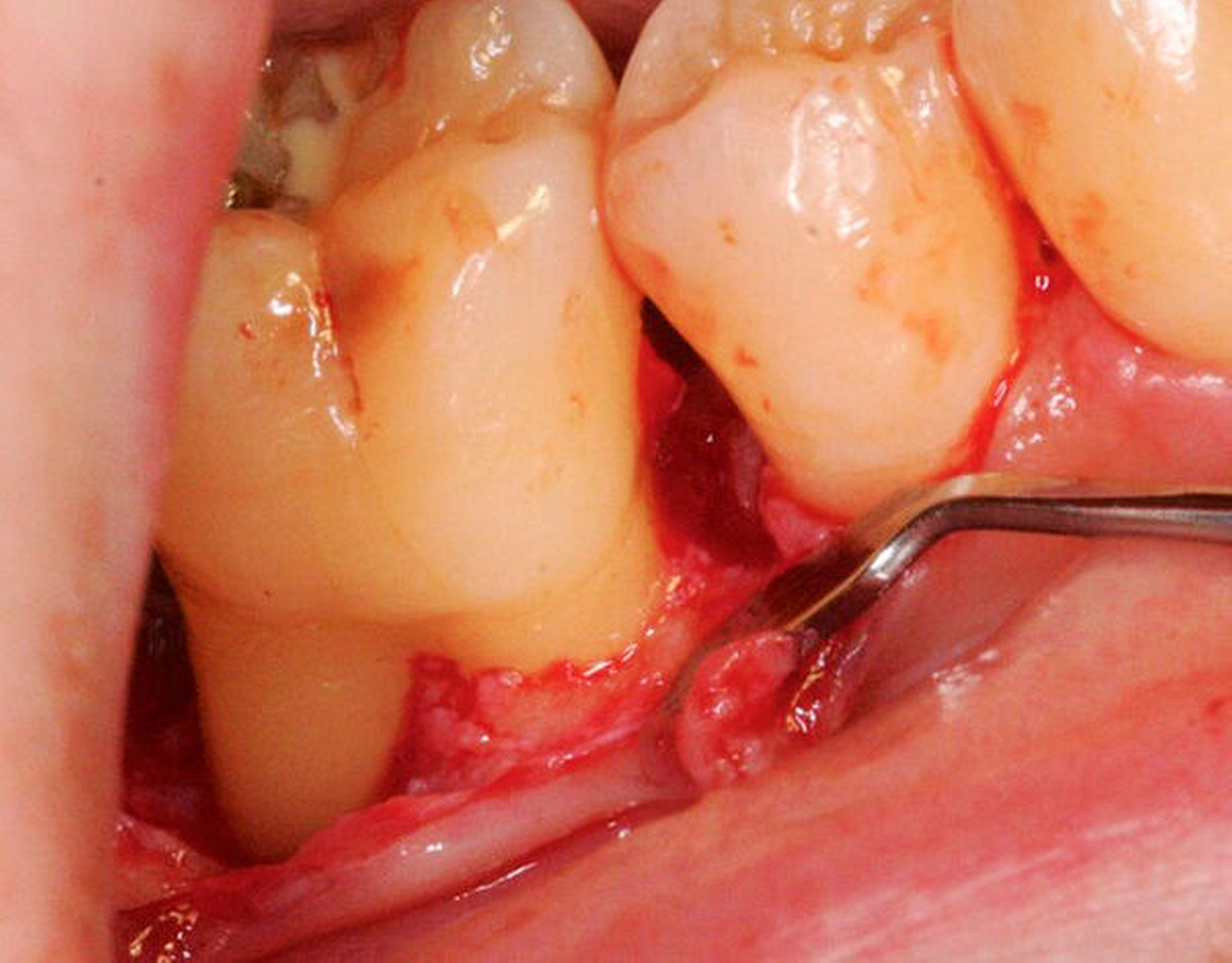
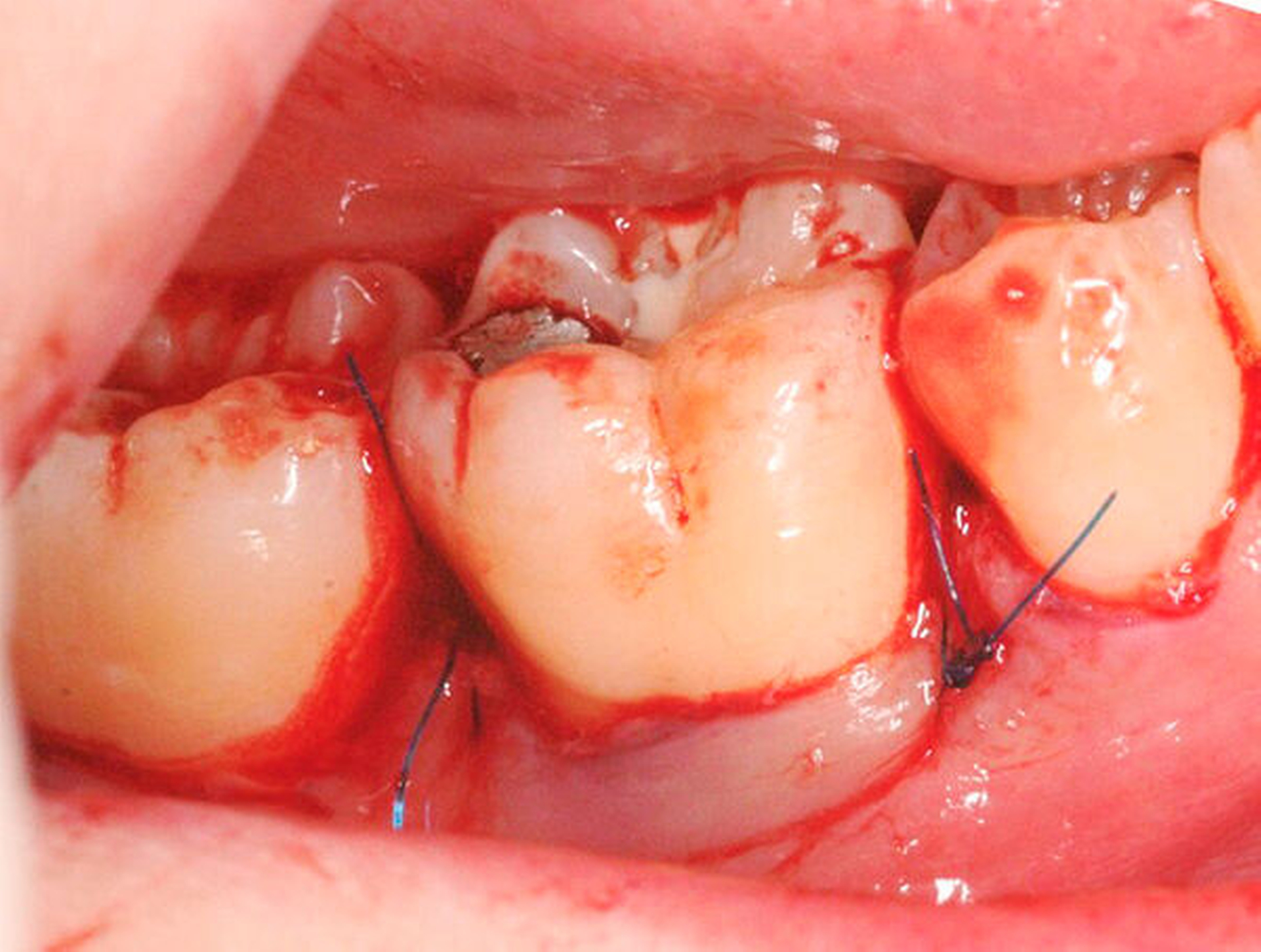
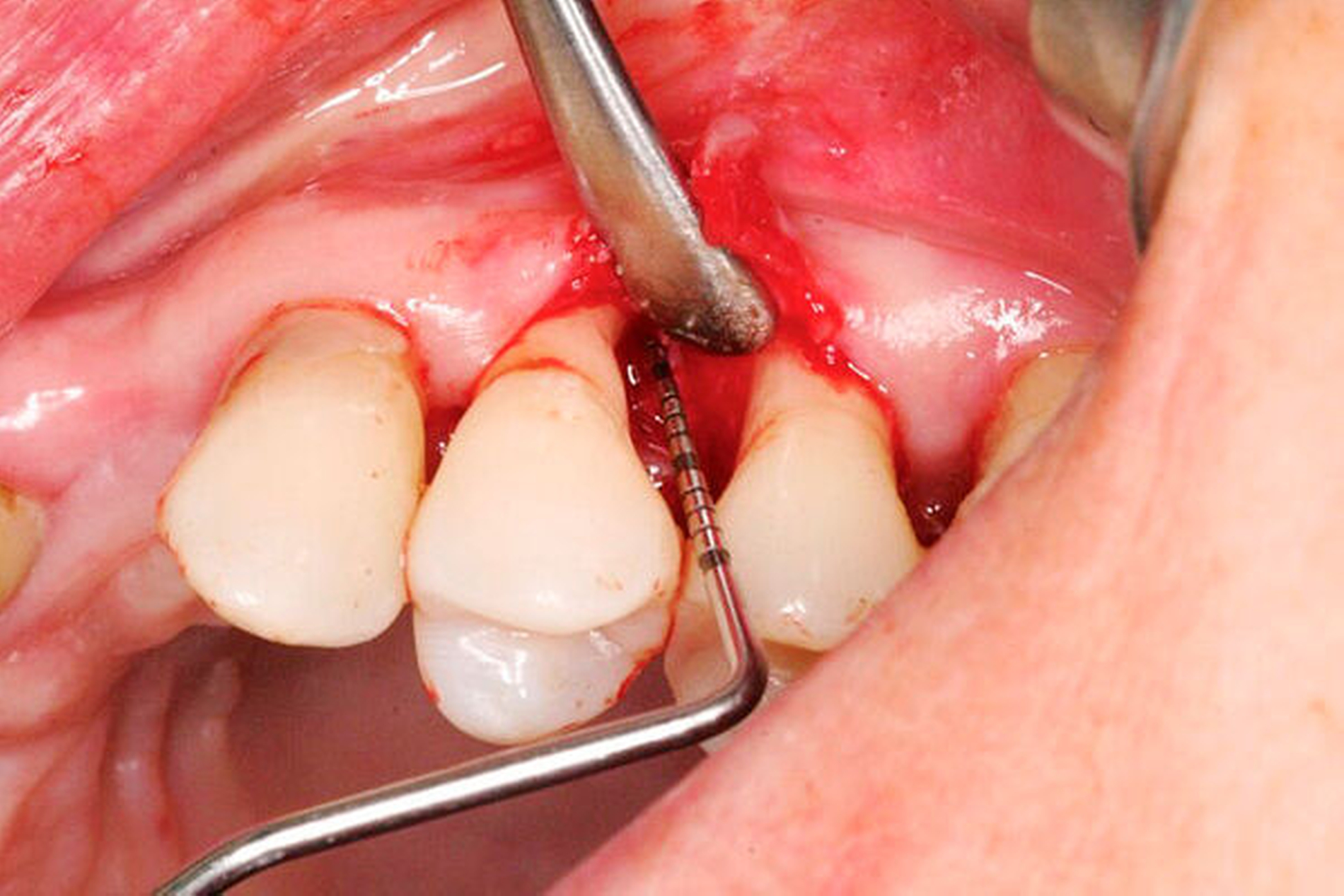
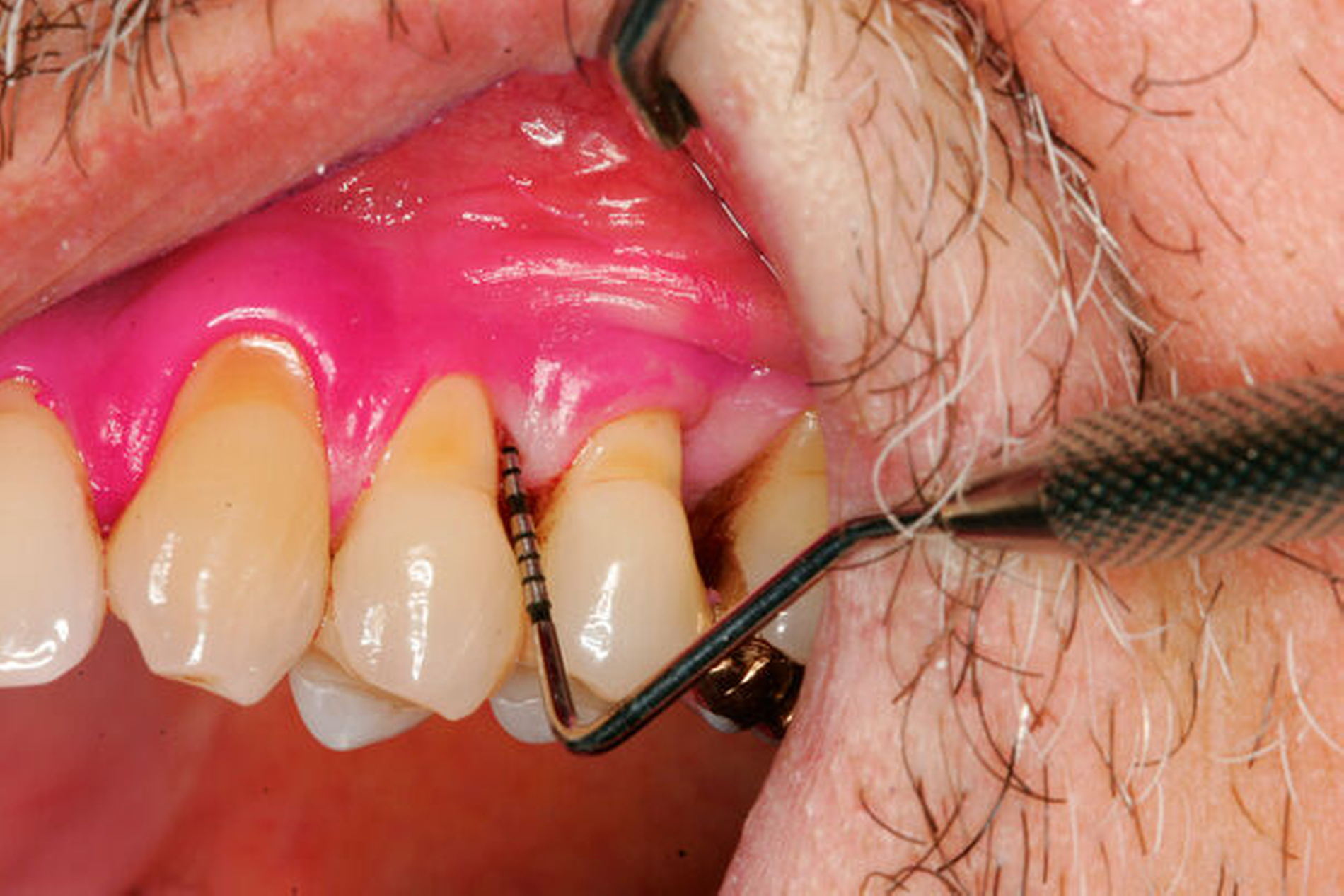
Werden verschiedene Zugangslappentechniken wie Instrumentierung unter Sicht mit Lappenbildung (Open Flap Debridement, OFD), Lappen mit paramarginaler Inzision (modified Widman Flap, MWF, Abbildungen 1 und 2), und Papillenerhaltungslappen (Abbildung 3) als konservative parodontalchirurgische Interventionen ohne signifikanten Weich- und Hartgewebsverlust hinsichtlich der Reduktion der TST verglichen, so bestehen kaum Unterschiede. MWF und OFD wurden in drei randomisierten klinischen Studien verglichen und nur eine davon hatte eine höhere Taschensondierungstiefenreduktion durch den MWF zum Ergebnis [Sanz-Sanchez et al., 2020].
3. Intervention: resektive Parodontalchirurgie
Wie effektiv sind chirurgische Ansätze zur Tascheneliminierung / resektiven Chirurgie im Vergleich zu Zugangslappen?
Diese Fragestellung in der Leitlinie widmet sich dem Vergleich der Ergebnisse nach Lappenoperation mittels Zugangslappen (Abbildung 3), also Lappenbildung ohne gezielten Gewebsverlust, und resektiver Parodontalchirurgie – mit gezieltem Gewebsverlust, jedoch ohne zusätzliche Materialien zur parodontalen Regeneration [Polak et al., 2020]. Dabei werden alle chirurgischen Verfahren mit Resttaschen ab 5 mm nach vorheriger subgingivaler Instrumentierung verglichen. Bei der Betrachtung werden MWF (Abbildung 1), Excisional New Attachment Procedure (ENAP) in der Gruppe der Zugangslappen geführt. Die Gruppe der resektiven Parodontalchirurgie besteht aus auch zum Teil älteren Verfahren mit deutlicher Veränderung der Gingiva- und der Knochenkontur.
Kurzfristig, das heißt in einem Zeitraum bis zu zwölf Monaten, sind resektive Verfahren bei der Verringerung der TST mit 0,59 mm nach sechs Monaten und 0,47 mm nach zwölf Monaten den Zugangslappenverfahren überlegen. Dies erfolgt jedoch auf Kosten des Attachments – es kommt insbesondere bei initial sehr tiefen Taschen (> 7 mm) zu Attachmentverlust. Der kurzfristig offenbar günstige Effekt für die TST geht bei längerfristiger Betrachtung von 36 bis 60 Monaten verloren. Auch die Unterschiede beim Attachmentlevel gleichen sich nach 36 bis 60 Monaten zwischen den beiden Gruppen von operativen Verfahren an. Insgesamt kann man für die kurzfristige Betrachtung von einem Unterschied von 0,25 mm bei der TST und 0,03 mm beim Attachmentlevel zwischen den beiden Verfahrensgruppen ausgehen. Die Entstehung von Rezessionen insbesondere bei mittlerer (0,2 bis 1,22 mm) und hoher (0,59 bis 1,47 mm) TST ist bei resektiven Eingriffen zunächst statistisch signifikant größer, gleicht sich jedoch ebenfalls nach fünf Jahren auf circa 1 mm bei Taschen mit mittlerer TST und circa 1 bis 2 mm bei initial hohen TST zwischen den beiden Gruppen von Verfahren an. Eine limitierte Datenlage (vier randomisierte klinische Studien [RCTs]) ist zu berücksichtigen.
4. Generelle Empfehlungen für die Parodontalchirurgie
Welcher Versorgungslevel ist für das Management tiefer Resttaschen mit oder ohne Knochentaschen oder Furkationsbefall nach Abschluss der ersten und der zweiten Therapiestufe notwendig?
Wird jetzt jeder Patient, der nach den Therapiestufen 1 und 2 noch tiefe Resttaschen aufweist, in jedem Fall einer chirurgischen Therapie unterzogen? Welche Voraussetzungen sollen neben tiefen Resttaschen vorliegen, um in Stufe 3 der Parodontitistherapie einsteigen zu können? Die empfohlenen Verfahren sind wirkungsvoll, aber häufig auch technisch anspruchsvoll.
Das Zahnheilkundegesetz sieht zwar keine qualifikationsspezifischen Einschränkungen der zahnärztlichen Berufsausübung vor, das heißt, mit der Approbation darf jeder Zahnarzt das gesamte Spektrum der Zahnheilkunde ausüben, aber es muss auch klar sein, dass zum Beispiel der Nationale Kompetenzbasierte Lernzielkatalog Zahnmedizin (NKLZ) in Parodontalchirurgie keine Ausbildung der Zahnmedizinstudierenden auf dem Niveau der Handlungskompetenz vorsieht. Die Kompetenz auf diesem Feld muss postgradual erworben werden. Die Leitlinie fordert allerdings, dass der Zugang zu dieser Versorgung für die Patienten verbessert werden sollte.
Aber nicht nur Zahnärzte müssen bestimmte Voraussetzungen für die Durchführung parodontalchirurgischer Verfahren erfüllen, sondern auch die Patienten.
Wie wichtig ist die adäquate Mundhygiene des Patienten im Kontext der chirurgischen Parodontaltherapie?
Parodontalchirurgische Maßnahmen bei Patienten, die nur eine ineffektive Biofilmkontrolle betreiben, führen zu Attachmentverlusten, also zu einer Verschlechterung und nicht zu einer Verbesserung der parodontalen Situation [Nyman et al., 1977]. Der Grad der individuellen Mundhygiene wird durch Erhebung eines Plaqueindex (zum Beispiel nach O‘Leary et al. [1972]) überprüft. Plaqueindexwerte unter 20 bis 25 Prozent sind übereinstimmend mit besseren Ergebnissen nach parodontalchirurgischer Therapie assoziiert [Sanz et al., 2020].
5. Intervention: Management von Knochentaschen
Was ist die adäquate Behandlung von Resttaschen, die mit Knochentaschen kombiniert sind?
Den evidenzbasierten Empfehlungen der klinischen Leitlinie zu regenerativer Therapie von Knochentaschen (Abbildung 4) liegen 22 RCTs mit 1.182 Zähnen bei 1.000 Patienten zugrunde [Nibali et al., 2020]. In der Mehrzahl der Studien führte die regenerative Parodontaltherapie zu besseren parodontalen Parametern (höherer CAL-Gewinn und flachere Taschen) im Vergleich zur Instrumentierung unter Sicht (Zugangslappenoperation). Für den CAL-Gewinn wurde ein zusätzlicher Nutzen von durchschnittlich 1,34 mm (95 Prozent-KI: [0,95; 1,73]) und für die TST-Reduktion von 1,20 mm (95 Prozent-KI: [0,85; 1,55]) beobachtet. Das stellt eine Verbesserung von 80 Prozent (95 Prozent-KI: [60 Prozent; 100 Prozent]) im Vergleich zu den Kontrollgruppen dar. Ein mittlerer Unterschied in dieser Größenordnung wird als klinisch relevant erachtet, da damit das Risiko des Zahnverlusts reduziert wird. Beobachtungsstudien und experimentelle Studien, die sich mit Zahnüberlebensraten von 3 bis 20 Jahren beschäftigt haben, zeigten bessere Überlebensraten von Zähnen mit parodontaler Regeneration in regelmäßiger unterstützender Parodontaltherapie [Stavropoulos et al., 2021].
Was sind adäquate Biomaterialien, um die Heilung von Resttaschen im Bereich von Knochentaschen zu verbessern?
Dieser Empfehlung liegen 20 RCTs mit 972 Patienten zugrunde [Nibali et al., 2020]. Im Vergleich zur Zugangslappenoperation wurde ein zusätzlicher Nutzen für den CAL-Gewinn von durchschnittlich 1,27 mm (95 Prozent-KI: [0,79; 1,74]; Verbesserung von 77 Prozent) für EMD (Enamel Matrix Derivative, Schmelz-Matrix-Proteine) (Abbildung 4) und von 1,43 mm (95 Prozent-KI: [0,76; 2,22]; Verbesserung von 86 Prozent) für GTR (Guided Tissue Regeneration, gesteuerte Geweberegeneration) beschrieben. Die Kombination von Membranen und Knochenersatzmaterial resultierte in einem CAL-Gewinn von 1,5 mm (95 Prozent-KI: [0,66; 2,34]; Verbesserung von 90 Prozent) im Vergleich zur Zugangslappenoperation. Der Vergleich von EMD zu GTR zeigte keinen statistisch signifikanten Unterschied hinsichtlich CAL-Gewinn [Nibali et al., 2020].
Dabei sollen Behandler bei der Wahl des spezifischen Biomaterials für die regenerative Therapie prüfen, ob die in Tabelle 1 aufgelisteten Kriterien erfüllt sind [Lindhe et al., 1996]. Es existieren Biomaterialien, die alle in Tabelle 1 genannten Kriterien erfüllen. Es gibt aber auch Produkte, die zwar CE-gekennzeichnet oder FDA- (Food and Drug Administration der USA) autorisiert sind, jedoch nicht allen geforderten Kriterien entsprechen.
Was ist das adäquate Lappendesign für die regenerative Therapie von Resttaschen im Bereich von Knochentaschen?
Dieser Empfehlung liegen zwei systematische Übersichtsarbeiten zugrunde [Graziani et al., 2012; Nibali et al., 2020]. Durch einen Papillenerhaltungslappen lassen sich höhere CAL-Gewinne und TST-Reduktionen erreichen. Im Vergleich zur Instrumentierung unter Sicht (Zugangslappenoperation) führt diese Technik zu geringeren postoperativen Rezessionen. Die erhöhte Komplexität dieser Methode bedarf allerdings zusätzlichen Trainings. (Abbildung 4).
6. Intervention: Behandlung von Furkationsbefall
Was ist die adäquate Behandlung von Molaren mit Furkationsbefall der Grade II und III mit Resttaschen?
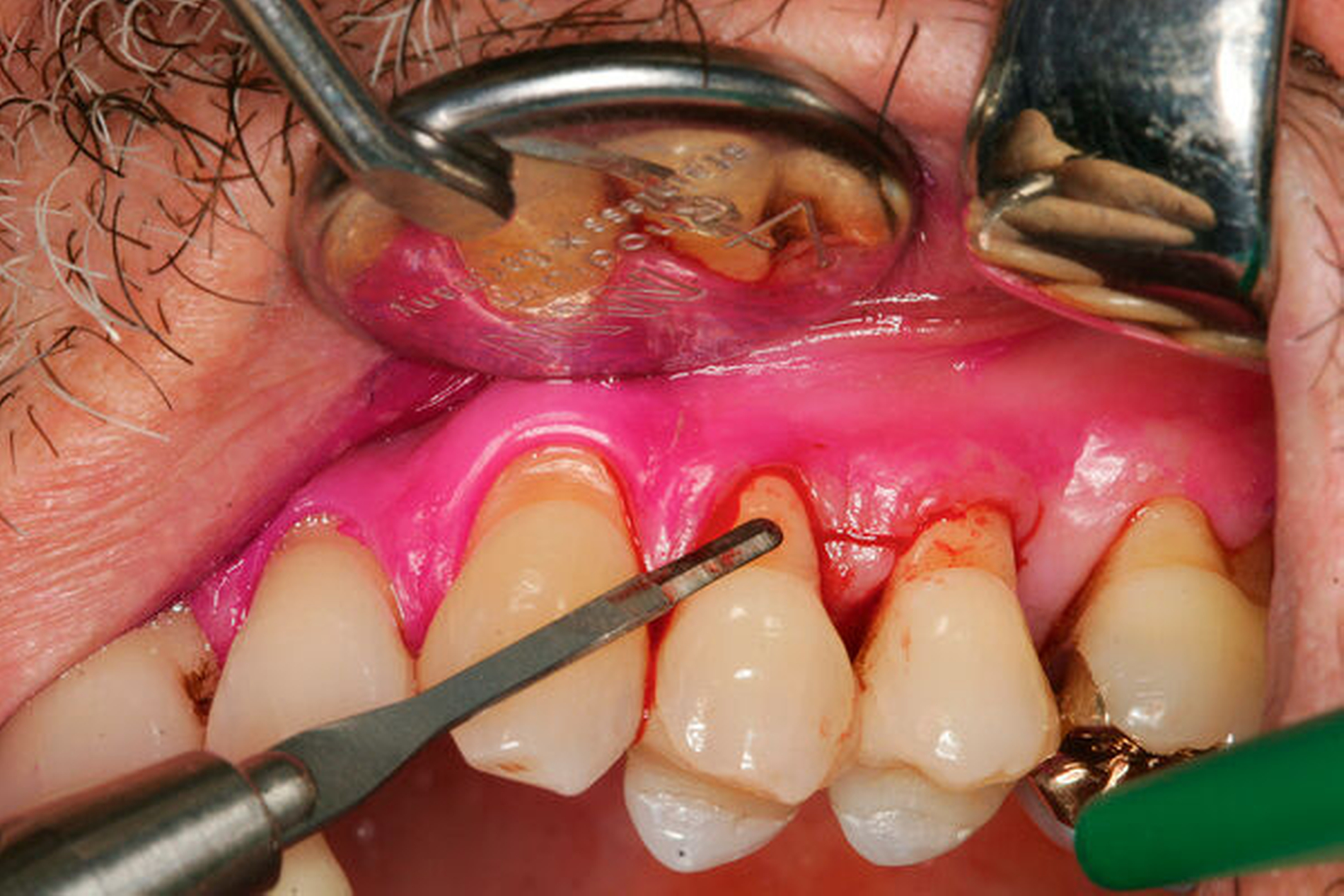
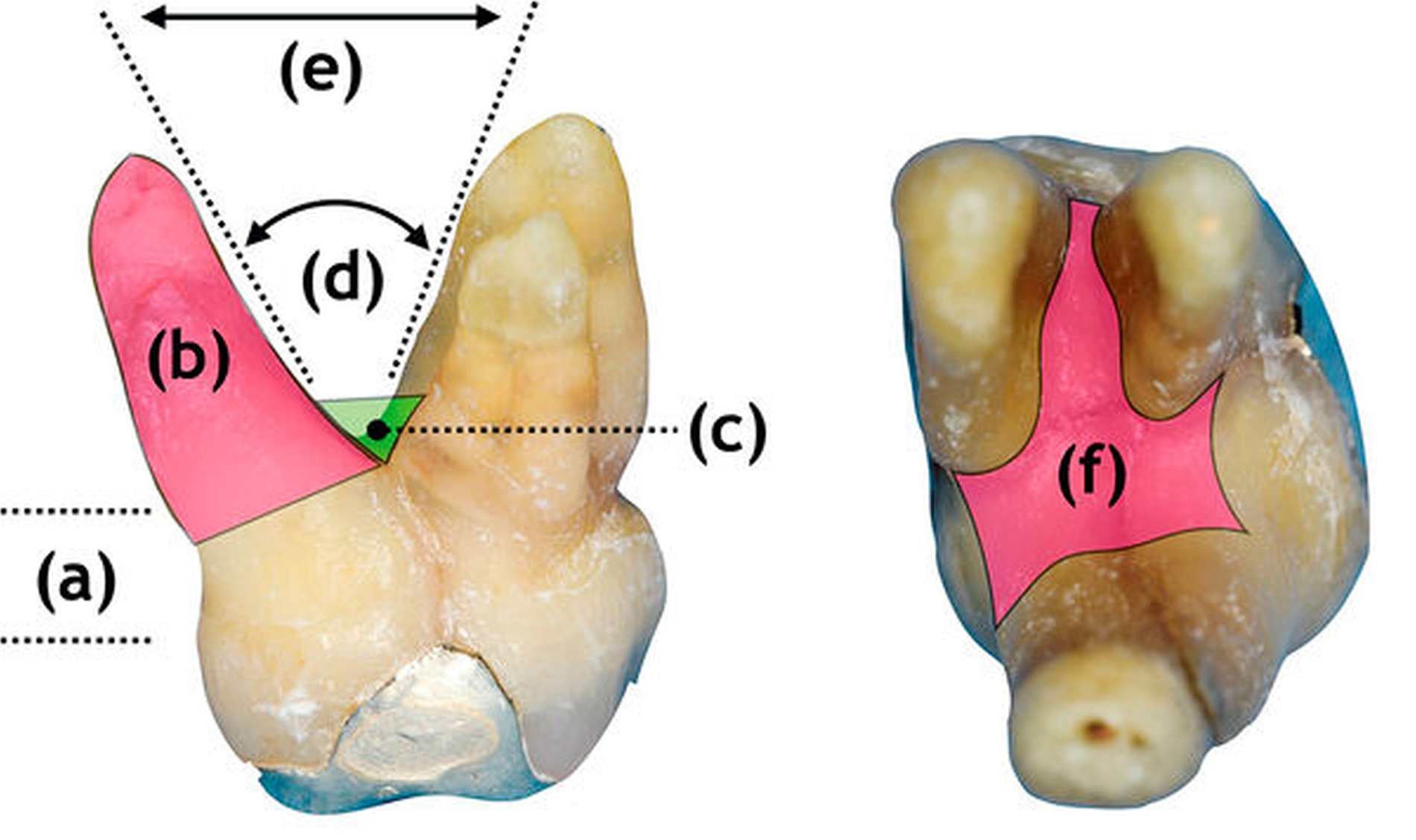
Die Anatomie von Ober- und Unterkiefermolaren unterscheidet sich einerseits hinsichtlich der Kronen- und Fissurengestalt sowie bezüglich der Anzahl an Wurzeln. Daraus ergibt sich für Molaren eine jeweils spezifische Form der sogenannten Furkationsregion (Abbildung 5). Im Fall einer Parodontitis und vorliegendem interradikulärem Knochenverlust ist diese Furkationsregion bei Oberkiefermolaren von vestibulär beziehungsweise mesio- und distoapproximal sowie bei Unterkiefermolaren von vestibulär beziehungsweise oral zwischen den jeweiligen Wurzeln zugänglich (horizontal messbarer Attachmentverlust vom Grad I, II oder III) [Eickholz und Walter, 2018; Hamp et al., 1975]. Genaue anatomische Kenntnisse sind besonders für die parodontale Befundaufnahme im Furkationsbereich eine wichtige Voraussetzung. Zusätzlich sind Variationen der regulären anatomischen Wurzelkonfiguration wie zum Beispiel teilweise oder vollständig fusionierte Wurzeln (Pfahlwurzeln) und zusätzliche Wurzeln oder endodontische Aspekte im Rahmen der Befundung zu berücksichtigen. Zum Verständnis der folgenden Empfehlungen ist es wichtig, Furkationsbefunde im Einzelnen (je Furkationsbereich), aber auch im Kontext der gesamten Zahnanatomie zu betrachten. Das heißt, ein Molar kann nur an einem der oben genannten Furkationseingänge oder an mehreren sich gegenüberstehenden Furkationseingängen einen sondierbaren horizontalen Attachmentverlust aufzeigen.
So können an einem Molar einzelne oder multiple Furkationsgrade gemessen werden. In diesem Zusammenhang ist die Unterscheidung multiplen Furkationsbefalls vom Grad II an zwei sich gegenüberliegenden Furkationseingängen von einem tatsächlichen Furkationsbefall vom Grad III (durchgängig sondierbar) abzugrenzen.
Zusätzlich zur präzisen Messung der Furkationsgrade ist zu erwähnen, dass für eine vollumfängliche Einschätzung möglicher Behandlungsoptionen im Sinne der dargestellten Leitlinienempfehlungen die Messung von Taschensondierungstiefe (TST) plus Rezession (vertikaler Attachmentverlust), die Ermittlung des radiologischen Knochenverlusts sowie die Beurteilungen der Zahnlockerung (funktionelle Befunde) erfolgen müssen.
Diese Empfehlung basiert auf einer starken Evidenzgrundlage, die auf Daten aus 20 randomisierten kontrollierten Studien mit 575 Patienten mit Furkationsbefall Grad II an bukkalen Furkationseingängen von Oberkiefermolaren sowie bukkalen und lingualen Furkationseingängen von Unterkiefermolaren und auf Daten aus sieben Beobachtungsstudien mit 665 Patienten mit Furkationsbefall Grad II approximal und Grad III zurückgreift [Jepsen et al., 2020; Dommisch et al., 2020]. Die Tatsache, dass Molaren mit Furkationsbefall mithilfe nicht-chirurgischer und chirurgischer Techniken auch über lange Zeiträume erhalten werden können, wurde bereits in den vergangenen Jahren in anderen systematischen Übersichtsarbeiten dargestellt [Huynh-Ba et al., 2009; Nibali et al., 2016].
Zur weiteren Interpretation dieser Leitlinienempfehlung sind die Behandlungsrichtlinien des Gemeinsamen Bundesausschusses (G-BA) zu berücksichtigen. Diese beschreiben, dass bei Furkationsbefall von Grad III oder Knochenabbau > 75 Prozent und bei gleichzeitigem Vorliegen eines Lockerungsgrades III in der Regel die Entfernung des Zahnes vorgesehen ist [G-BA, 2006].
Die parodontale Behandlung von Molaren mit Furkationsbefall ist zwingend erforderlich, da diese im Vergleich zu einwurzeligen Zähnen und Molaren ohne Furkationsbeteiligung ein höheres Risiko für weiteren Attachmentverlust [Loos et al., 1989; Nordland et al., 1987; Wang et al., 1994] sowie für Zahnverlust aufweisen [Dannewitz et al., 2006; Dannewitz et al., 2016; Graetz et al., 2015; Helal et al., 2019; Matuliene et al., 2008; Pretzl et al., 2008]. Die Durchführung zumindest einer der im Folgenden aufgeführten Behandlungsmodalitäten sollte nach den erfolgreich abgeschlossenen Stufen 1 und 2 der Parodontitistherapie Anwendung finden, um das Risiko für Zahnverlust zu reduzieren.
Was ist das adäquate Vorgehen bei Furkationsbefall Grad II mit Resttaschen an Unterkiefermolaren?
Die Evidenzbasis umfasst 17 RCTs mit 493 Patienten. Die Qualität der Evidenz wurde mittels GRADE bewertet und als hoch eingestuft. In dem systematischen Review, das dieser Empfehlung zugrunde liegt [Jepsen et al., 2020], erfolgte eine Metaanalyse, bei der alle regenerativen Eingriffe als Gruppe zusammengefasst und mit Zugangslappenoperation (open flap debridement: OFD) verglichen wurden. Die Ergebnisse zeigen, dass regenerative Therapien im Vergleich zu OFD signifikant bessere Ergebnisse in Bezug auf primäre und sekundäre Endpunkte erzielten. Im Vergleich zu OFD zeigte die regenerative Therapie konsistent einen zusätzlichen Nutzen (Verringerung des Furkationsbefalls; horizontaler Knochengewinn; horizontaler und vertikaler Gewinn an klinischem Attachment, CAL; Reduktion der Taschensondierungstiefe, TST). Der durchschnittliche zusätzliche Nutzen eines regenerativen Eingriffs ist klinisch relevant (1,3 mm vertikaler CAL und höhere TST-Reduktion) und statistisch signifikant, da die Verringerung des Furkationsbefalls eine Odds Ratio (OR) von 21 zugunsten der regenerativen Maßnahme aufwies. Der Nutzen des regenerativen Eingriffs mit dem Ziel, den Zahnerhalt zu fördern, übertrifft die damit potenziell verbundenen Risiken, die sich zumeist auf lokale Wundheilungsstörungen beschränken.
Mehr auf zm-online
Hier finden Sie Teil 1 „Klinische Empfehlungen zur ersten Therapiestufe“
Mehr auf zm-online
Hier finden Sie Teil 2 aus der zm 7/2021 „Klinische Empfehlungen zur zweiten Therapiestufe – subgingivale Instrumentierung“.
Alle Studien betrachten FDA- (Food and Drug Administration der USA) oder CE-gekennzeichnete Produkte. Ein regenerativer Eingriff ist mit zusätzlichen Kosten verbunden, die sich jedoch mit Blick auf den zusätzlichen Nutzen (Verringerung des Furkationsbefalls) rechtfertigen lassen.
Was ist das adäquate Vorgehen bei Resttaschen mit bukkalem Furkationsbefall Grad II an Oberkiefermolaren?
Im Unterschied zu Furkationsbefall Grad II bei Unterkiefermolaren (17 RCTs) liegen dieser Empfehlung (3.12) nur 3 RCTs mit 82 Patienten zugrunde [Jepsen et al., 2020].
Welche Biomaterialien kommen für die regenerative Behandlung von Furkationsbefall Grad II mit Resttaschen an Unterkiefer- und bukkal an Oberkiefermolaren in Betracht?
Eingriffe, bei denen Transplantate knöchernen Ursprungs, Transplantate knöchernen Ursprungs mit resorbierbaren Membranen oder Schmelz-Matrix-Proteinen verwendet wurden, zeigten die besten Ergebnisse im Hinblick auf den horizontalen Knochengewinn [Jepsen et al., 2020]. Behandler sollen bei der Wahl des spezifischen Biomaterials für die regenerative Therapie prüfen, ob die in Tabelle 1 aufgelisteten Kriterien erfüllt sind [Lindhe et al., 1996]. Es existieren Biomaterialien, die alle in Tabelle 1 genannten Kriterien erfüllen. Es gibt aber auch Produkte, die zwar CE-gekennzeichnet oder FDA-autorisiert sind, jedoch nicht allen geforderten Kriterien entsprechen.
Für den Erfolg einer regenerativen Therapie spielen außer dem Grad des Furkationsbefalls aber noch weitere defektbezogene (zum Beispiel Lage des Furkationsfornix zum approximalen Knochenniveau, Größe der Furkationsöffnung) und patientenbezogene Faktoren (zum Beispiel Nikotinabusus, Adhärenz) eine Rolle [Horwitz et al., 2004].
Was ist das adäquate Vorgehen bei interdentalem Furkationsbefall Grad II mit Resttaschen an Oberkiefermolaren?
Bei Oberkiefermolaren mit approximalem Furkationsbefall Grad II können neben anderen Verfahren (siehe resektive Furkationstherapie) auch regenerative Verfahren erwogen werden [Jepsen et al., 2002; Huynh-Ba et al., 2009]. Nach der nicht-regenerativen Behandlung von Oberkiefermolaren mit approximalem Furkationsbefall Grad II konnten annehmbare Zahnüberlebensraten von 4 bis 30,8 Jahren beschrieben werden. Im Zusammenhang mit der Zahnüberlebensrate konnte im Vergleich zur subgingivalen Instrumentierung kein resektiv-chirurgisches Verfahren (Wurzelamputation/-resektion, Hemisektion, Trisektion, Prämolarisierung, Tunnelierung) als besser eingestuft werden [Dommisch et al., 2020; Huynh-Ba et al., 2009]. Für eine individuelle Therapieentscheidung sind neben dem Furkationsbefall Kriterien wie zum Beispiel der vertikale Knochenverlust, die Wurzelanatomie und die Zahnstellung im Kiefer maßgeblich.
Resektive Furkationstherapie
Die resektiv-chirurgische Furkationstherapie umfasst Techniken wie Wurzelamputation, Wurzelresektion (Hemisektion, Abbildung 6; Trisektion), Prämolarisierung und Tunnelierung. Diese Interventionen zielen auf die Reduktion oder Elimination des Furkationsraums, die Reduktion der TST und das Erreichen einer optimal durchzuführenden häuslichen Mundhygiene [Erpenstein und Dietrich, 2004; Little et al., 1995; Kebschull et al., 2018]. Resektive Techniken der Furkationschirurgie setzen eine umfassende Befunderhebung (inklusive funktionelle Befunde), eine sorgfältige Operationsplanung sowie ein striktes Nachsorgekonzept voraus. Hier gilt dem Restattachment an den zu verbleibenden Wurzeln sowie dem Attachmentniveau der Nachbarzähne besondere Beachtung. Das Ausmaß des vertikalen Knochenverlusts bestimmt die Prognose des Zahnes erheblich. Zusammen mit der Mundhygiene beeinflussen diese Faktoren das Langzeitergebnis der Therapie [Carnevale et al., 2007b]. Daher sind eine sorgfältige Patientenfallselektion und das Erfassen sämtlicher Befunddetails Voraussetzungen für das Erreichen langfristig stabiler Therapieergebnisse [Dommisch et al., 2020]. Alternativ zu den resektiv-chirurgischen Interventionen kann eine wiederholte subgingivale Instrumentierung durchgeführt werden [Sanz et al., 2020].
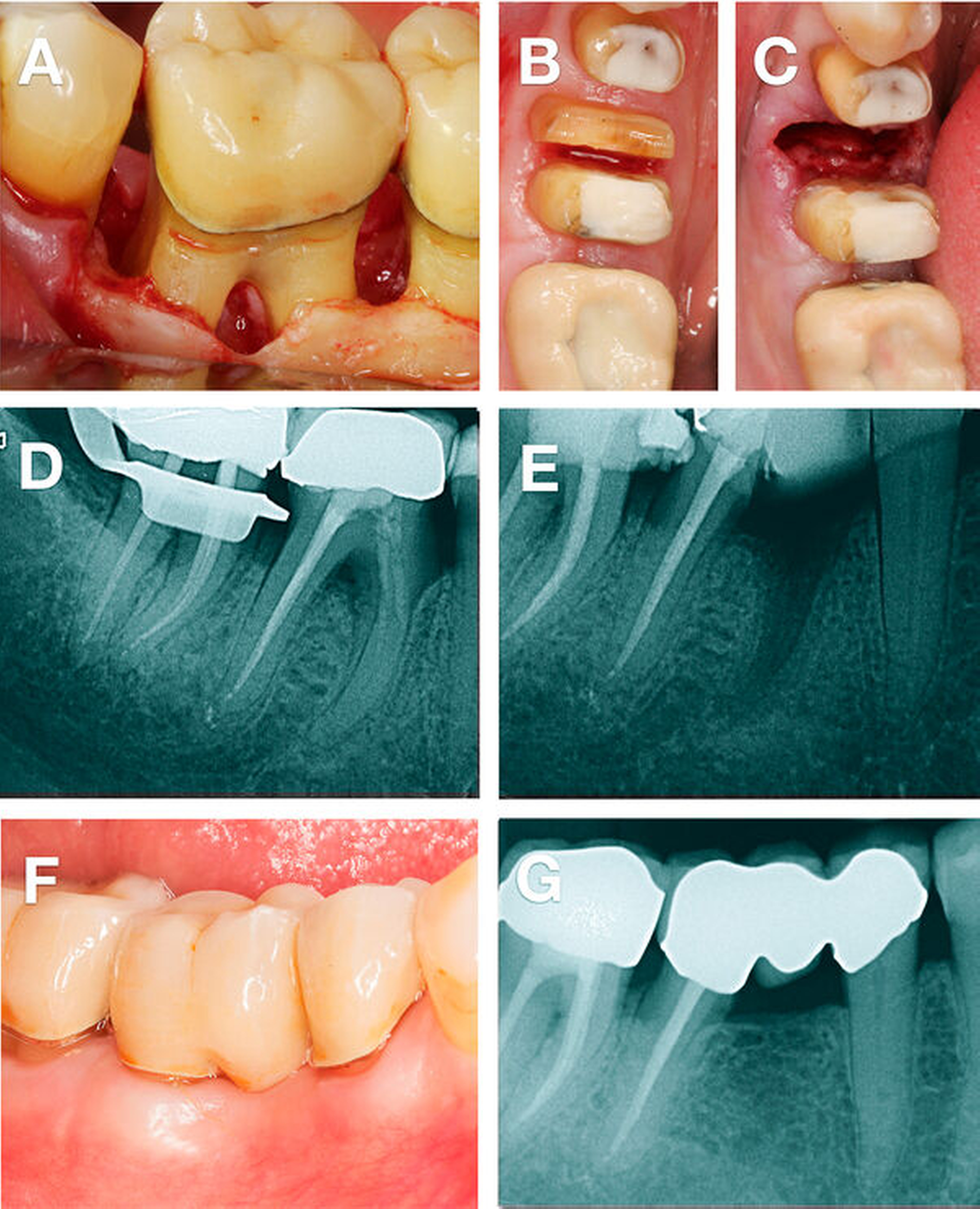
Was ist das adäquate Vorgehen bei Furkationsbefall Grad III an Oberkiefermolaren?
Auf der Basis von sechs Beobachtungsstudien mit ausgeprägter Heterogenität und 633 Patienten konnten hinsichtlich der Zahnüberlebensrate (Bereich von 4 bis 30,8 Jahren) von Oberkiefermolaren mit Furkationsbefall Grad III ähnliche Therapieergebnisse für Wurzelamputation/-resektion, Wurzelseparation (Trisektion/Prämolarisierung) oder Tunnelierung im Vergleich zu subgingivaler Instrumentierung oder OFD festgestellt werden [Dommisch et al., 2020].
Was ist das adäquate Vorgehen bei Furkationsbefall Grad III an Unterkiefermolaren?
Die für diese Empfehlung zugrundeliegenden Daten entstammen aus insgesamt sieben Beobachtungsstudien mit 665 Patienten (Furkationsbefall von Grad III an Unterkiefermolaren). Die Daten zeigten eine ausgeprägte Heterogenität hinsichtlich der Zahnüberlebensraten mit einer Spannbreite von 4 bis 30,8 Jahren. In Bezug auf die unterschiedlichen chirurgischen Verfahrenstechniken wie Wurzelamputation/-resektion, Wurzelseparation (Prämolarisierung) oder Tunnelierung konnte im Vergleich zur nicht-chirurgischen subgingivalen Instrumentierung oder der Lappenoperation im Sinne des „offenen Vorgehens“ kein Vorteil für die eine oder andere Intervention festgestellt werden [Dommisch et al., 2020]. Auch im Zusammenhang mit dem Furkationsbefall von Grad III und bei multiplem Furkationsbefall Grad II an Oberkiefer- und Unterkiefermolaren sind die Behandlungsrichtlinien des G-BA mit zu berücksichtigen.
Grundsätzlich konnte hinsichtlich gesundheitsökonomischer Überlegungen gezeigt werden, dass der Erhalt von Molaren mit Furkationsbeteiligung auch durch eine komplexe Parodontitistherapie kosteneffektiver ist als die Alternative der Extraktion und der anschließenden Versorgung mit einer implantatgetragenen Krone und dass die Kosten für den Zahnerhalt für das Gesundheitssystem vergleichsweise gering ausfallen [Schwendicke et al., 2014; Schwendicke et al., 2016].
Die dargestellten offenen Empfehlungen sind Ergebnis einer zwar heterogenen Datenlage, die jedoch aufzeigt, dass die Therapie von Molaren mit Furkationsbeteiligung lohnenswert ist. Der Erhalt dieser parodontologisch kompromittierten Zähne kann auch über lange Zeit zu einem hohen Prozentsatz gewährleistet werden [Dommisch et al., 2020]. Voraussetzungen hierfür sind eine erfolgreich abgeschlossene Therapie in den Stufen 1 bis 3 sowie ein konsequentes Nachsorgeregime im Sinne einer strukturierten unterstützenden Parodontitistherapie [Carnevale et al., 2007a; Carnevale et al., 2007b].
Univ.-Prof. Dr. Henrik Dommisch
Direktor der Abteilung für Parodontologie, Oralmedizin und Oralchirurgie,
Charité Centrum für Zahn-, Mund- und Kieferheilkunde,
Charité – Universitätsmedizin Berlin,
Aßmannshauserstraße 4–6, 14197 Berlin
henrik.dommisch@charite.de
Univ.-Prof. Dr. Dr. H. C. Holger Jentsch
Universitätsklinikum Leipzig, Poliklinik für Zahnerhaltung und Parodontologie,
Funktionsbereich Parodontologie
Liebigstr. 12, 04103 Leipzig
Holger.Jentsch@medizin.uni-leipzig.de
Univ.-Prof. Dr. Peter Eickholz
Direktor der Poliklinik für Parodontologie
Zentrum der Zahn-, Mund- und Kieferheilkunde (Carolinum),
Johann Wolfgang Goethe-Universität Frankfurt
Theodor-Stern-Kai 7, 60596 Frankfurt/Main
eickholz@med.uni-frankfurt.de
* Richtigstellung: In unseren bisherigen Beiträgen zur Leitlinie „Die Behandlung von Parodontitis Stadium I – III“ (zm 6 und zm 7/2021) wurde die Leitlinie als Quelle mit dem Erscheinungsjahr 2021 angegeben. Im Februar 2021 wurden zwar noch redaktionelle Änderungen an der Leitlinie vorgenommen – dennoch wird die Leitlinie nach den Regularien der AWMF mit der Jahreszahl 2020 zitiert. Aus diesem Grund haben wir die Quellenangabe entsprechend korrigiert.
Literaturliste
Carnevale, G., Cairo, F. & Tonetti, M. S. (2007a) Long-term effects of supportive therapy in periodontal patients treated with fibre retention osseous resective surgery. I: recurrence of pockets, bleeding on probing and tooth loss. J Clin Periodontol 34, 334-341. doi:10.1111/j.1600-051X.2007.01051.x.
Carnevale, G., Cairo, F. & Tonetti, M. S. (2007b) Long-term effects of supportive therapy in periodontal patients treated with fibre retention osseous resective surgery. II: tooth extractions during active and supportive therapy. J Clin Periodontol 34, 342-348. doi:10.1111/j.1600-051X.2007.01052.x.
Cortellini, P., Prato, G. P. & Tonetti, M. S. (1995) The modified papilla preservation technique. A new surgical approach for interproximal regenerative procedures. J Periodontol 66, 261-266. doi:10.1902/jop.1995.66.4.261.
Cortellini, P., Prato, G. P. & Tonetti, M. S. (1999) The simplified papilla preservation flap. A novel surgical approach for the management of soft tissues in regenerative procedures. Int J Periodontics Restorative Dent 19, 589-599.
Dannewitz, B., Krieger, J. K., Husing, J. & Eickholz, P. (2006) Loss of molars in periodontally treated patients: a retrospective analysis five years or more after active periodontal treatment. J Clin Periodontol 33, 53-61. doi:10.1111/j.1600-051X.2005.00858.x.
Dannewitz, B., Zeidler, A., Husing, J., Saure, D., Pfefferle, T., Eickholz, P. & Pretzl, B. (2016) Loss of molars in periodontally treated patients: results 10 years and more after active periodontal therapy. J Clin Periodontol 43, 53-62. doi:10.1111/jcpe.12488.
Dommisch, H., Walter, C., Dannewitz, B. & Eickholz, P. (2020) Resective surgery for the treatment of furcation involvement – a systematic review. Journal of clinical periodontology 47.
Eickholz, P. (2013) Glossar der Grundbegriffe für die Praxis: Chirurgische Parodontitistherapie: Teil 4: Minimal Invasive Chirurgische Technik (MIST) und modifizierte MIST. . Parodontologie 24, 453-459.
Eickholz, P. & Walter, C. (2018) Clinical and radiographic diagnosis and epidemiology of furcation involvement. In: Diagnosis and treatment of furcation-involved teeth, (ed.) L. Nibali, pp. 15-31. Oxford, Great Britain: John Wiley & Sons Ltd.
Erpenstein, H. & Dietrich, P. (2004) Atlas der Parodontalchirurgie. Urban & Fischer, Elsevier GmbH, München.
Graetz, C., Schutzhold, S., Plaumann, A., Kahl, M., Springer, C., Salzer, S., Holtfreter, B., Kocher, T., Dorfer, C. E. & Schwendicke, F. (2015) Prognostic factors for the loss of molars--an 18-years retrospective cohort study. J Clin Periodontol 42, 943-950. doi:10.1111/jcpe.12460.
Graziani, F., Gennai, S., Cei, S., Cairo, F., Baggiani, A., Miccoli, M., Gabriele, M. & Tonetti, M. (2012) Clinical performance of access flap surgery in the treatment of the intrabony defect. A systematic review and meta-analysis of randomized clinical trials. J Clin Periodontol 39, 145-156. doi:10.1111/j.1600-051X.2011.01815.x.
Hamp, S. E., Nyman, S. & Lindhe, J. (1975) Periodontal treatment of multirooted teeth. Results after 5 years. J Clin Periodontol 2, 126-135.
Helal, O., Gostemeyer, G., Krois, J., Fawzy El Sayed, K., Graetz, C. & Schwendicke, F. (2019) Predictors for tooth loss in periodontitis patients: Systematic review and meta-analysis. J Clin Periodontol 46, 699-712. doi:10.1111/jcpe.13118.
Huynh-Ba, G., Kuonen, P., Hofer, D., Schmid, J., Lang, N. P., & Salvi, G. E. (2009). The effect of periodontal therapy on the survival rate and incidence of complications of multirooted teeth with furcation involvement after an observation period of at least 5 years: a systematic review. J Clin Periodontol, 36(2), 164-176.
Horwitz, J., Machtei, E. E., Reitmeir, P., Holle, R., Kim, T. S. & Eickholz, P. (2004) Radiographic parameters as prognostic indicators for healing of class II furcation defects. J Clin Periodontol 31, 105-111. doi:10.1111/j.0303-6979.2004.00455.x.
Jepsen, S., Eberhard, J., Herrera, D., & Needleman, I. (2002). A systematic review of guided tissue regeneration for periodontal furcation defects. What is the effect of guided tissue regeneration compared with surgical debridement in the treatment of furcation defects? J Clin Periodontol, 29 Suppl 3, 103-116.
Jepsen, S., Gennai, S., Hirschfeld, J., Kalemaj, Z., Buti, J. & Graziani, F. (2020) Regenerative surgical treatment of furcation defects: A systematic review and Bayesian network meta-analysis of randomized clinical trials. J Clin Periodontol 47 Suppl 22, 352-374. doi:10.1111/jcpe.13238.
Kebschull, M., Jepsen, S. & Dommisch, H. (2018) Parodontitistherapie - invasiv, nicht-invasiv oder beides? Zahnärztliche Mitteilungen 108, 1-8.
Kirkland, O. (1931) The suppurative periodontal pus pocket. . J Am Dent Assoc 18, 1462-1470.
Lindhe, J., Schallhorn, R., Bowers, R., Garrett, S., Becker, B., Cortellini, P., Ferris, R., Karring, T., McClain, P., O'Neal, R., Rosenberg, E., Somerman, M., Wikesjö, U. & Yukna, R. (1996) Consensus report. Periodontal regeneration around natural teeth. Ann Periodontol 1, 667-670. doi:10.1902/annals.1996.1.1.667.
Lindhe, J., Westfelt, E., Nyman, S., Socransky, S. S., Heijl, L. & Bratthall, G. (1982) Healing following surgical/non-surgical treatment of periodontal disease. A clinical study. J Clin Periodontol 9, 115-128.
Little, L. A., Beck, F. M., Bagci, B. & Horton, J. E. (1995) Lack of furcal bone loss following the tunneling procedure. J Clin Periodontol 22, 637-641. http://1600-051x.1995.tb
Loos, B., Nylund, K., Claffey, N. & Egelberg, J. (1989) Clinical effects of root debridement in molar and non-molar teeth. A 2-year follow-up. J Clin Periodontol 16, 498-504.
Matuliene, G., Pjetursson, B. E., Salvi, G. E., Schmidlin, K., Bragger, U., Zwahlen, M. & Lang, N. P. (2008) Influence of residual pockets on progression of periodontitis and tooth loss: results after 11 years of maintenance. J Clin Periodontol 35, 685-695. doi:10.1111/j.1600-051X.2008.01245.x.
Nibali, L., Koidou, V. P., Nieri, M., Barbato, L., Pagliaro, U. & Cairo, F. (2020) Regenerative surgery versus access flap for the treatment of intra-bony periodontal defects: A systematic review and meta-analysis. J Clin Periodontol 47 Suppl 22, 320-351. doi:10.1111/jcpe.13237.
Nordland, P., Garrett, S., Kiger, R., Vanooteghem, R., Hutchens, L. H. & Egelberg, J. (1987) The effect of plaque control and root debridement in molar teeth. J Clin Periodontol 14, 231-236.
Nyman, S., Lindhe, J. & Rosling, B. (1977) Periodontal surgery in plaque-infected dentitions. J Clin Periodontol 4, 240-249. http://1600-051x.1977.tb
O'Leary, T. J., Drake, R. B. & Naylor, J. E. (1972) The plaque control record. J Periodontol 43, 38. doi:10.1902/jop.1972.43.1.38.
Polak, D., Wilensky, A., Antonoglou, G. N., Shapira, L., Goldstein, M. & Martin, C. (2020) The efficacy of pocket elimination/reduction compared to access flap surgery: A systematic review and meta-analysis. J Clin Periodontol 47 Suppl 22, 303-319. doi:10.1111/jcpe.13246.
Pretzl, B., Kaltschmitt, J., Kim, T. S., Reitmeir, P. & Eickholz, P. (2008) Tooth loss after active periodontal therapy. 2: tooth-related factors. J Clin Periodontol 35, 175-182. doi:10.1111/j.1600-051X.2007.01182.x.
Ramfjord, S. P. & Nissle, R. R. (1974) The modified widman flap. J Periodontol 45, 601-607. doi:10.1902/jop.1974.45.8.2.601.
Sanz-Sanchez, I., Montero, E., Citterio, F., Romano, F., Molina, A. & Aimetti, M. (2020) Efficacy of access flap procedures compared to subgingival debridement in the treatment of periodontitis. A systematic review and meta-analysis. J Clin Periodontol 47 Suppl 22, 282-302. doi:10.1111/jcpe.13259.
Sanz, M., Herrera, D., Kebschull, M., Chapple, I., Jepsen, S., Beglundh, T., Sculean, A., Tonetti, M. S., Participants, E. F. P. W. & Methodological, C. (2020) Treatment of stage I-III periodontitis-The EFP S3 level clinical practice guideline. J Clin Periodontol 47 Suppl 22, 4-60. doi:10.1111/jcpe.13290.
Schwendicke, F., Graetz, C., Stolpe, M. & Dorfer, C. E. (2014) Retaining or replacing molars with furcation involvement: a cost-effectiveness comparison of different strategies. J Clin Periodontol 41, 1090-1097. doi:10.1111/jcpe.12315.
Schwendicke, F., Plaumann, A., Stolpe, M., Dorfer, C. E. & Graetz, C. (2016) Retention costs of periodontally compromised molars in a German population. J Clin Periodontol 43, 261-270. doi:10.1111/jcpe.12509.
Serino, G., Rosling, B., Ramberg, P., Socransky, S. S. & Lindhe, J. (2001) Initial outcome and long-term effect of surgical and non-surgical treatment of advanced periodontal disease. J Clin Periodontol 28, 910-916. doi:10.1034/j.1600-051x.2001.028010910.x.
Stavropoulos, A., Bertl, K., Spineli, L. M., Sculean, A., Cortellini, P. & Tonetti, M. (2021) Medium- and long-term clinical benefits of periodontal regenerative/reconstructive procedures in intrabony defects: Systematic review and network meta-analysis of randomized controlled clinical studies. J Clin Periodontol 48, 410-430. doi:10.1111/jcpe.13409.
Takei, H. H., Han, T. J., Carranza, F. A., Jr., Kenney, E. B. & Lekovic, V. (1985) Flap technique for periodontal bone implants. Papilla preservation technique. J Periodontol 56, 204-210. doi:10.1902/jop.1985.56.4.204.
Trombelli, L., Simonelli, A., Schincaglia, G. P., Cucchi, A. & Farina, R. (2012) Single-flap approach for surgical debridement of deep intraosseous defects: a randomized controlled trial. J Periodontol 83, 27-35. doi:10.1902/jop.2011.110045.
Wang, H. L., Burgett, F. G., Shyr, Y. & Ramfjord, S. (1994) The influence of molar furcation involvement and mobility on future clinical periodontal attachment loss. J Periodontol 65, 25-29. doi:10.1902/jop.1994.65.1.25.
Yukna, R. A., Bowers, G. M., Lawrence, J. J. & Fedi, P. F., Jr. (1976) A clinical study of healing in humans following the excisional new attachment procedure. J Periodontol 47, 696-700. doi:10.1902/jop.1976.47.12.696.
Internetadressen - http://www.nklz.de/files/nklz_katalog_final_20151204.pdf