CME: Zufallsbefund orthokeratinisierte odontogene Zyste
Ein 38-jähriger Patient wurde nach Überweisung des Hauszahnarztes zur Entfernung der Weisheitszähne in der Klinik und Poliklinik für Mund-, Kiefer- und Plastische Gesichtschirurgie der Universitätsmedizin Rostock vorgestellt. Die klinische Untersuchung ergab intra- und extraoral keine pathologischen Befunde.
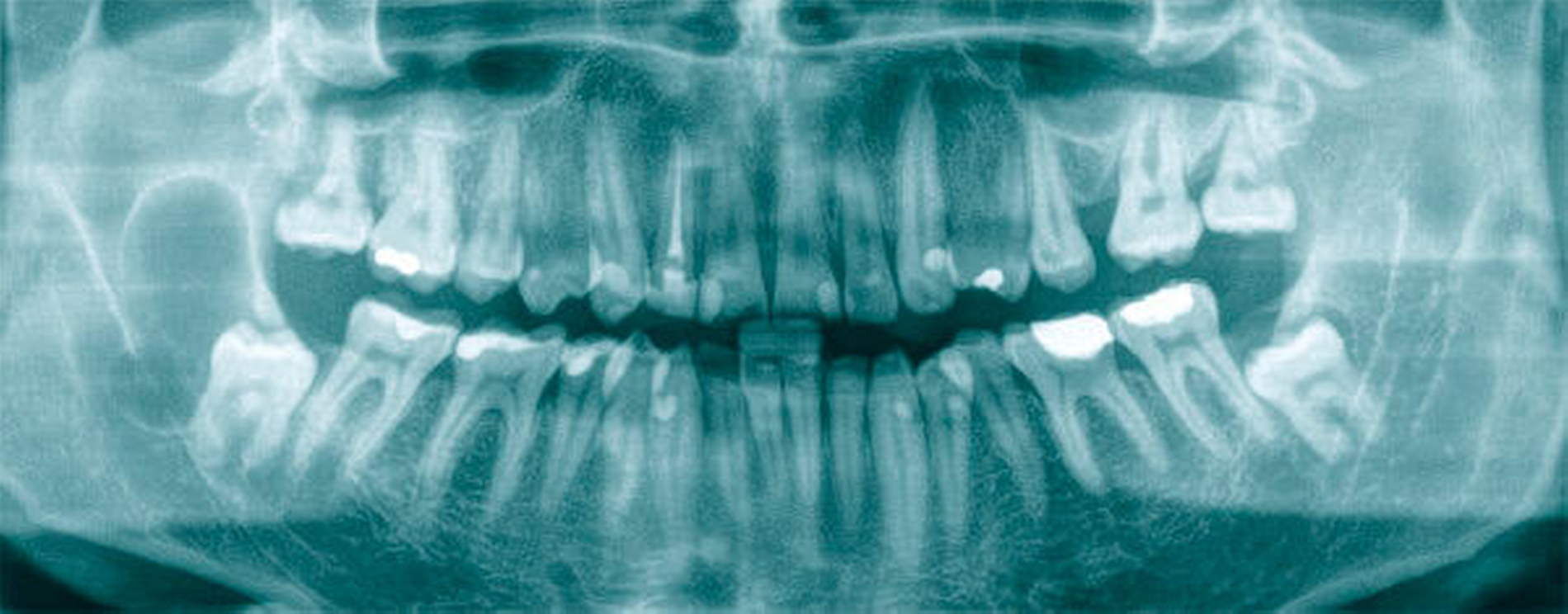
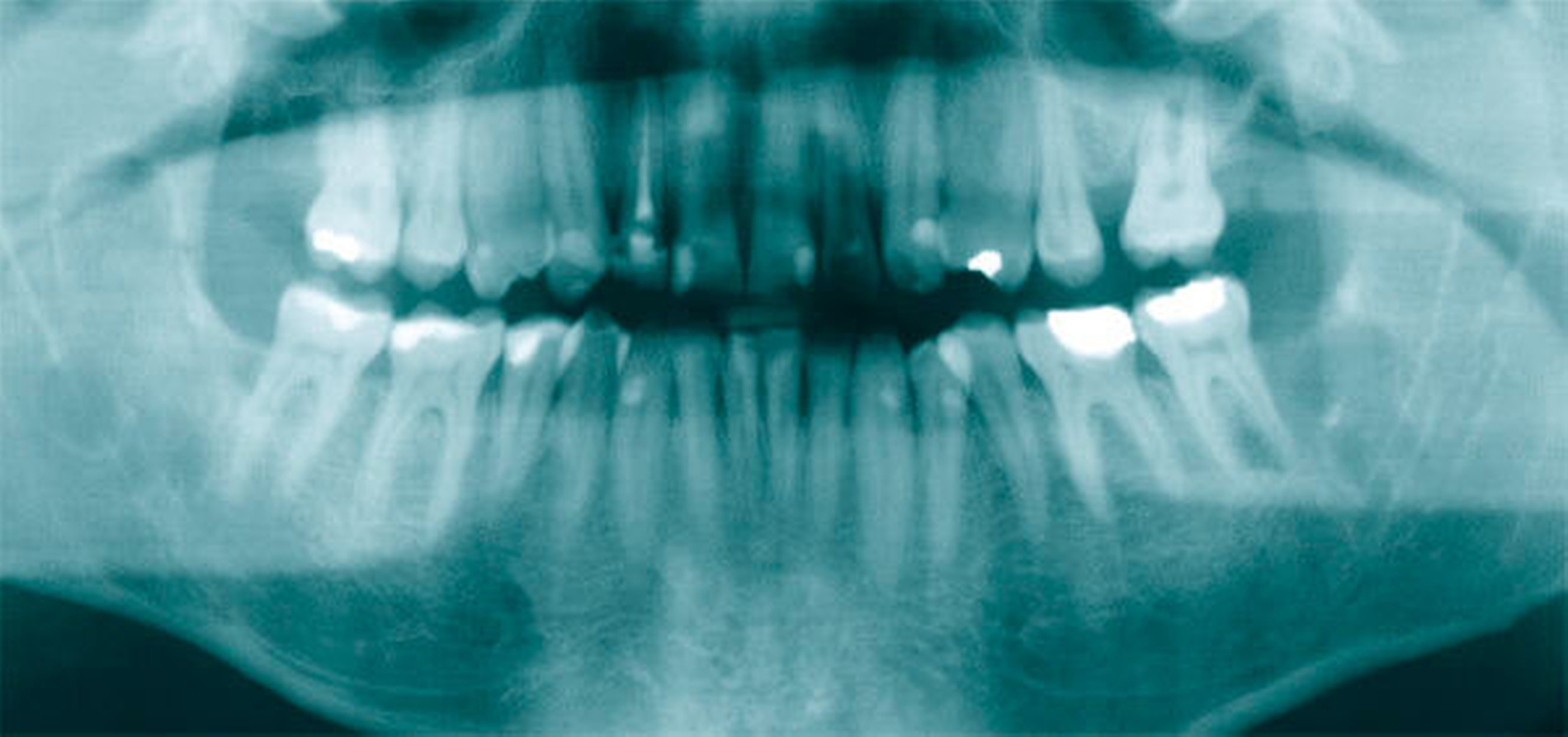
In der alio loco durchgeführten Panoramaschichtaufnahme zeigten sich eine kleinere scharf begrenzte Aufhellung im Bereich der Krone des retinierten Zahnes 38 sowie eine ausgedehntere scharf begrenzte Aufhellung im Bereich des aufsteigenden Astes mit direktem Bezug zum Zahn 48 (Abbildung 1). In der Zusammenschau der Befunde wurde die Verdachtsdiagnose „follikuläre Zysten ausgehend von den retinierten Zähnen 38 und 48“ gestellt.
Mit dem Patienten wurde die Entfernung der vier Weisheitszähne mit Zystektomie Regio 38 und 48 sowie die Osteoplastik mittels autogener Beckenkammspongiosa Regio 48 in Intubationsnarkose vereinbart.
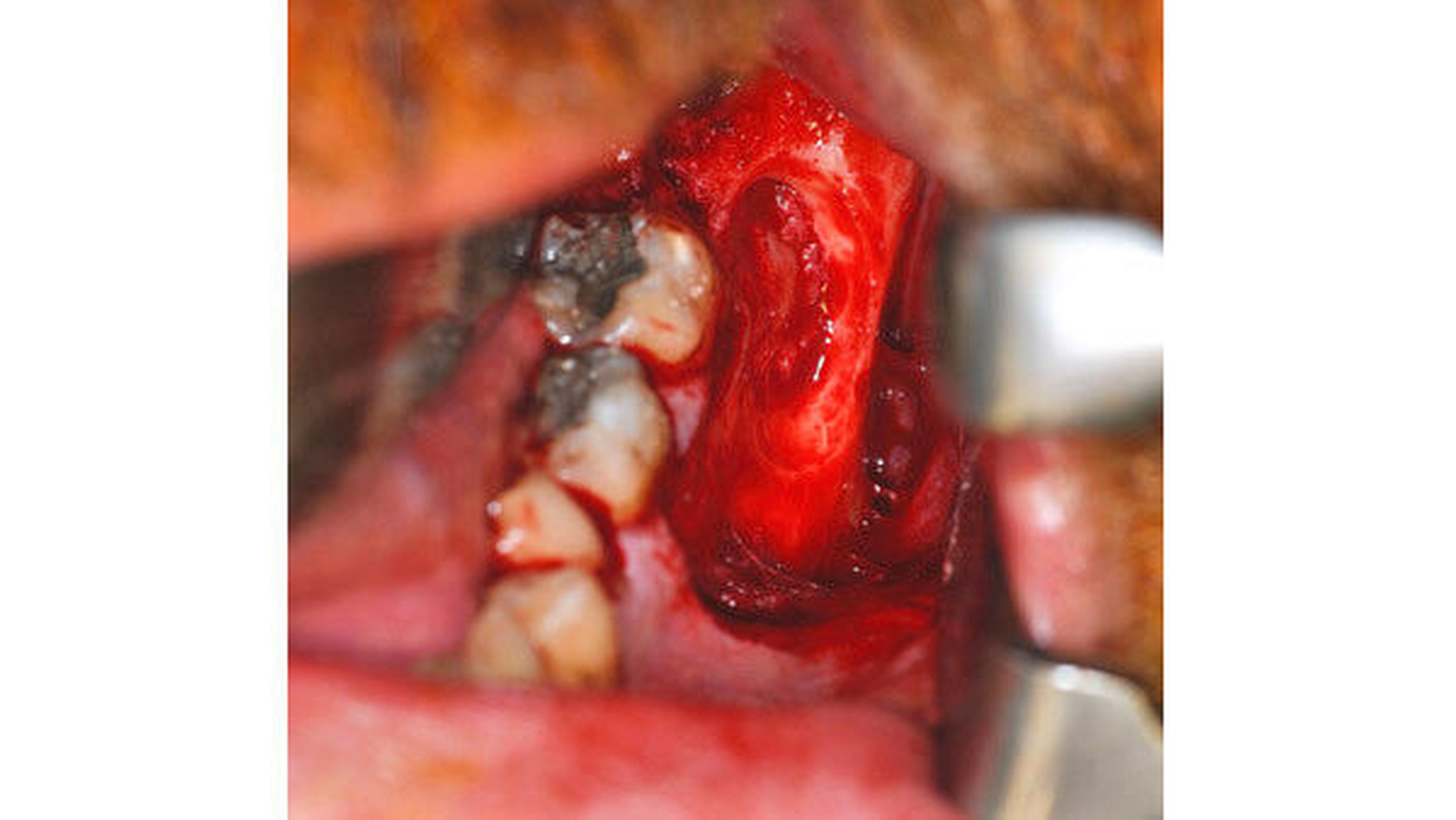
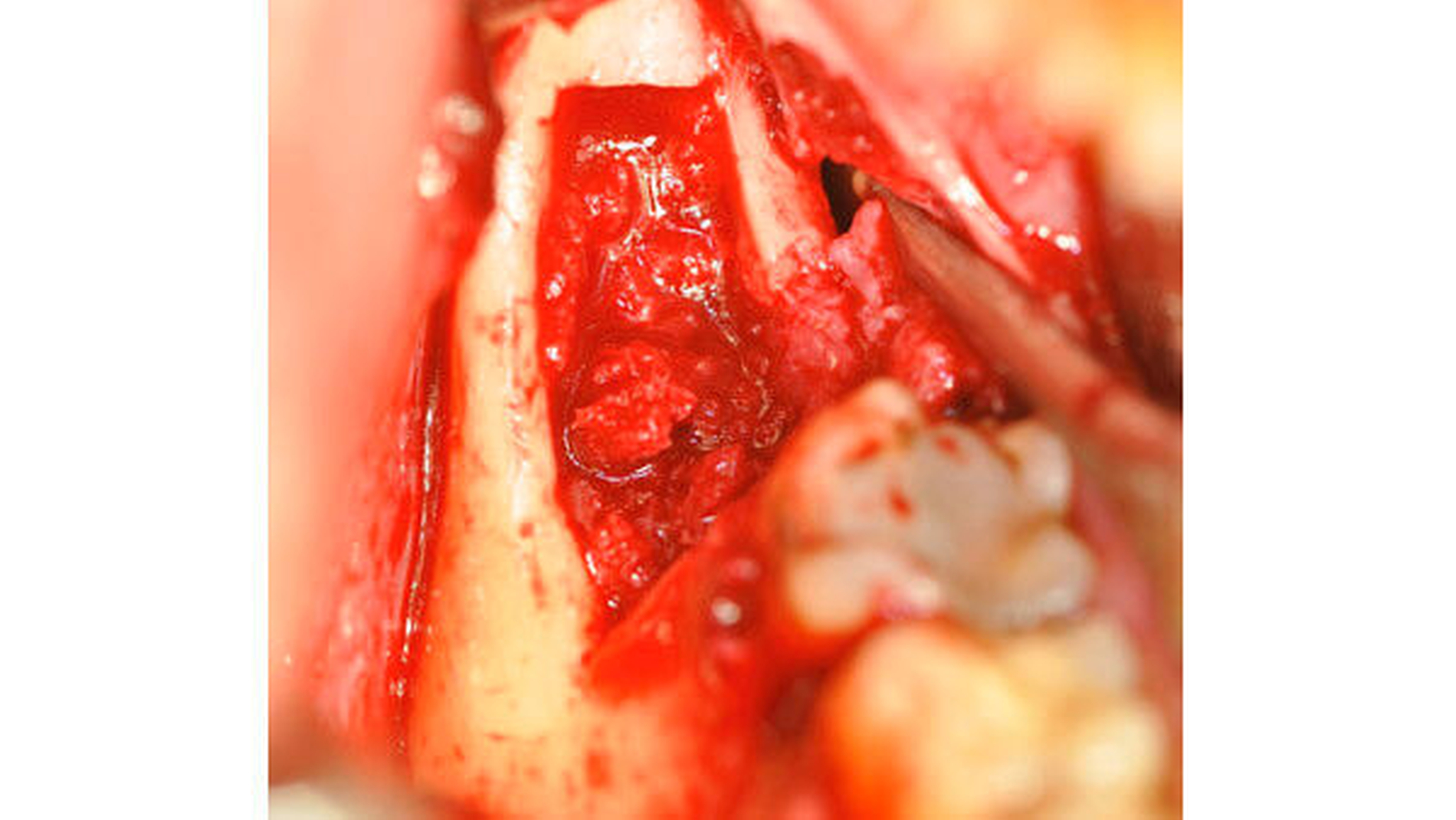
Der retinierte Zahn 38 konnte nach retromolarer Schnittführung auf dem aufsteigenden Ast, paramarginalem Randschnitt sowie Entlastung im Bereich des ersten Molaren problemlos mittels Rosenbohrer dargestellt werden (Abbildung 2). Aufgrund der räumlichen Nähe zum N. alveolaris inferior wurde der Zahn zunächst geteilt und anschließend mitsamt der umgebenden Zyste entfernt.
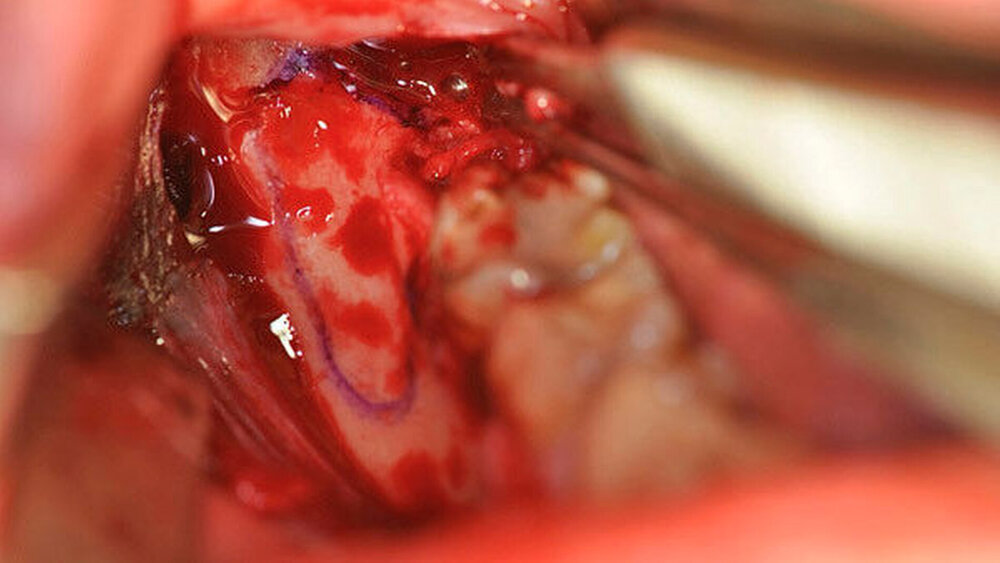
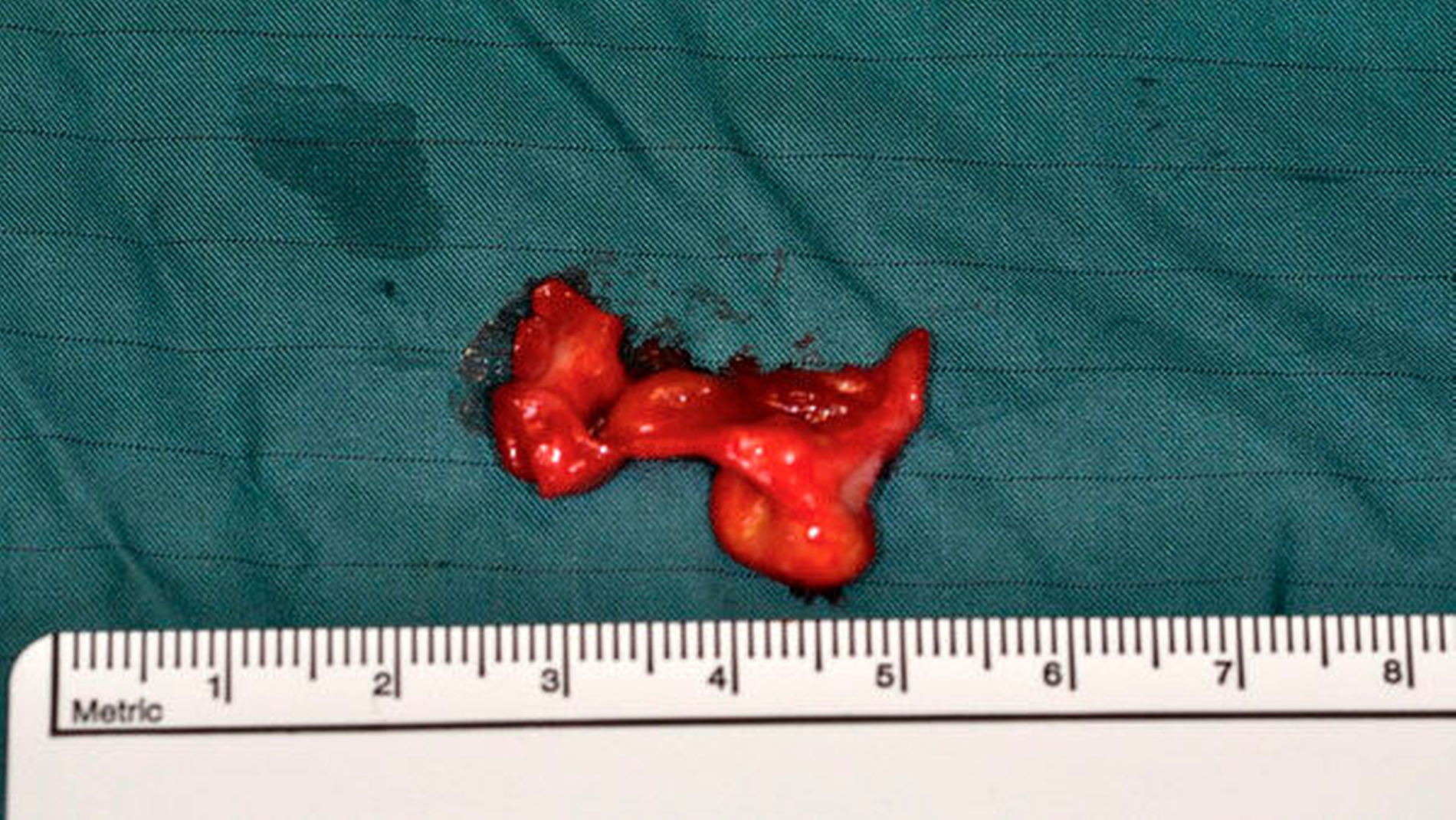
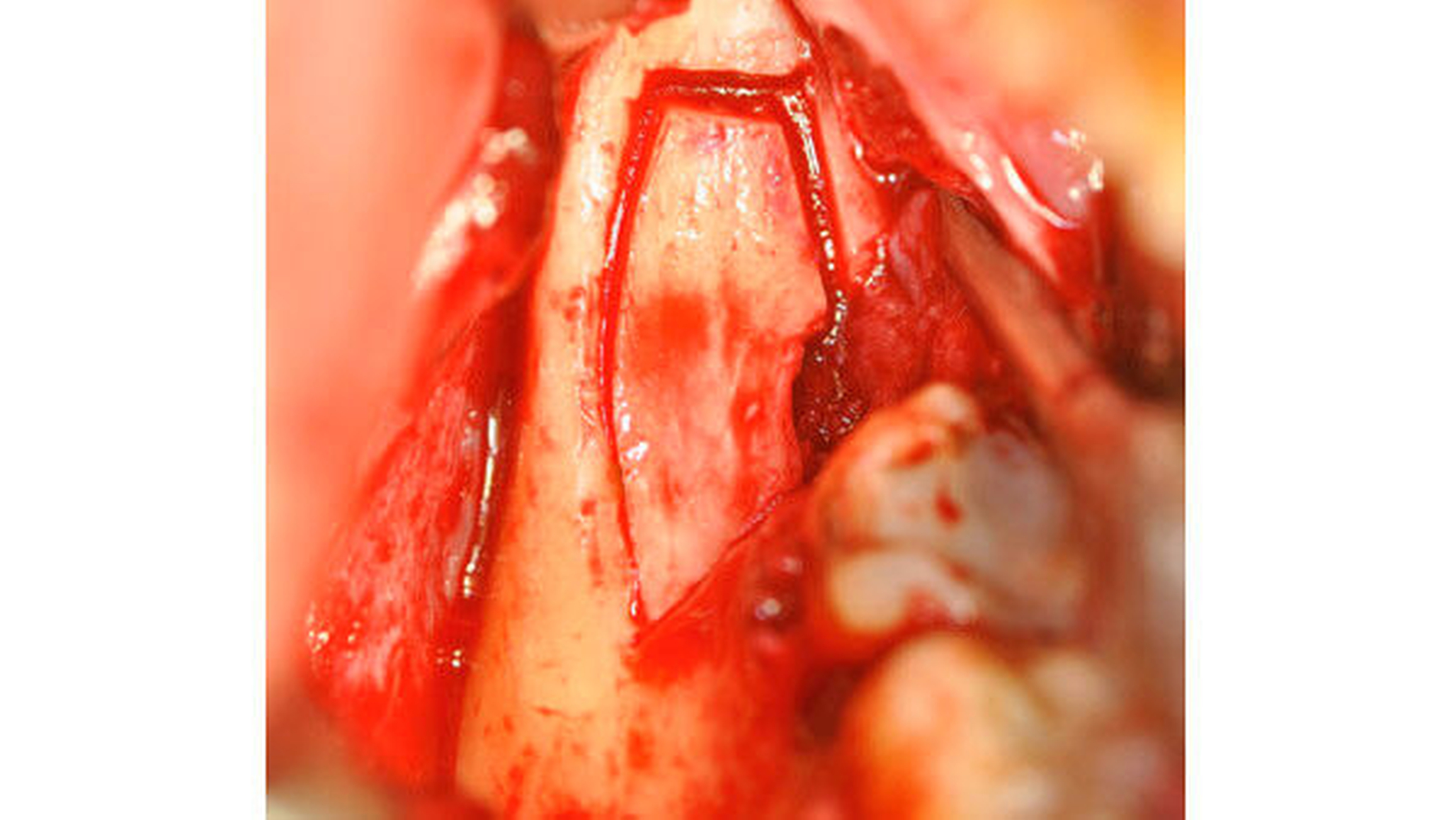
Der aufsteigende Unterkieferast kontralateral wurde durch eine identische Schnittführung dargestellt, die zu erwartende Ausdehnung der Zyste eingezeichnet (Abbildung 3). Mittels Piezosurgery wurde ein crestales Knochenfenster gebildet. Die vollständig intakte Zyste und auch der Zahn 48 konnten anschließend problemlos unter Schonung des Nervens entfernt werden (Abbildung 4). Der ausgeprägte Knochendefekt wurde mittels autogener Beckenkammspongiosa versorgt (Abbildung 5) und durch das crestale Knochenfenster verschlossen (Abbildung 6). Weiterhin wurden die Zähne 18 und 28 extrahiert.
Die histopathologische Untersuchung des Resektionsmaterials Regio 38 ergab – in Übereinstimmung mit der klinischen Diagnose – den typischen Befund einer follikulären Zyste.
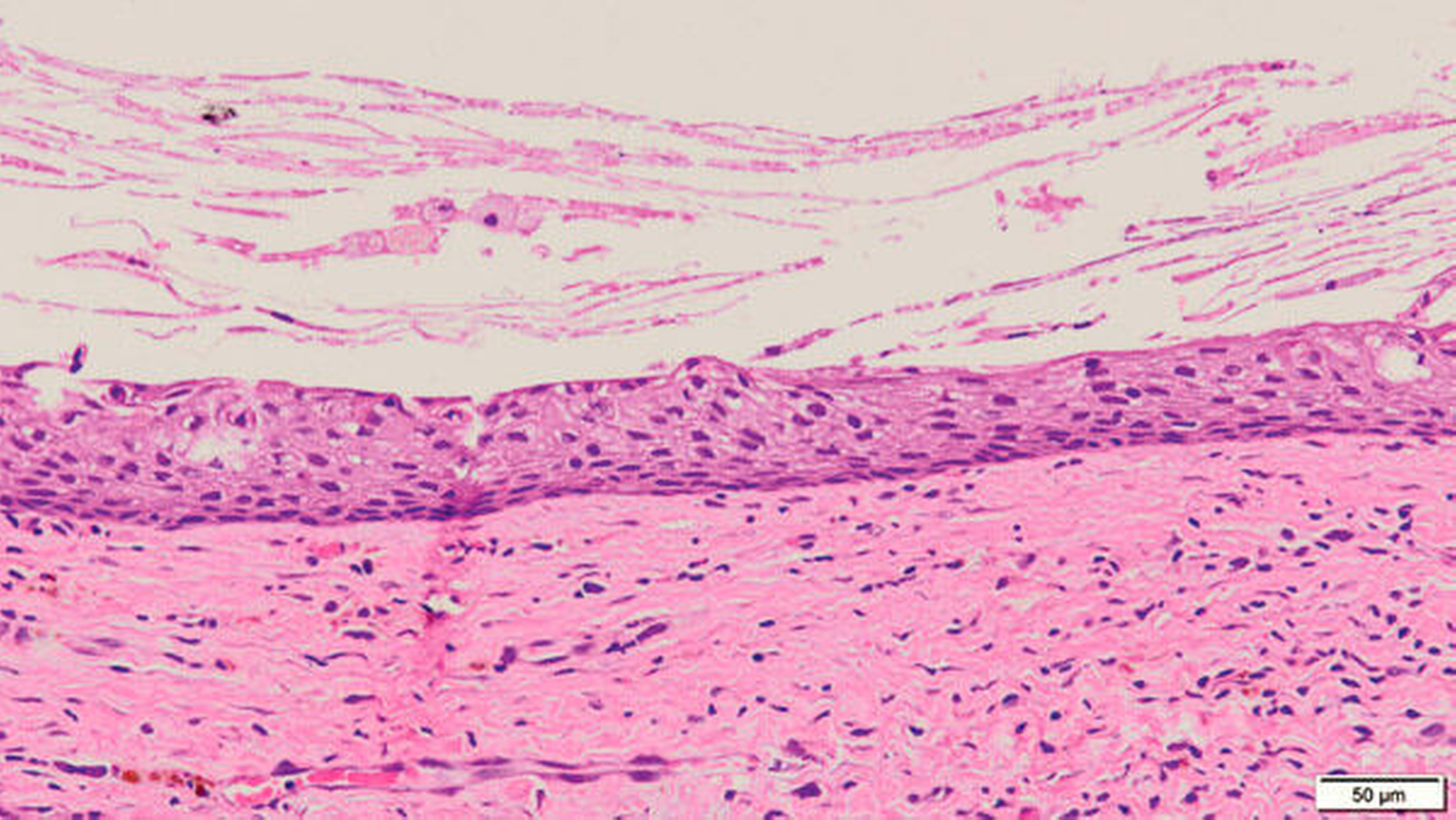
Dagegen zeigte sich im Resektionsmaterial aus der Regio 48 ein anderes Gewebsbild. Hier fand sich eine Zystenwand, die zum Lumen hin durch flaches, regulär verhornendes Plattenepithel mit anlagernden Keratinlamellen „tapeziert“ war, darunter ein faserreiches und zellarmes Bindewebe (Abbildung 7). Dieser Befund begründete die abschließende Diagnose einer orthokeratinisierten odontogenen Zyste, keine follikuläre Zyste, wie eigentlich vermutet.
Der postoperative Heilungsverlauf gestaltete sich komplikationslos ohne Auftreten von Hypästhesien oder Wundheilungsstörungen und mit regelrechter postoperativer Bildgebung (Abbildung 8). Bei einer Nachbeobachtungszeit von nunmehr einem halben Jahr zeigte sich kein Anhalt für ein Rezidiv.
Diskussion
Über Jahrzehnte hinweg wurden die orthokeratinisierten odontogenen Zysten (OOC) nicht von keratozystischen odontogenen Tumoren (KCOT; im älteren Schrifttum auch als odontogene Keratozyste bezeichnet) unterschieden. Erst 1981 bezeichneten Wright et al. die OOC aufgrund ihrer geringeren Aggressivität und Rezidivrate als orthokeratinisierte Variante der odontogenen Keratozyste und empfahlen sie nicht mehr mit der parakeratinisierten Form gleichzusetzen [Wright, 1981]. Von der World Health Organisation wurde die OOC im Jahr 2005 explizit von der Definition der odontogenen Keratozysten ausgeschlossen, zudem wurden diese nunmehr als KCOT bezeichnet [Barnes, 2005].
Während sich beim OOC eine Orthokeratinschicht mit Hornschuppen und eine Granulationszellschicht in unterschiedlicher Dicke zeigen, bildet der KCOT eine wellenförmige, parakeratinisierte Epithelschicht aus fünf bis zehn Lagen sowie palisadenförmig aufgebaute Basalzellen [Mahdavi und Taghavi, 2017].
Orthokeratinisierte odontogene Zysten sind selten, sie machen etwa zehn Prozent der ursprünglich als keratozystisch odontogene Tumoren klassifizierten Zysten aus [Dong et al., 2010]. OOC können ausgedehnt auftreten und mit Schmerzen und Schwellungen assoziiert sein, am häufigsten werden sie jedoch als Zufallsbefund diagnostiziert [Macdonald-Jankowski, 2010]. Sie kommen vor allem im Unterkiefer vor und dort vor allem im Bereich des dritten Molaren beziehungsweise im aufsteigenden Ast – wie im beschriebenen Fallbespiel [Li et al., 1998]. Etwa zwei Drittel der OOC haben direkten Kontakt mit retinierten Zähnen [Macdonald-Jankowski, 2010]. Die meisten dieser Zysten treten bei Männern in der dritten oder in der vierten Lebensdekade auf [Dong et al., 2010]. Entscheidend für die Therapieplanung ist die im Vergleich zum KCOT (33,1 Prozent) deutlich geringere Rezidivrate (null bis vier Prozent ) [Dong et al., 2010; Macdonald-Jankowski, 2010; Gosau et al., 2010]. Somit ist – wie im vorliegenden Fall – zwar eine vollständige Entfernung der Zyste, aber kein radikaleres Vorgehen indiziert. Gleichwohl sollte eine regelmäßige Kontrolluntersuchung stattfinden, um ein eventuell auftretendes Rezidiv frühzeitig erkennen zu können. Während in der Literatur der Großteil der Autoren keinen Zusammenhang zwischen OCC und dem Gorlin-Goltz-Syndrom sieht, kann dieser zumindest nicht ausgeschlossen werden [Macdonald-Jankowski, 2010; Cheng et al., 2015].
Fazit für die Praxis
Die Differenzierung der verschiedenen Typen odontogener Zysten ist mittels klinischer und radiologischer Diagnostik nicht immer eindeutig.
Bei der orthokeratinisierten odontogenen Zyste handelt es sich um eine Entität mit einem (geringen) Rezidivpotenzial, weswegen eine entsprechende Nachsorge erfolgen sollte.
Zystische Strukturen müssen nach Entnahme histopathologisch untersucht werden.
Bei Verdacht auf Vorliegen eines keratozystischen odontogenen Tumors ist eine Biopsie nützlich, um das weitere operative Vorgehen festzulegen.
Die präoperative, radiologische Diagnostik kann – wie auch im Fallbeispiel – schwierig sein, Missdeutungen als follikuläre Zysten sind häufig [Mahdavi et al., 2017]. Sowohl die OCC als auch der KCOT können radiologisch als uni- oder multilokuläre Knochenosteolyse vorkommen, eine sichere Differenzierung bietet letztlich nur die Biopsie beziehungsweise die endgültige histopathologische Begutachtung [González Galván et al., 2013].
Maximilian Goedecke,
PD Dr. Dr. Peer W. Kämmerer, MA, FEBOMFS
Klinik für MKG-Chirurgie
Universitätsmedizin Rostock
Schillingallee 35, 18057 Rostock
Prof. Dr. Friedrich
PrallInstitut für Pathologie
Universitätsmedizin Rostock
Strempelstr. 14, 18057 Rostock
Literaturliste
Barnes, L. (2005). Pathology and genetics of head and neck tumours, World Health Organization.
Cheng, Y. S., Liang, H., Wright, J. und Teenier, T. (2015). „Multiple orthokeratinized odontogenic cysts: a case report.“ Head Neck Pathol 9(1): 153–157.
Dong, Q., Pan, S., Sun, L. S. und Li, T. J. (2010). „Orthokeratinized odontogenic cyst: a clinicopathologic study of 61 cases.“ Arch Pathol Lab Med 134(2): 271–275.
González Galván, M. e. C., García-García, A., Anitua-Aldecoa, E., Martinez-Conde Llamosas, R. und Aguirre-Urizar, J. M. (2013). „Orthokeratinized odontogenic cyst: a report of three clinical cases.“ Case Rep Dent 2013: 672383.
Gosau, M., Draenert, F. G., Müller, S., Frerich, B., Bürgers, R., Reichert, T. E. und Driemel, O. (2010). „Two modifications in the treatment of keratocystic odontogenic tumors (KCOT) and the use of Carnoy‘s solution (CS)--a retrospective study lasting between 2 and 10 years.“ Clin Oral Investig 14(1): 27–34.
Li, T. J., Kitano, M., Chen, X. M., Itoh, T., Kawashima, K., Sugihara, K., Nozoe, E. und Mimura, T. (1998). „Orthokeratinized odontogenic cyst: a clinicopathological and immunocytochemical study of 15 cases.“ Histopathology 32(3): 242–251.
Macdonald-Jankowski, D. S. (2010). „Orthokeratinized odontogenic cyst: a systematic review.“ Dentomaxillofac Radiol 39(8): 455–467.
Mahdavi, N. und Taghavi, N. (2017). „Orthokeratinized Odontogenic Cyst of the Maxilla: Report of a Case and Review of the Literature.“ Turk Patoloji Derg 33(1): 81–85.
Wright, J. M. (1981). „The odontogenic keratocyst: orthokeratinized variant.“ Oral Surg Oral Med Oral Pathol 51(6): 609–618.