Solitäres, peripheres Osteom des Unterkiefers
Der Hauszahnarzt eines 68-jährigen Patienten stellte bei einer routinemäßigen Panoramaschichtaufnahme eine Veränderung des linken Unterkiefers fest. Zur weiteren Abklärung überwies er den Patienten in die Klinik.
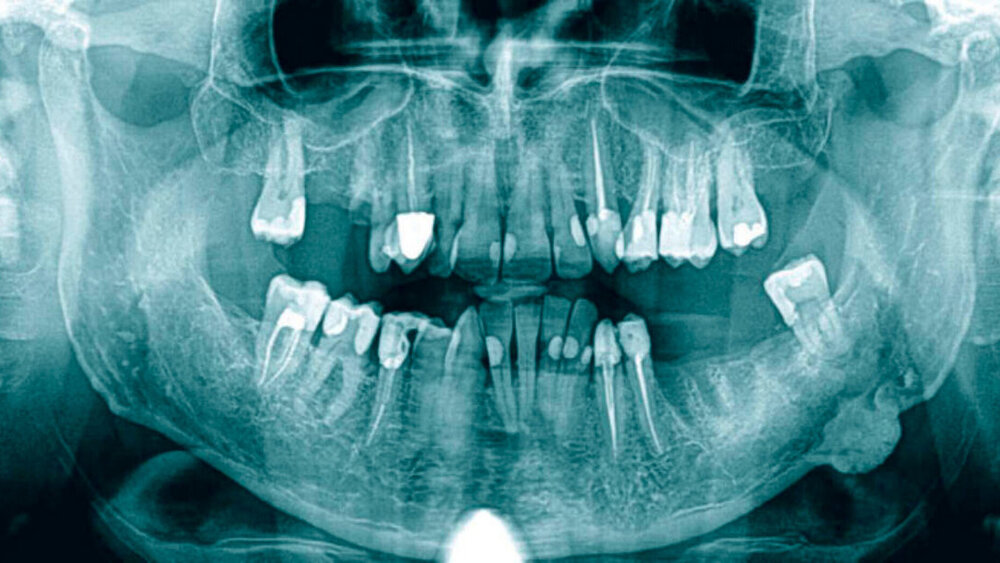
In der Bildgebung war eine am Unterrand des Unterkieferkorpusbereichs übergangslos angelagerte, halbkugelig anmutende Struktur mit scharfer Begrenzung sichtbar. Die Binnenstruktur zeigte sich vorwiegend radioopak mit wenig transluzenten Anteilen ohne eindeutiges Grundmuster (Abbildung 1). Klinisch präsentierte sich ein gesunder Mann im stabilen Allgemeinzustand ohne körperliche Beschwerden. Vorerkrankungen, Traumata, eine Dauermedikation oder in der Vergangenheit stattgehabte Operationen lagen anamnestisch nicht vor. Verlaufsröntgenbilder waren nicht vorhanden.
Bei der klinischen Untersuchung ließ sich keine Veränderung der Gesichtskonturen sehen, während palpatorisch eine schmerzlose Auftreibung des linksseitigen Unterkieferkorpusbereichs von etwa 2 cm Größe vorlag. Die Haut über dem Befund war unauffällig und verschieblich. Der Lymphknotenstatus war palpatorisch unauffällig und periphere Durchblutung, Motorik und Sensibilität im Gesichtsbereich zeigten keinen pathologischen Befund. Klinisch und bildmorphologisch bestand somit der Verdacht auf Vorliegen eines benignen Knochentumors.
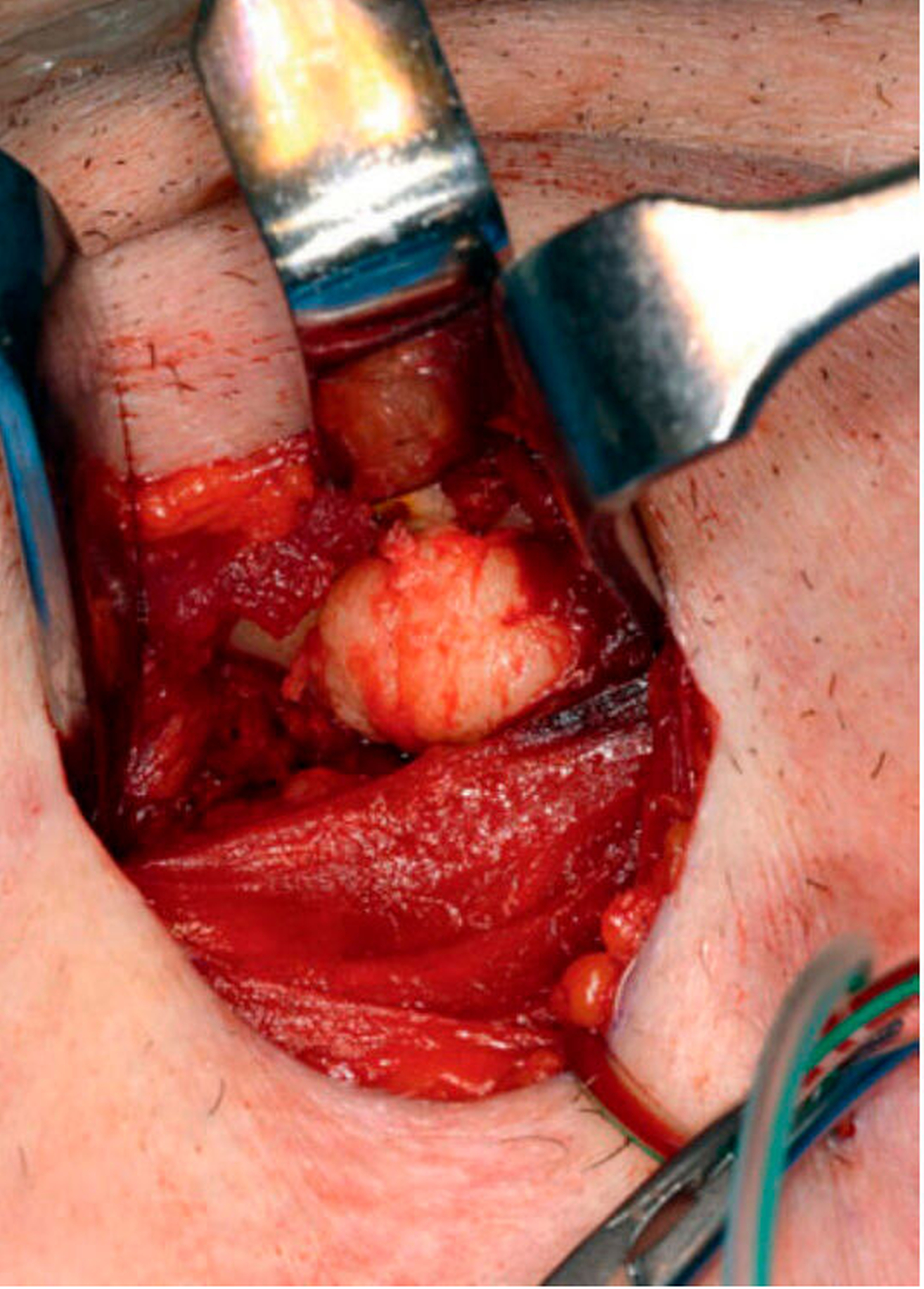
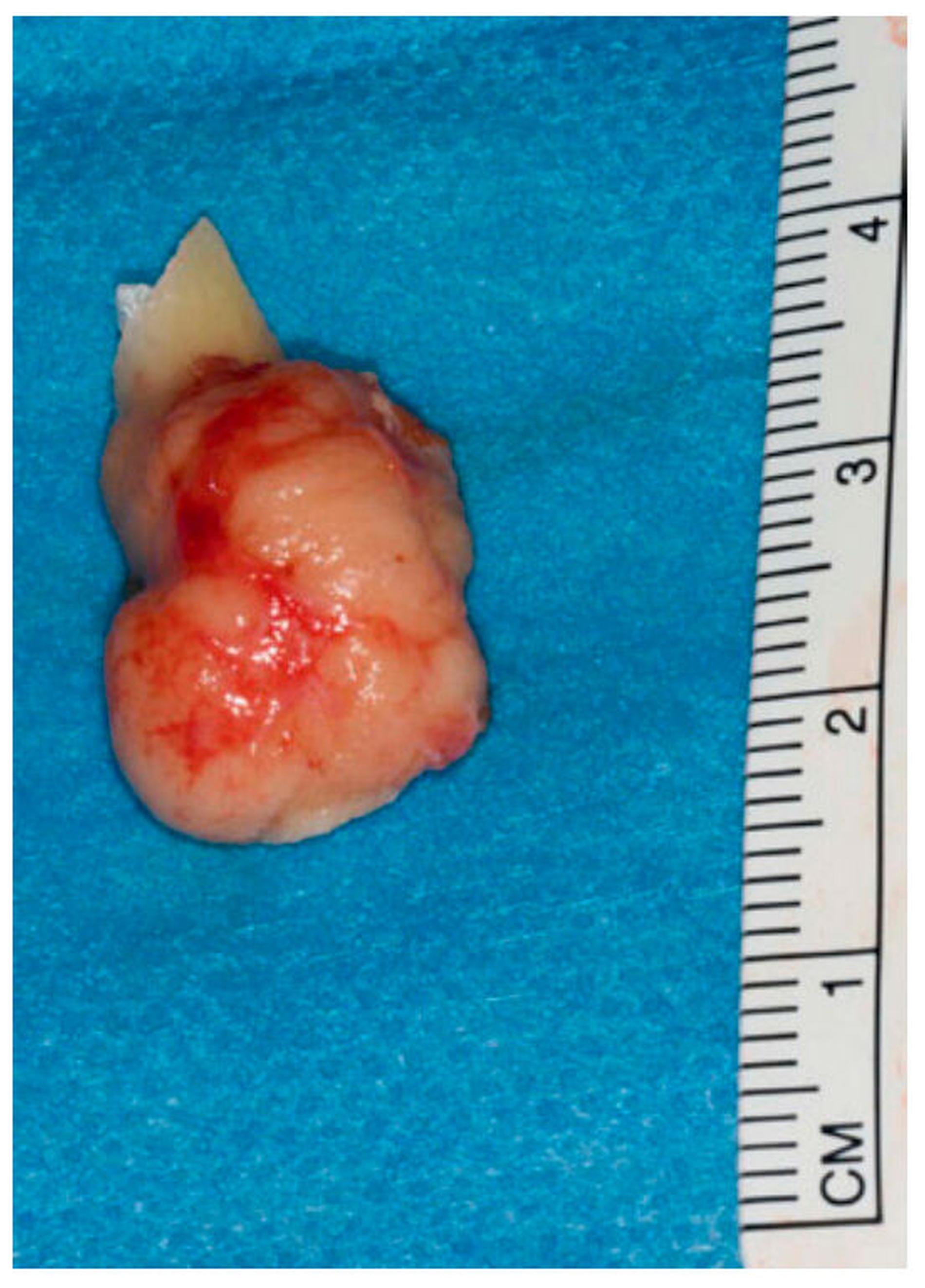
Zur histologischen Sicherung wurde die Läsion in Intubationsnarkose in toto über einen extraoralen Zugang entfernt. Der Situs präsentierte sich hierbei mit einem vom physiologischen Knochen morphologisch gut abgrenzbaren spongiös anmutenden Befund (Abbildung 2). Dieser wurde piezochirurgisch entfernt und an die Pathologie gesandt (Abbildung 3). Die histopathologische Aufbereitung bestätigte das Vorliegen eines Osteoms. Ein Anhalt für Malignität bestand nicht. In der Nachsorge zeigten sich keine Auffälligkeiten. Die weitere ambulante Nachsorge ließ der Patient dann heimatnah vornehmen.
Diskussion
Osteome gehören zu den benignen Knochentumoren (WHO-Klassifikation für Knochentumore) [Sarkar, 2014]. Diese Tumore betreffen neben den Extremitäten vor allem die Nasennebenhöhlen oder den Schädel [Hakim et al., 2015], seltener die Kiefer [Kshirsagar et al., 2015]. Der Unterkiefer, spezifisch der Unterrand – wie im vorliegenden Fall – oder auch das Kiefergelenk sind hier die bevorzugte Lokalisation [Mancini et al., 2005].
Osteome treten vorwiegend als solitäre Läsion auf, wobei auch ein multifokales Auftreten bei syndromaler Assoziation möglich ist [Kshirsagar et al., 2015; Yu, Ng Cw et al., 2018]. Bei den solitären Osteomen unterscheidet man zentrale, periphere und extraossäre Osteome [Geron et al., 2017]. Diese Einteilung bezieht sich auf den Entstehungsort der Läsionen: Zentrale Osteome entstehen enossal, periphere Osteome gehen vom Periost aus und extraossäre Osteome entstehen im Weichgewebe ohne Knochenbezug.
Histopathologisch zeigen sich Osteome als lamelläres Knochengewebe ohne Haversches Kanalsystem, teilweise mit spongiösen Anteilen [Sarkar, 2014]. Die Ätiologie ist nicht abschließend geklärt. Neben einer primären osteogenen Proliferation oder neoplastischen Entstehung wird eine entzündliche Genese diskutiert [Starch-Jensen, 2017]. Ursächlich kann auch ein Trauma sein, so wird zum Beispiel für den Gehörgang auch eine Assoziation mit Schwimmen im kalten Wasser und Tauchen berichtet [Harrison, 1962; Hakim et al., 2015].
In der Regel handelt es sich um eine asymptomatische Läsion [Manjunatha et al., 2013], wobei Osteome am ehesten dadurch auffallen, dass es zu einer Asymmetrie des Knochens kommt oder sie werden – wie im vorliegenden Fall – im Rahmen von Routineuntersuchungen als Nebenbefund entdeckt [Manjunatha et al., 2013]. Eine Besonderheit stellt hier eine Lokalisation am Kiefergelenk dar, da es in diesem Fall frühzeitig zu einer Okklusionsstörung oder Behinderung der Mundöffnung kommen kann [Mancini et al., 2005].
Zur Diagnostik ist in der Regel eine Panoramaschichtaufnahme ausreichend, bei komplexen anatomischen Beziehungen (zum Beispiel Assoziation zum N. alveolaris inferior) kann eine dreidimensionale Bildgebung mittels digitaler Volumentomografie sinnvoll sein. Bei extraossärer Lage empfiehlt sich zur genauen Weichgewebsdifferenzierung gegebenenfalls eine Computertomografie [Starch-Jensen, 2017; Hernando et al., 2018].
Periphere Osteome präsentieren sich als gut abgrenzbare, ovaläre radioopake Läsion mit Basis an der Kortikalis [Hernando et al., 2018], die kortikale Assoziation fehlt bei zentralen oder extraossären Osteomen. Differenzialdiagnostisch sollten ein maligner Tumor oder andere Tumore des ossifizierenden Formenkreises ausgeschlossen werden [Starch-Jensen, 2017], wobei eine sichere Zuordnung nur über eine histopathologische Untersuchung möglich ist. Bei Unklarheiten sollte daher eine Entfernung im Sinne einer Exzisionsbiopsie erfolgen. Bei vollständiger Entfernung eines Osteoms sind Rezidive höchst selten [Starch-Jensen, 2017; Hernando et al., 2018] und eine maligne Transformation wird nicht beschrieben [Starch-Jensen, 2017].
Bei multifokalen Osteomen in Kombination mit multipler Zahnretention und Epidermoidzysten sollte an das Vorliegen eines Gardner-Syndroms gedacht werden [Seehra, Patel et al., 2016]. Diese Erkrankung geht mit einer familären Polyposis des Dickdarms und damit einer obligaten Präkanzerose einher. Osteome treten hierbei früher auf und können somit zur Früherkennung dienen [Yu, Ng Cw et al., 2018].
Dr. Elisabeth Goetze
Klinik und Poliklinik für Mund-, Kiefer- und Gesichtschirurgie, Plastische Operationen
Universitätsmedizin Mainz
Augustusplatz 2, 55131 Mainz
PD Dr. Dr. Peer W. Kämmerer, MA, FEBOMFS
Leitender Oberarzt und stellvertretender Klinikdirektor
Klinik und Poliklinik für Mund-, Kiefer- und Gesichtschirurgie, Plastische Operationen
Universitätsmedizin Mainz
Augustusplatz 2, 55131 Mainz
peer.kaemmerer@unimedizin-mainz.de
Fazit für die Praxis
Osteome sind gutartige Proliferationen des Knochens, die in der Regel asymptomatisch sind oder durch eine Asymmetrie im Vergleich zur Gegenseite auffallen. Bei einem Auftreten von Osteomen am Kiefergelenk kommt es frühzeitig zu Funktionseinschränkungen. Ist eine längerfristige radiologische Verlaufsdokumentation ohne Größenprogredienz vorhanden, kann von einer chirurgischen Intervention eventuell abgesehen werden. Osteome können auch in syndromalem Kontext vorkommen. Sind multiple Osteome mit multiplen retinierten Zähnen assoziiert, sollte man an ein Gardner-Syndrom denken.
Literatur
Geron, A. B. G., V. A. Carvalho, J. L. D. Santos, L. Y. Almeida, J. E. Leon, A. E. Trivellato and C. E. Sverzut (2017). „Surgical Management of Traumatic Peripheral Osteoma of the Mandible.“ J Craniofac Surg 28(4): e405-e408.
Hakim, D. N., T. Pelly, M. Kulendran and J. A. Caris (2015). „Benign tumours of the bone: A review.“ J Bone Oncol 4(2): 37-41.
Harrison, D. F. (1962). „The relationship of osteomata of the external auditory meatus to swimming.“ Ann R Coll Surg Engl 31: 187-201.
Hernando, J., A. Aguilar-Salvatierra, I. O. Leizaola-Cardesa, P. M. Seijas, P. Aguirre-Echebarria, J. Martin and G. Gomez-Moreno (2018). „Piezosurgery for Treatment of Large Recurrent Mandibular Osteoma.“ J Craniofac Surg 29(3): e219-e221.
Kshirsagar, K., K. Bhate, V. Pawar, S. N. SanthoshKumar, S. Kheur and S. Dusane (2015). „Solitary Peripheral Osteoma of the Angle of the Mandible.“ Case Rep Dent 2015: 430619.
Mancini, J. C., M. Woltmann, V. B. Felix and R. R. Freitas (2005). „Peripheral osteoma of the mandibular condyle.“ Int J Oral Maxillofac Surg 34(1): 92-93.
Manjunatha, B. S., N. Das, R. Sutariya and T. Ahmed (2013). „Peripheral osteoma of the body of mandible.“ BMJ Case Rep 2013.
Sarkar, R. (2014). „Pathological and clinical features of primary osseous tumours of the jaw.“ J Bone Oncol 3(3-4): 90-95.
Seehra, J., S. Patel and C. Bryant (2016). „Gardner's Syndrome revisited: a clinical case and overview of the literature.“ J Orthod 43(1): 59-64.
Starch-Jensen, T. (2017). „Peripheral Solitary Osteoma of the Zygomatic Arch: A Case Report and Literature Review.“ Open Dent J 11: 120-125.
Yu, D., B. Ng Cw, H. Zhu, J. Liu and Y. Lin (2018). „Bone and dental abnormalities as first signs of familial Gardner's syndrome in a Chinese family: a literature review and a case report.“ Med Sci (Paris) 34 Focus issue F1: 20-25.