Schmerzlose Schwellung des Halses: die mediane Halszyste
Die Vorstellung der 29-jährigen Patientin erfolgte im März 2022 nach Überweisung durch den Hausarzt aufgrund einer größenprogredienten, schmerzlosen Schwellung im medianen Halsbereich. In der klinischen Untersuchung zeigte sich eine schluckverschiebliche, nicht druckdolente, weiche Schwellung drei Zentimeter oberhalb des Schildknorpels (Abbildung 1). Anamnestisch berichtete die Patientin, dass die Schwellung ihr bereits seit circa acht Monaten bekannt sei, jedoch abgesehen vom ästhetischen Aspekt bisher keine Beschwerden bereite, sie aktuell allerdings ein zunehmendes Druckgefühl beim Schlucken verspüre.
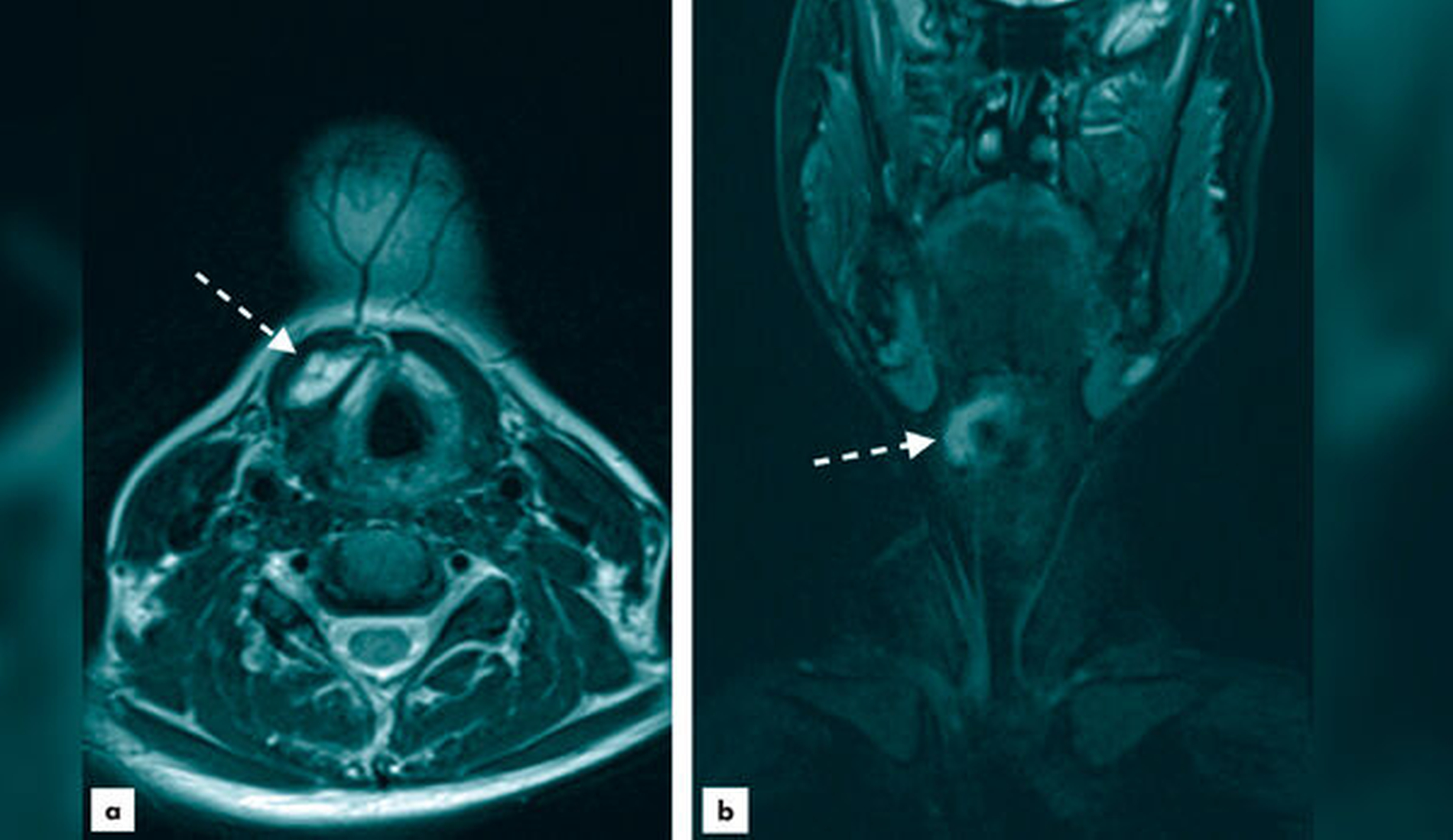
Bei der klinischen Untersuchung zeigte sich die paratracheal lokalisierte Schwellung elastisch und schluckverschieblich. Die allgemeine Anamnese war unauffällig und es gab keine laborchemischen Hinweise auf eine Schilddrüsenerkrankung. In der sonografischen Untersuchung ergab sich der hochgradige Verdacht einer (para-)medianen Halszyste, die MRT-morphologisch (hyperintense zystische Struktur im Bereich der Mittellinie mit Ganganreicherung bis hinter das Os hyoideum in der T1-Wichtung; Abbildung 2) bestätigt wurde. Aufgrund der anamnestischen Größenprogredienz und dem Patientenwunsch nach Entfernung erfolgte die operative Zystenexstirpation mit anteiliger Hyoidresektion noch in der darauffolgenden Woche in Allgemeinanästhesie.
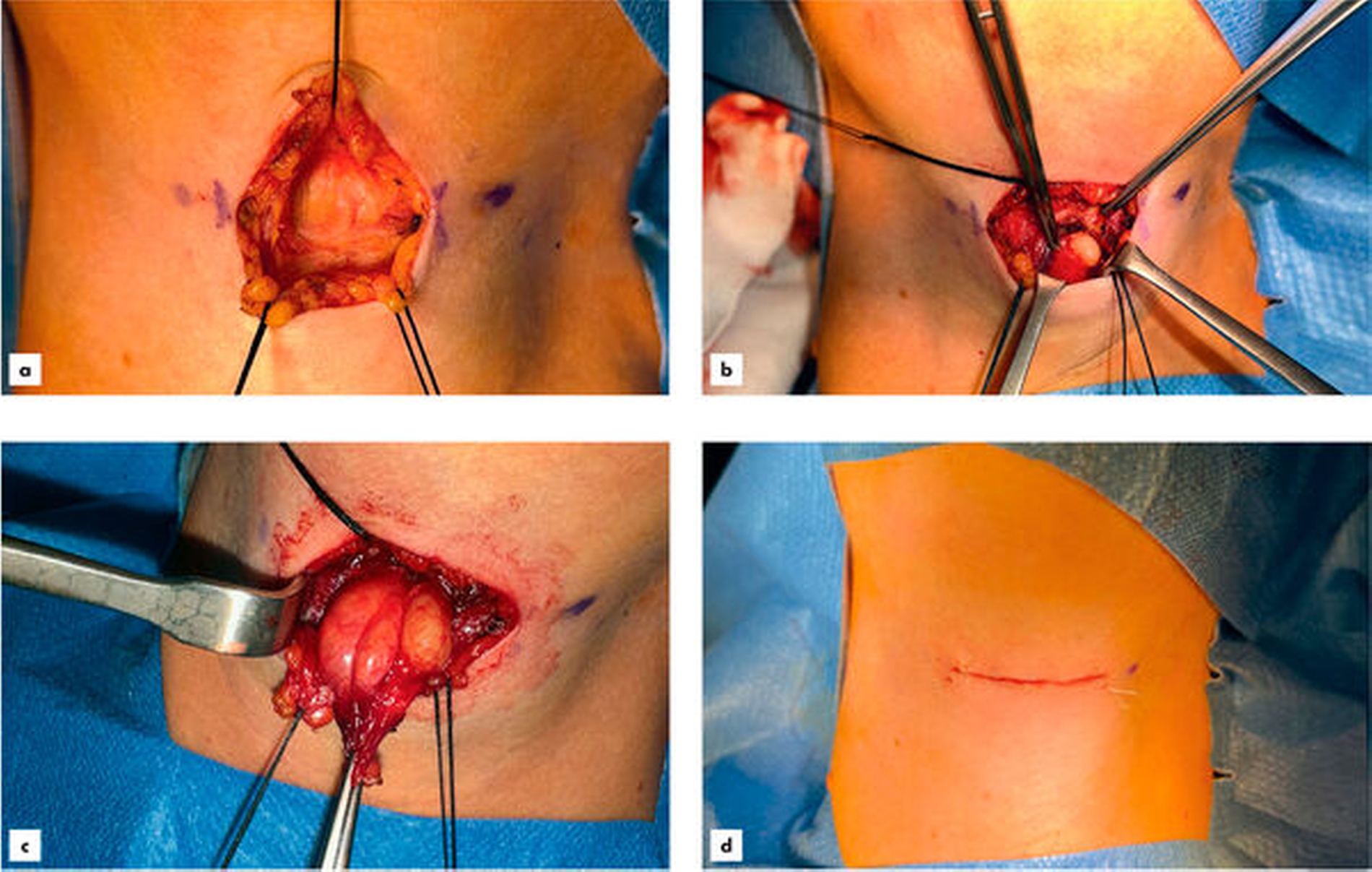
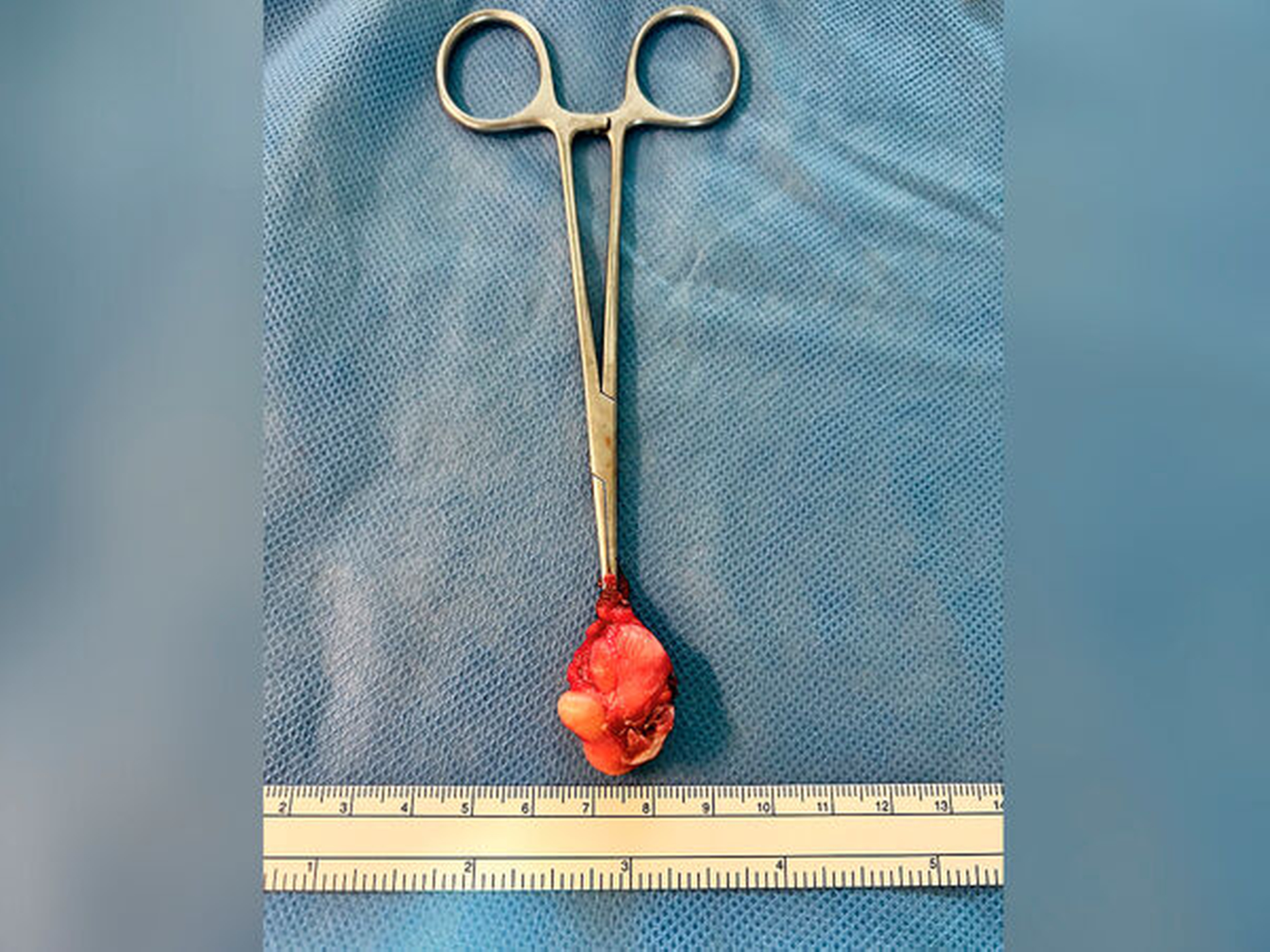
Über einen transversal-zervikalen Zugang in Projektion auf das Os hyoideum (Abbildung 3a) zeigte sich der nach kaudal gelegene Zystenbalg zwischen den Bäuchen der infrahyoidalen Muskulatur (Abbildung 3b). Nach behutsamem Ablösen des M. geniohyoideus erfolgte die Kontinuitätsdurchtrennung des Zungenbeins sowie das Absetzen des rudimentären Ductus thyreoglossus nach Verfolgung bis in den Mundboden (Abbildungen 3c und 3d). Noch am selben Tag (Abbildung 4) konnte die Patientin nach unauffälligem postoperativen Verlauf unter antibiotischer Abschirmung für drei Tage in die Häuslichkeit entlassen werden.
Histopathologisch zeigte sich eine mehrfach gekammerte, überwiegend von respiratorischem Epithel und partiell von Plattenepithel ausgekleidete Zystenwand mit begleitender geringgradiger chronisch-granulierender und resorptiver Entzündung, so dass der Befundbericht die Verdachtsdiagnose einer Ductus-thyreoglossus-Zyste bestätigte. Nach Abschluss der Wundheilung und Nahtentfernung erfolgt die regelmäßige sonografische Nachsorge einmal im Jahr.
Diskussion
Schwellungen im oberen Halsbereich lassen sich auf unterschiedlichste Ursachen zurückführen, wobei eine der häufigsten die mit Schilddrüsenerkrankungen assoziierte Struma ist. Differenzialdiagnostisch sollten immer auch Lymphknotenschwellungen – sowohl periinfektiös wie im Rahmen maligner Geschehen – Beachtung finden. Darüber hinaus stellen Halszysten mit einer zweigipfeligen Altersverteilung eine häufige Diagnose dar. Die Häufigkeitsgipfel liegen im ersten und im fünften Lebensjahrzehnt, wobei Halszysten mit 70 Prozent den größten Anteil aller angeborenen Halsanomalien ausmachen [Allard, 1982; Moergel et al., 2009]. Die Inzidenz liegt bei 2,2 neuen Fällen pro 100.000 Einwohner im Jahr [Thompson, 2017]. Während die Häufigkeitsverteilung zwischen Männern und Frauen gleich ist, kommt es bei männlichen Patienten zu einer deutlich früheren Manifestation bereits im Kleinkind- und Kindesalter [Ren et al., 2011, Thompson et al., 2016]. Im Unterschied dazu wird die mediane Halszyste bei Frauen häufig erst im jungen Erwachsenenalter symptomatisch.
Abhängig von der Lokalisation und der Ätiologie lässt sich die laterale von der medianen Halszyste differenzieren. Während die mediane Halszyste auf Residuen des Ductus thyreoglossus zurückzuführen ist, herrscht in der Literatur noch Uneinigkeit über die Ätiologie der lateralen Halszyste. Diskutiert werden Überreste des zweiten bis vierten Kiemenbogens und Residuen des Sinus cervikalis, aber auch Epitheleinschlüsse in cervikalen Lymphknoten [Kämmerer et al., 2008]. Die Entwicklung der Schilddrüse beginnt embryologisch als Epithelknospe median an der ventralen Wand des zweiten Kiemenbogens, dem späteren Foramen caecum linguae der Zunge, am Ende der dritten Woche der Embryonalentwicklung. Von dort aus wächst die Schilddrüsenanlage nach kaudal und erreicht in der siebten Woche ihre terminale, adulte Lokalisation, den prätrachealen inferioren Halsbereich. Der bei diesem Deszensus entstehende Gang wird als Ductus thyreoglossus bezeichnet und bildet sich regelhaft bis zum Ende der achten Woche vollständig zurück. Bei ausbleibender vollständiger Rückbildung, dem Vorhandensein von Residuen oder zurückgebliebenen Zellen im ehemaligen Ductus thyreoglossus können sich allerdings in der gesamten Medianlinie des Halses Zysten oder auch Fisteln ausbilden [Organ und Organ, 2000; Chon et al., 2007; Chou et al., 2013].
Klinisch manifestiert sich die mediane Halszyste als median gelegene, weich-verschiebliche Schwellung des Halses. Von diesen Schwellungen sind 75 bis 85 Prozent unterhalb des Os hyoideum lokalisiert, obwohl sie im gesamten Bereich zwischen Foramen caecum der Zunge und Jugulum auftreten können. Beim Schluckvorgang oder der Protrusion der Zunge verschiebt sich die Zyste nach kranial aufgrund der meistens bestehenden Adhäsion an Zungenbein und Zungenmuskulatur [Ali et al., 2013; Chou et al., 2013]. Die enge anatomische Lagebeziehung zum Zungenbein spiegelt sich auch in der Therapie wider, wobei der größte Teil der Zysten ventral des Os hyoideum auftritt. Nur 30 Prozent wurden dorsal beschrieben und bisher wurde über keinen Fall einer Zyste im Os hyoideum berichtet [Oomen et al., 2015].
Histopathologisch handelt es sich bei einer Zyste um einen mit Platten- und/ oder respiratorischem Epithel ausgekleideten und flüssigkeitsgefüllten Hohlraum. Der überwiegende Teil (51 Prozent) der medianen Halszysten ist sowohl mit respiratorischem als auch mit Plattenepithel ausgekleidet, gefolgt von mit reinem respiratorischem Flimmerepithel (38 Prozent) ausgekleideten Zysten. Deutlich seltener sind Zysten, in denen ausschließlich Plattenepithel (10 Prozent) vorliegt [Thompson et al., 2016]. In äußerst seltenen Fällen wurde auch schon das Vorhandensein von muzinösen Speicheldrüsenzellen oder Knorpelzellen in der Zystenwand beschrieben [Chou et al., 2013]. Häufig lässt sich gleichzeitig entzündliches Infiltrat nachweisen, das jedoch interessanterweise nicht mit einer klinischen Infektion und einer Entzündungsaktivität korreliert.
Über den sehr häufig komplikationslosen Verlauf hinaus besteht immer die Möglichkeit einer manifesten Entzündung der medianen Halszyste, die in der Zerstörung des Zystenepithels und dessen Ersatz durch fibro-ödematöses Granulationsgewebe resultieren kann [Thompson et al., 2016]. Klinisch äußert sich dies als Rötung und Überwärmung der bestehenden Halsschwellung sowie korrelierenden laborchemischen Entzündungsparametern. Darauf muss im Rahmen der klinischen Untersuchung explizit geachtet werden. Weiterhin kann die Verschieblichkeit der Zyste durch entzündliche Verwachsungen im Verlauf der Erkrankung reduziert oder vollständig aufgehoben sein.
Infektionen von medianen Halszysten sind in der Regel auf Bakterien der oralen Keimflora zurückzuführen, mit dem Foramen caecum als Eintrittspforte [Organ und Organ, 2000]. Kommt es im Rahmen des entzündlichen Prozesses zur Ruptur der Zystenwand, besteht die Möglichkeit zur Ausbildung einer sekundären Fistel zur Oberfläche, die sich bei zehn Prozent der Patienten nachweisen lässt. Dabei ist die Wahrscheinlichkeit zur Fistelbildung bei Kindern doppelt so hoch wie bei Erwachsenen [Thompson et al., 2016].
Sehr selten, aber entscheidend für die weiterführende Therapie, ist die histopathologische Abklärung der Malignität. Etwa ein Prozent der diagnostizierten medianen Halszysten zeigt neoplastische Veränderungen, wobei am häufigsten (je nach Quelle 85 bis 99 Prozent) papilläre Schilddrüsenkarzinome auftreten. Ebenso beschrieben wurden auch vereinzelte Fälle von plattenepithelialen, anaplastischen und onkozytären Karzinomen [Choi et al., 2013; Wei et al., 2015; Thompson et al., 2016].
Obwohl die Diagnose der medianen Halszyste klinisch gestellt wird, lässt sich die Diagnostik insbesondere bei unklaren Verdachtsfällen durch bildgebende Verfahren komplettieren. An erster Stelle steht der strahlenfreie Standard der Sonografie, wobei aber die Schnittbild-gebenden Verfahren der Computertomografie (CT) und der Magnetresonanztomografie (MRT) zur genauen Lokalisationsbestimmung und Ausdehnungsdiagnostik Anwendung finden. Ebenso kann mithilfe der Bildgebung Aufschluss über mögliche Komplikationen wie ödematöse Infiltrate bei Entzündungsreaktionen oder Fistelgängen gegeben werden.
Die Therapie der Wahl ist die vollständige chirurgische Exstirpation unter Mitnahme des Ductus thyreoglossus und eines angrenzenden Gewebebalgs aus der Zungenbasis sowie des mittleren Drittels des Os hyoideum [Sistrunk, 1920; Arda et al., 2021]. Durch die vollständige Entfernung aller Residuen des Ductus thyreoglossus wird die Rezidivrate deutlich verringert. Patienten, bei denen eine reine Zystektomie durchgeführt wurde, weisen signifikant höhere Rezidivraten auf [Oomen et al., 2015]. Insgesamt wurde über Rezidivraten zwischen 7,3 und elf Prozent nach operativer Entfernung berichtet. Komplikationen im Rahmen der chirurgischen Therapie sind selten (1 Prozent) und gehen in der Regel nicht über allgemeine OP-Risiken hinaus [Thompson et al., 2016]. Hervorzuheben sind hier lokale Infektionen, Serom- und Hämatombildungen sowie Wundheilungsstörungen mit Wunddehiszenzen.
Zusammenfassung
Bei schmerzlosen, schluckverschieblichen Schwellungen im Halsbereich sollte differenzialdiagnostisch die mediane Halszyste in Betracht gezogen werden. Als angeborene Halsfehlbildung wird jene häufig bereits im Kindesalter auffällig, stellt allerdings auch im Patientenkollektiv der jungen Erwachsenen, besonders bei Frauen, keine Seltenheit dar. Die Diagnose kann klinisch gestellt werden, dennoch ist eine komplettierende Bildgebung zur genauen Lokalisationsdarstellung empfehlenswert. Therapie der Wahl ist die vollständige chirurgische Resektion der Zyste und des Ductus thyreoglossus mit einem Anteil des Os hyoideum – wie im vorliegenden Fall – zur deutlichen Reduktion der Rezidivrate. Beim Fehlen maligner Veränderungen in der pathologischen Befundsicherung ist keine weitere Nachsorge notwendig.
Fazit für die Praxis
Mediane Halszysten entstehen aus Residuen des Ductus thyreoglossus, der sich während der Embryonalentwicklung der Schilddrüse ausbildet.
Bei medianen Halszysten handelt es sich um die häufigste angeborene Anomalie des Halses, die bei männlichen Patienten häufig schon im Kindesalter symptomatisch auffällig wird, bei Frauen dagegen häufig erst im zweiten Lebensjahrzehnt.
Klinisch präsentiert sich die mediane Halszyste als weiche, schmerzlose und schluckverschiebliche Schwellung in der Mittellinie des Halses.
Die häufigste Komplikation stellt die Zysteninfektion mit Bakterien aus der Mundflora dar, eine sekundäre Fistulierung zur Oberfläche des Halses nach Durchbruch durch die Zystenwand kann bei zehn Prozent der Patienten beobachtet werden.
Therapeutischer Goldstandard ist die chirurgische Exstirpation der Zyste, wobei die gleichzeitige Entfernung des mittleren Drittels des Os hyoideum und des Ductus thyreoglossus bis zum Zungengrund die Rezidivrate signifikant reduziert.
Literaturliste
Ali, A. A., B. Al-Jandan, C. S. Suresh and A. Subaei (2013). „The relationship between the location of thyroglossal duct cysts and the epithelial lining.“ Head Neck Pathol 7(1): 50-53.
Allard, R. H. (1982). „The thyroglossal cyst.“ Head Neck Surg 5(2): 134-146.
Arda, M. S., G. Ortega, I. B. Layman, N. A. Khubchandani, M. S. Pichardo, M. Petrosyan, D. A. Preciado and F. G. Qureshi (2021). „Sistrunk vs modified Sistrunk procedures: Does procedure type matter?“ J Pediatr Surg 56(12): 2381-2384.
Choi, Y. M., T. Y. Kim, D. E. Song, S. J. Hong, E. K. Jang, M. J. Jeon, J. M. Han, W. G. Kim, Y. K. Shong and W. B. Kim (2013). „Papillary thyroid carcinoma arising from a thyroglossal duct cyst: a single institution experience.“ Endocr J 60(5): 665-670.
Chon, S. H., S. H. Shinn, C. B. Lee, K. Tae, Y. S. Lee, S. H. Jang and S. S. Paik (2007). „Thyroglossal duct cyst within the mediastinum: an extremely unusual location.“ J Thorac Cardiovasc Surg 133(6): 1671-1672.
Chou, J., A. Walters, R. Hage, A. Zurada, M. Michalak, R. S. Tubbs and M. Loukas (2013). „Thyroglossal duct cysts: anatomy, embryology and treatment.“ Surg Radiol Anat 35(10): 875-881.
Kämmerer, P. W., M. O. Klein and W. Wagner (2008). „Infizierte laterale Halszyste.“ Zahnärztliche Mitteilungen 98: 36-38.
Moergel, M., P. W. Kämmerer, C. Walter and W. Wagner (2009). „Mediane Halszyste.“ Zahnärztliche Mitteilungen 99(9): 38-41.
Oomen, K. P., V. K. Modi and J. Maddalozzo (2015). „Thyroglossal duct cyst and ectopic thyroid: surgical management.“ Otolaryngol Clin North Am 48(1): 15-27.
Organ, G. M. and C. H. Organ, Jr. (2000). „Thyroid gland and surgery of the thyroglossal duct: exercise in applied embryology.“ World J Surg 24(8): 886-890.
Ren, W., K. Zhi, L. Zhao and L. Gao (2011). „Presentations and management of thyroglossal duct cyst in children versus adults: a review of 106 cases.“ Oral Surg Oral Med Oral Pathol Oral Radiol Endod 111(2): e1-6.
Sistrunk, W. E. (1920). „The Surgical Treatment of Cysts of the Thyroglossal Tract.“ Ann Surg 71(2): 121-122 122.
Thompson, L. D. (2017). „Thyroglossal duct cyst.“ Ear Nose Throat J 96(2): 54-55.
Thompson, L. D., H. B. Herrera and S. K. Lau (2016). „A Clinicopathologic Series of 685 Thyroglossal Duct Remnant Cysts.“ Head Neck Pathol 10(4): 465-474.
Wei, S., V. A. LiVolsi and Z. W. Baloch (2015). „Pathology of thyroglossal duct: an institutional experience.“ Endocr Pathol 26(1): 75-79.