Chirurgische Interventionen bei Schleimhautveränderungen
Schleimhautveränderungen im Bereich der Mundhöhle sind sehr vielgestaltig und reichen von harmlosen Veränderungen ohne Krankheitswert bis zu malignen Tumoren mit weitreichenden Konsequenzen für die Gesundheit des Patienten. Aufgrund der Tatsache, dass in der Regel gerade der Zahnarzt seine Patienten weitaus häufiger zu Routinekontrollen sieht, als Ärzte anderer medizinischer Fachgebiete, kommt ihm eine wichtige Rolle in der Frühdiagnostik und auch bei der Therapie von Mundschleimhautveränderungen zu. Die Ergebnisse einer aktuellen multizentrischen Untersuchung zeigen, dass die meisten Mundhöhlenkarzinome vom Zahnarzt diagnostiziert werden [Gellrich et al., 2003]. Allerdings können viele der pathologischen Schleimhautbefunde erst durch eine sorgfältige Inspektion der Mundhöhle identifiziert und damit der adäquaten Therapie zugeführt werden. Zu fordern ist daher die regelmäßige, systematische Untersuchung aller Bezirke der Mundhöhle [Reichart und Philipsen, 1999; Schmidt-Westhausen, 2002].
Während die meisten umschriebenen, gutartigen Veränderungen sehr gut in der zahnärztlich-chirurgisch ausgerichteten Praxis therapiert werden können, liegt bei malignen Erkrankungen die chirurgische Intervention in der Praxis höchstens auf der Seite der Diagnostik. Besteht der Verdacht auf einen malignen Schleimhautprozess, sollte der Patient prinzipiell in eine klinische Einrichtung überwiesen werden, die die weitere Therapie des Patienten übernehmen kann.
Der folgende Artikel soll die Bandbreite der mittels chirurgischer Intervention in der zahnärztlichen Praxis diagnostizierbaren und therapierbaren Schleimhautveränderungen aufzeigen sowie die wichtigsten Punkte in der Durchführung der chirurgischen Intervention beschreiben.
Die Mundhöhle ist vollständig von Schleimhaut ausgekleidet, die im Bereich des Lippenrotes in die äußere Haut (Dermis) und im Bereich der hinteren Gaumenbögen in die Schleimhaut des Rachens übergeht [Schroeder, 1987]. Die Mundschleimhaut besteht prinzipiell aus zwei Lagen, einem mehrschichtigen Plattenepithel und einer darunter liegenden bindegewebigen Lamina propria (Abb. 1). Aufgrund ihrer stärkeren Belastung während des Kauvorgangs ist das Plattenepithel im Bereich des harten Gaumens und der Gingiva keratinisiert. Auch das Epithel der Zunge ist keratinisiert und enthält zusätzlich eine Vielzahl von Geschmacksknospen. In den verschieblichen Bereichen der Mundschleimhaut, wie Wange, Mundboden, Lippen und weicher Gaumen, befindet sich unterhalb der Lamina propria eine dritte Schicht, die Submukosa, mit lockerem Bindegewebe, größeren Gefäßen, Fettgewebe, und Schleimdrüsen [Avery, 1994].
Mundschleimhautveränderungen können Normvarianten, entzündliche Prozesse und tumoröse Erkrankungen darstellen. Da bei tumorösen Veränderungen die chirurgische Intervention die Hauptrolle spielt, sind sie Gegenstand dieses Beitrags.
Begriff der malignen Veränderungen
Unter einem „Tumor“ im engeren Sinne versteht man eine abnorme Gewebsmasse, die auf eine autonome, progressive und überschießende Proliferation körpereigener Zellen zurückgeht, sich weder strukturell noch funktionell in das Normalgewebe eingliedert und auch dann noch weiter wächst, wenn der auslösende Reiz nicht mehr vorhanden ist [Riede et al., 2001].
Die tumorösen, pathologischen Veränderungen der Mundschleimhaut können von allen Geweben und Zelltypen ausgehen, die in der Mundschleimhaut lokalisiert sind, wobei man grundsätzlich zwischen epithelialen und nicht epithelialen Läsionen unterscheidet [Riede et al., 2001]. Innerhalb dieser Gruppen differenziert man bei allen pathologischen Veränderungen benigne (gutartige) von malignen (bösartigen) Veränderungen. Damit ergibt sich eine grobe Einteilung von vier unterschiedlichen Gruppen von pathologischen Veränderungen.
Die vier Gruppen der tumorösen Mundschleimhautveränderungen werden nachfolgend mit ihren typischen Vertretern besprochen und die wichtigsten Eigenarten der Läsionen im Hinblick auf die chirurgische Intervention diskutiert.
Epitheliale, benigne Schleimhautveränderungen
Die wesentlichen Erkrankungsgruppen der epithelialen, benignen Schleimhautveränderungen sindHPV-assoziierte Läsionen,LeukoplakienundSpeicheldrüsenadenome.HPV-assoziierte Läsionenwerden wahrscheinlich durch Infektionen mit humanen Papillomaviren (HPV) induziert [Syrjanen, 2003; Neville et al., 2002]. Bis heute sind mehr als 100 verschiedene HPV-Typen bekannt, wobei bestimmte Typen den einzelnen Erkrankungen zugeordnet werden [Syrjanen, 2003]. Die gutartigen Schleimhautveränderungen, die mit HPV in Verbindung gebracht werden, betreffen das Plattenepithelpapillom, das Condyloma acuminatum, die Verruca vulgaris und die fokale epitheliale Hyperplasie (Tabelle 1). DasPlattenepithelpapillom,welches am häufigsten bei Erwachsenen zwischen 30 und 50 Jahren auftritt, wächst meist solitär und relativ schnell bis zu einer Größe von fünf Millimetern im Durchmesser heran [Neville, 2002]. Klinisch zeigt die Läsion typischerweise weißliche, fingerförmige Fortsätze (Abb. 2). Beim Plattenepithelpapillom spielen die HPV-Typen 6 und 11 pathogenetisch eine besondere Rolle. Klinisch nicht vom Plattenepithelpapillom unterscheidbar ist dieVerruca vulgaris(Viruswarze). Orale Warzen werden durch die HPV-Typen 2 und 4 verursacht und meist bei Kindern beobachtet, die Warzen auch an den Fingern aufweisen [Schmidt-Westhausen, 2002]. Die Verruca vulgaris ist kontagiös und kann auf andere Bereiche der Haut oder Schleimhaut übertragen werden. DasCondyloma acuminatumgehört zu den sexuell übertragenen Erkrankungen und wird typischerweise im Bereich der labialen Mukosa, des weichen Gaumens und des Zungenbändchens gefunden [Neville, 2002]. Die HPV-Typen 6 und 11 sind pathogenetisch beteiligt. Makroskopisch sind auch die Condylomata von den Warzen und Plattenepithelpapillomen nicht zu unterscheiden. Üblicherweise sind die Läsionen aber größer und treten gruppenweise auf [Neville et al., 2002]. Für die drei genannten HPV-assoziierten Läsionen gilt, dass sie unkompliziert mittels Exzisionsbiopsie unter Mitnahme der Basis der Läsion entfernt werden können. Dagegen bedarf es bei Vorliegen einer fokalen epithelialen Hyperplasie, die sich klinisch mit multiplen, flachen, weichen Knötchen in der Mundschleimhaut zeigt, meist keiner chirurgischen Intervention. Spontane Rückbildungen sind hier häufig [Schmidt-Westhausen, 2002].
Dieorale Leukoplakieist nach WHO (Weltgesundheitsorganisation) eine weißliche Veränderung der Mundschleimhaut, die sich nicht als eine andere Erkrankung charakterisieren lässt [Neville et al., 2002]. Sie gilt als Präkanzerose wobei sich nach Literaturangaben aus drei bis sechs Prozent aller Leukoplakien ein Plattenepithelkarzinom der Mundhöhle entwickelt [Reichart und Philipsen, 1999].
Die wichtigsten ätiologischen Faktoren der Leukoplakie sind Nikotin- und Alkoholabusus, und die Prävalenz der Erkrankung steigt mit dem Alter. Männer sind häufiger als Frauen betroffen, und bei über 50-Jährigen ist die Inzidenz am höchsten [Schmidt-Westhausen, 2002; Neville et al., 2002]. Man unterscheidet homogene von nicht homogenen Leukoplakien (Abb. 3 und 4), wobei die erstgenannte Form häufig reversibel ist und eine geringe Tendenz zur Entartung bei Aufgabe des Tabakkonsums zeigt [Schmidt-Westhausen, 2002]. Trotzdem muss auch bei homogenen Leukoplakien eine Inzisionsbiopsie zur histologischen Diagnostik durchgeführt werden, da auch harmlos aussehende, homogene Leukoplakien maligne entartet sein können. Inhomogene Leukoplakien, die vom Erscheinungsbild knötchenförmig, ulzeriert, verrukös oder auch mit erythroplakischen Abschnitten auftreten können, bergen eine größere Gefahr der malignen Entartung (Abb. 4 und 6). Sie sind häufig mit Epitheldysplasien assoziiert beziehungsweise zeigen bereits ein Carcinoma in situ oder ein Plattenepithelkarzinom [Reichart und Philipsen, 1999]. Zur weiterführenden Diagnostik sollte ein Patient mit einer inhomogenen Leukoplakie in eine Fachklinik überwiesen werden.
Speicheldrüsenadenomekommen am häufigsten in der Ohrspeicheldrüse vor [Neville et al., 2002]. Sie können aber auch von den kleinen Speicheldrüsen im Bereich der Mundschleimhaut ausgehen, wobei hier der Gaumen sehr deutlich bevorzugt wird. Daspleomorphe Adenomist der häufigste gutartige Speicheldrüsentumor. Er imponiert typischerweise als schmerzloser, langsam wachsender, derber und verschieblicher Gewebeknoten unter einer unversehrten Mundschleimhaut (Abb. 5). Häufig können kleine Gefäßzeichnungen in der Schleimhaut über dem Tumor und im Randbereich beobachtet werden. Die Therapie, zu der der Patient in eine Fachklinik überwiesen werden sollte, besteht in der vollständigen chirurgischen Exzision und hat eine sehr gute Prognose. Bei unvollständiger Entfernung des Tumors droht die Gefahr eines Rezidivs. Eine maligne Entartung des pleomorphen Adenoms ist selten. Unter dem Begriffmonomorphe Adenome
werden andere seltene gutartige Speicheldrüsentumoren, wie Onkozytom, Zystadenolymphom, Basallzelladenom, und andere seltene Tumoren zusammengefasst. Auch zur Therapie dieser Tumoren sollte der Patient in eine Fachabteilung überwiesen werden.
Epitheliale, maligne Schleimhautveränderungen
Das Plattenepithelkarzinom der Mundhöhle ist die bedeutsamste und häufigste aller bösartigen Neubildungen im Mund-Kiefer-Gesichtsbereich [Neville et al., 2002; Becker und Wahrendorf, 1997]. Es handelt sich um einen malignen, epithelialen Tumor, der von der Mundschleimhaut ausgeht und sich nicht selten auf dem Boden einer Leukoplakie entwickelt (Abb. 6). Ätiologisch sind für die weit überwiegende Anzahl der Mundhöhlenkarzinome exogen-toxische Einwirkungen in Form von Tabak- und Alkoholkonsum verantwortlich [Lewin et al., 1998]. Makroskopisch unterscheidet man die ulzeröse von der verrukösen Form des Tumorwachstums, wobei mehr als 90 Prozent aller oralen Plattenepithelkarzinome eine ulzeröse Komponente zeigen. Die Tumoren treten bevorzugt beim männlichen Geschlecht und im Alter zwischen 50 und 70 Jahren auf [Howaldt, 1992]. Der Deutsch-Österreichisch-Schweizerische Arbeitskreis für Tumoren im Kiefer und Gesichtsbereich (DÖSAK, www.doesak. org/) erfasst und dokumentiert seit 15 Jahren alle Plattenepithelkarzinome der Mundhöhle der beteiligten mkg-chirurgischen Kliniken und dient als Plattform für klinische Studien bei diesen Tumorpatienten. Trotz deutlicher technischer und medizinischer Fortschritte hat sich die Heilungsrate dieser Tumoren in den letzten 20 Jahren nicht wesentlich verbessert [Landis et al., 1999]. Die mittlere Fünf-Jahres-Überlebensrate liegt für die Kollektive überregionaler Tumorregister bei etwa 50 Prozent [Hoffmann et al., 1998; Howaldt et al., 1999; Landis et al., 1999].
Der Zahnarzt spielt eine entscheidende Rolle in der Früherkennung und Prävention des Plattenepithelkarzinoms der Mundhöhle. Durch eine regelmäßige und sorgfältige Inspektion der Mundhöhle können präkanzeröse Läsionen und Frühformen des Karzinoms rechtzeitig entdeckt und der adäquaten Therapie zugeführt werden. Bei jeglichem Verdacht auf das Vorliegen eines Karzinoms der Mundhöhle sollte der Patient in eine Fachklinik überwiesen werden. Das gleiche gilt auch für maligne Speicheldrüsentumoren, wie das adenoidzystische Karzinom, welches immerhin zehn Prozent bis 30 Prozent aller Speicheldrüsentumoren im Bereich des Gaumens ausmacht [Reichart und Philipsen, 1999].
Nicht epitheliale, benigne Schleimhautveränderungen
Der größte Teil der nicht epithelialen Tumoren besteht aus Geweben, die sich embryologisch vom Mesenchym herleiten. Dementsprechend werden diese Tumoren auch als mesenchymale Tumoren bezeichnet, wobei dies für Tumoren des Binde- und Stützgewebes und des Muskelgewebes gilt. Dazu kommen Tumoren des Nervengewebes, der Melanozyten und der hämatopoetischen und lymphatischen Zellen [Riede et al., 2001].
Für die Mundhöhle gilt die gleiche Aufteilung wobei die wichtigsten nicht epithelialen, benignen, tumorösen Schleimhautveränderungen in Tabelle 2 aufgelistet sind. Zu den in der Mundhöhle am häufigsten vorkommenden gutartigen, tumorösen Schleimhautveränderungen gehören dieFibrome,die keine echten Tumoren, sondern reaktive bindegewebige Hyperplasien als Antwort auf eine lokale Irritation oder ein Trauma sind [Neville et al., 2002]. Obwohl die Fibrome in jeder Lokalisation innerhalb der Mundhöhle vorkommen, sind sie am häufigsten im Bereich der Wangenschleimhaut entlang der Interkalarlinie lokalisiert und hier Folge eines Beißtraumas (Abb. 7). Äußerlich gleicht die Oberfläche der Läsion meistens der Umgebung, und nach Elimination der Ursache kann sich das Fibrom zurückbilden. In den meisten Fällen ist jedoch die Exzision des Fibroms angezeigt. Das Exzisat sollte mikroskopisch untersucht werden, da auch andere benigne und maligne Erkrankungen das Erscheinungsbild eines Fibroms vortäuschen können [Neville et al., 2002].
Epulidensind „auf dem Zahnfleisch aufsitzende“ Tumoren und umfassen die Epulis fibromatosa, das pyogene Granulom und das periphere Riesenzellgranulom [Reichart und Philipsen, 1999]. Die Epulis fibromatosa ist meist im Bereich der Interdentalpapillen lokalisiert und wird häufig durch lokale Irritationen, beispielsweise durch Prothesenklammern, verursacht (Abb. 8). Klinisch ist die Läsion derb, wächst langsam und kann die Nachbarzähne auseinander drängen. Die Therapie besteht in der lokalen Exzision. Daspyogene Granulomist eine besondere Form der entzündlichen Hyperplasie nach lokalem Trauma [Neville et al., 2002, Reichart und Philipsen, 1999]. Klinisch ist diese meist gestielt der Schleimhaut aufsitzende Läsion durch ihre weiche und oft mit Fibrin belegte Oberfläche charakterisiert (Abb. 9). Auch diese Läsion wird mittels Exzisionsbiopsie therapiert.
Das periphereRiesenzellgranulomerscheint klinisch als gut abgegrenzte, gestielte oder breitbasig aufsitzende exophytische Veränderung mit bläulich-roter Farbe im Bereich der Gingiva oder des Alveolarkamms des Zahnlosen [Reichart und Philipsen, 1999]. Abhängig vom Anteil kollagener Fasern kann der Tumor weich oder auch derb sein. Ätiologisch werden auch hier lokale Irritationen diskutiert, obwohl die Ursache letztlich noch ungeklärt ist. Dieser gutartige Tumor sollte bis auf den unter der Läsion liegenden Knochen exzidiert und die Nachbarzähne sorgfältig kürettiert werden um die Gefahr des Rezidivs zu verringern. Trotzdem kommt es bei etwa zehn Prozent der Patienten zu einem erneuten Auftreten des Tumors [Neville et al., 2002]. Der BegriffHämangiombeschreibt eine Gruppe entwicklungsbedingter Gefäßanomalien. Aufgrund der Größe der Gefäße unterscheidet man histologisch kapilläre von kavernösen Hämangiomen. Im Bereich der Mundschleimhaut zeigt sich das Hämangiom häufig als leicht erhabene Schleimhautveränderung mit rötlicher oder dunkelblauer Farbe (Abb. 10). Die Größe und Ausdehnung eines Hämangioms kann zwischen wenigen Millimetern und mehreren Zentimetern betragen. Die im frühen Kindesalter auftretenden Hämangiome neigen zur spontanen Rückbildung und bedürfen oft keiner Therapie. Etwa die Hälfte aller Hämangiome zeigt mit fünf Jahren und etwa 90 Prozent im Alter von neun Jahren eine komplette Rückbildung [Neville et al., 2002]. Bleiben die Hämangiome bestehen, ist bei kleinen kapillären Hämangiomen die Exzision therapeutisch ausreichend und bei ausgedehnteren, kavernösen Hämangiomen häufig eine Kombination aus Sklerosierung und Chirurgie in einer Fachklinik notwendig [Neville et al., 2002]. Eine Inzisionsbiopsie ist bei Hämangiomen wegen der Gefahr einer nicht beherrschbaren Blutung kontraindiziert.
Lymphangiomesind gutartige, entwicklungsbedingte Fehlbildungen der Lymphgefäße. Sie zeigen eine hohe Prädilektion für den Kopf-Hals-Bereich und sind bei 90 Prozent der Patienten im Alter von zwei Jahren diagnostizierbar. Die oralen Lymphangiome zeigen sich am häufigsten im Bereich der vorderen zwei Drittel der Zunge mit einem bläschenartigen Erscheinungsbild. Während die umschriebenen, oberflächlichen Lymphangiome unkompliziert exzidiert werden können, muss ein Patient mit einem zystischen Lymphangiom (zystisches Hygrom) zur Therapie in eine Fachklinik überwiesen werden.
LeiomyomeundLipomesind ebenfalls gutartige Tumoren, die von der glatten Muskulatur beziehungsweise dem Fettgewebe ausgehen und in der Mundhöhle nur selten vorkommen. Beide Tumoren sind eindeutig abgegrenzt und können mittels Exzisionsbiopsie entfernt werden.
DasNeuromist ein gutartiger Tumor, welcher am häufigsten als kleiner, schmerzloser, rundlicher Tumor im Bereich des harten Gaumens oder der Oberlippeninnenseite auftritt. Er kann mittels Exzisionsbiopsie entfernt werden.
DasNeurofibromkann solitär oder im Rahmen der Neurofibromatose multipel auftreten. Klinisch zeigen sich die solitären Läsionen als langsam wachsende, schmerzlose Knoten am häufigsten im Bereich von Zunge und Wangenschleimhaut von jüngeren Erwachsenen [Neville et al., 2002]. Die Behandlung besteht in der Exzision der Läsion. Bei der Neurofibromatose können multiple Tumoren in allen Bereichen des Körpers auftreten wobei bei etwa 80 Prozent der Patienten auch orale Symptome bestehen. Eine spezifische Therapie der Neurofibromatose existiert nicht. Enorale Neurofibrome werden exzidiert oder mittels Laser abgetragen.
Im Bereich der Mundschleimhaut treten pigmentierte Nävi sehr selten auf. Obwohl sie chirurgisch einfach zu exzidieren sind, sollte wegen der möglichen Verwechslung mit einem Schleimhaut-Melanom die chirurgische Therapie in der Fachklinik erfolgen. Derweiße Schwammnävusist eine gutartige, autosomal vererbte Erkrankung die durch Verhornungsstörungen der Mundschleimhaut gekennzeichnet ist. Eine Therapie ist nicht erforderlich [Neville et al., 2002].
Nicht epitheliale, maligne Schleimhautveränderungen
Sarkomeim Bereich der Mundschleimhaut sind die malignen Varianten der oben genannten Tumoren. Generell wachsen sie aufgrund ihrer hohen Mitoseraten deutlich schneller als gutartige Tumoren und erreichen auch größere Tumordurchmesser. Alle Patienten mit einem Verdacht auf das Vorliegen eines Sarkoms sollten umgehend in eine Fachklinik überwiesen werden.
Das gleiche gilt für Patienten mit einemSchleimhaut-Melanom(Abb. 11). Eine Biopsie ist hier kontraindiziert, und die weitere Therapie erfolgt in Kliniken für MKG-Chirurgie oder speziellen Behandlungszentren.
Detaillierter Ablauf der chirurgischen Intervention
Prinzipiell sollte jede Veränderung innerhalb der Mundhöhle, die nicht klinisch oder radiologisch diagnostiziert werden kann, mittels Biopsie und histologischer Untersuchung abgeklärt werden [Reichart 1999]. Dies gilt damit auch für die oben dargestellten malignen und nicht malignen Schleimhautveränderungen. In Abhängigkeit von der Größe und der Art der Schleimhautläsion wird entweder eine Exzisions- oder eine Inzisionsbiopsie durchgeführt. Beide Eingriffe können in der Regel unter lokaler Anästhesie durchgeführt werden. Vor dem chirurgischen Eingriff ist eine Mundspülung mit 0,2-prozentigem Chlorhexidindigluconat zur Keimreduktion in der Mundhöhle sinnvoll [Ruppert und Schlagenhauf, 2004]. Bei geplanter Exfoliativbiopsie ist dies kontraindiziert [Scheifele, 2002]. Zur lokalen Anästhesie des betroffenen Mundschleimhautbereiches wird entweder die Infiltrations- oder Leitungsanästhesie angewendet. Bei der Infiltrationsanästhesie ist darauf zu achten, dass das Lokalanästhetikum über zwei bis vier Einstichstellen zirkulär um die Läsion appliziert wird, ohne die Entnahmestelle selbst zu infiltrieren. Nur so kann eine Beeinträchtigung der Qualität des Präparates vermieden werden [Scheifele, 2002].
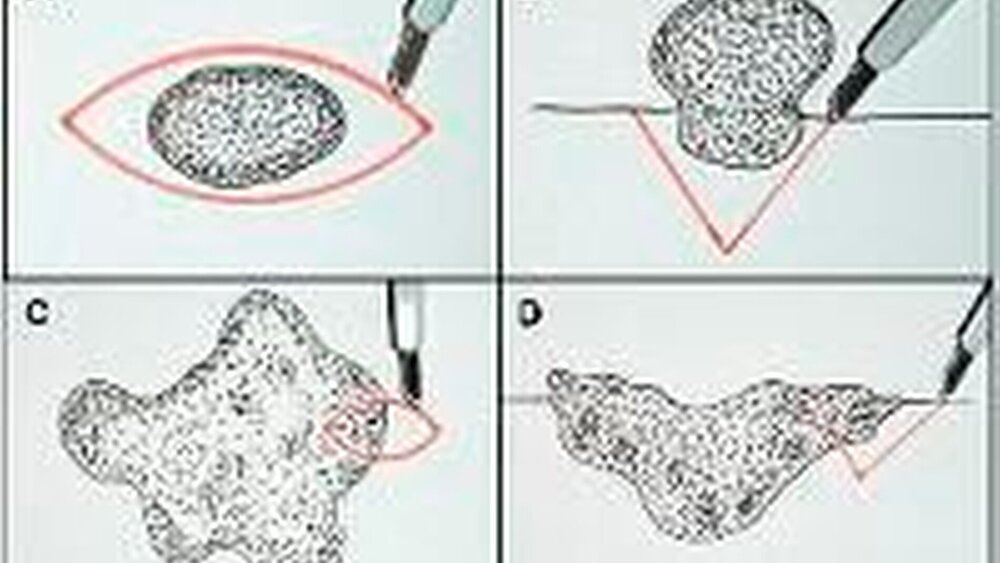
Bei derExzisionsbiopsiewird die gesamte Schleimhautveränderung einschließlich ihrer Basis entfernt, wobei üblicherweise die Läsion spindelförmig umschnitten wird. Die Schnittführung verläuft im Querschnitt betrachtet keilförmig mit einem geringen aber eindeutigem Abstand zur Läsion innerhalb der gesunden Mundschleimhaut (Abb. 12 a und b). Die Orientierung der Spindel wird so gewählt, dass keine Nachbarstrukturen (Speicheldrüsenausführungsgänge, N. mentalis, N. lingualis, A. palatina und mehr) verletzt werden und die Achse in Längsrichtung der Spannungslinien der Weichgewebe liegt, damit ein spannungsfreier Wundverschluss möglich ist.
Bei der diagnostischenInzisionsbiopsiewird nur ein repräsentativer Anteil des pathologischen Gewebes entfernt. Dazu wird ebenfalls eine spindelförmige Schnittführung bevorzugt im Randbereich der Schleimhautveränderung gewählt (Abb. 12 c und d), wobei der Minimaldurchmesser in allen Dimensionen mindestens fünf Millimeter betragen sollte [Scheifele, 2002]. Damit erhält man sowohl das Gewebe von der vitalen Randzone der Läsion als auch die gesunde Mundschleimhaut zum Vergleich. Außerdem lässt sich der Defekt leichter schließen, da die Naht in unveränderter Schleimhaut besser hält als im Tumorgewebe. Sollen Areale innerhalb der Läsion, wie dies bei Leukoplakien häufig der Fall ist, histologisch gesichert werden, so wird ebenfalls eine spindelförmige Schnittführung angewendet.
Die spindelförmige Schnittführung erleichtert den primären Wundverschluss nach Biopsieentnahme. In den Bereichen gut beweglicher Mundschleimhaut und nach Entnahme kleinerer Gewebeareale (Durchmesser geringer als ein Zentimeter) ist in der Regel keine Mobilisierung der Wundränder für den primären Wundverschluss notwendig. Nach Biopsien in den Bereichen der befestigten Gingiva und des Gaumens müssen die Wundränder mobilisiert werden oder das Wundbett nach sorgfältiger Blutstillung der freien Granulation überlassen werden. Im Bereich des Gaumens sollte dafür schon vor dem Eingriff eine Verbandplatte (Tiefziehschiene) angefertigt werden.
Für den primären Wundverschluss ist atraumatisches, nicht resorbierbares Nahtmaterial der Stärke 4-0 geeignet. Eine unkomplizierte Wundheilung vorausgesetzt können die Nähte nach sieben bis zehn Tagen wieder entfernt werden. Für die Phase der Wundheilung wird dem Patienten weiche Kost empfohlen.
Schlussfolgerungen
Viele der genannten gutartigen Schleimhautveränderungen können in der chirurgisch ausgerichteten zahnärztlichen Praxis sehr gut behandelt werden. Wichtig ist es, zu erkennen, welche Veränderungen das Potenzial der malignen Entartung bergen. Bei Verdacht auf eine maligne Erkrankung ist eine schnelle Überweisung in die Fachklinik, die die weitere Therapie des Patienten übernimmt, anzuraten.
Prof. Dr. Dr. Torsten E. ReichertKlinik für Mund-, Kiefer- und GesichtschirurgieJohannes Gutenberg-UniversitätAugustusplatz 255131 Mainzreichert@mkg.klinik.uni-mainz.de
Dr. Dr. Rainer S.R. BuchKlinik für Mund-, Kiefer- und GesichtschirurgieJohannes Gutenberg-UniversitätAugustusplatz 255131 Mainzbuch@mkg.klinik.uni-mainz.de
\n
Ursprungsgewebe
Erkrankungsgruppe
\n
Bezeichnung der Erkrankung
\n
Bevorzugte Lokalisationen in der Mundhöhle
Chirurgische Intervention in der Praxis
\n
Epithel
HPV1-assozierte Läsionen
Plattenepithel-Papillom
Gaumen, Wange, Gingiva, Lippen
Exzisionsbiopsie
\n
Verruca vulgaris (Warze)
Lippen, Gaumen, Zunge, Gingiva
Exzisionsbiopsie
\n
Condyloma acuminatum (spitzes Kondylom)
Lippen, Zungenbändchen, Zungenrücken
Exzisionsbiopsie
\n
Fokale epitheliale Hyperplasie (M. Heck)
Lippen, Wange, Kommissuren
keine, meist spontane Rückbildung
\n
Leukoplakien
Homogene Leukoplakie
Wange, Mundboden, Zungenrand
Inzisionsbiopsie
\n
Inhomogene Leukoplakie
Wange, Mundboden, Zungenrand
keine, sondern Überweisung in die Fachklinik
\n
Speicheldrüsen
Adenome
Pleomorphes Adenom
Gaumen, Lippe, Wange
keine, sondern Überweisung in die Fachklinik
\n
Monomorphes Adenom
keine Bevorzugung
keine, sondern Überweisung in die Fachklinik
\n
\n
Ursprungsgewebe
Erkrankungsgruppe
Bezeichnung der Erkrankung
Bevorzugte Lokalisationen in der Mundhöhle
Chirurgische Intervention in der Praxis
\n
Mesenchym
Fibrome
Irritationsfibrom, Wangen-fibrom, Prothesenreizfibrom
Wange, Lippen, Zunge
Exzisionsbiopsie
\n
Epuliden
Epulis fibromatosa
Interdentalpapillen
Exzisionsbiopsie
\n
Pyogenes Granulom
Gingiva , Zunge, Wange, Lippen
Exzisionsbiopsie
\n
Peripheres Riesenzellgranulom (syn.: Epulis gigantocellularis)
Gingiva, Alveolarkamm des Zahnlosen
Exzisionsbiopsie
\n
Endothel
Hämangiome
Kapilläres Hämangiom
jede Lokalisation möglich
Exzisionsbiopsie bei kleinen Befunden
\n
Kavernöses Hämangiom
jede Lokalisation möglich
keine, sondern Überweisung in die Fachklinik
\n
Lymphangiom
Oberflächliches Lymphangiom
Zunge
Exzisionsbiopsie
\n
Zystisches Hygrom
jede Lokalisation möglich
keine, sondern Überweisung in die Fachklinik
\n
Muskulatur
Leiomyom
Lippen, Zunge, Gaumen, Wange
Exzisionsbiopsie
\n
Fett
Lipom
Wangenschleimhaut
Exzisionsbiopsie
\n
Nerven
Neurom
Oberlippeninnenseite, harter Gaumen
Exzisionsbiopsie
\n
Neurofibrom
Zunge, Wange
Exzisionsbiopsie
\n
Neurofibromatose
jede Lokalisation möglich
keine, sondern Überweisung in die Fachklinik
\n
Melanozyten
Intramuköse Nävi
Pigmentierter Nävus
Gaumen, Gingiva
keine, sondern Überweisung in die Fachklinik
\n
Weißer Schwammnävus
Wange, Zunge, Lippen, Gaumen, Mundboden
keine
\n