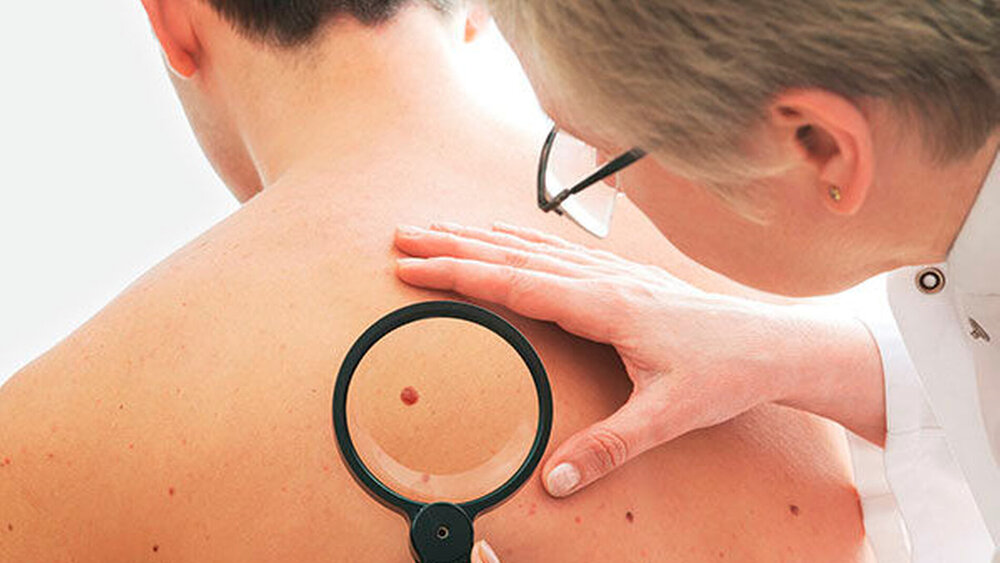
Auffälliger Nävus – gut- oder bösartig?
Pigmentierte Läsionen sind ein sehr häufiges Phänomen, fast jeder Mensch hat solche im Volksmund als Muttermal oder Leberfleck bezeichneten Nävi. Leberflecke bilden sich üblicherweise aus pigmentbildenden Zellen, den Melanozyten. Die Pigmentzellnävi können in Form, Farbe und Größe erheblich variieren. Sie sind meist bräunlich-schwarz gefärbt, flach symmetrisch, scharf begrenzt oder auch leicht erhaben. Viele Nävi sind dabei nur stecknadelkopfgroß, sie können allerdings auch mehr als handtellergroß sein, wobei solche Riesenzellnävi nicht selten innerhalb der Fehlbildung eine Behaarung aufweisen.
In aller Regel sind die Hautauffälligkeiten harmlos. Dennoch ist Vorsicht geboten, denn Leberflecke können maligne entarten und hinter einem scheinbar harmlosen Muttermal kann sich ein bösartiger Hauttumor verbergen. Hellhörig sollte man werden, wenn der Patient berichtet, dass er die Auffälligkeit bereits länger habe, diese sich allerdings seit Kurzem verändere, zum Beispiel gewachsen sei, ihre Kontur modifiziert habe oder häufig nässe und/oder schmerze.
Aktinische Keratose
Abzugrenzen von den Leberflecken ist die aktinische Keratose, die sich zumeist als hautfarbene, rötliche oder rötlich-braune, fest haftende Rauigkeit der Hautoberfläche zeigt. Oft bestehen eine leichte weißliche Schuppung und eine Verhornung, die im Lauf der Zeit zunimmt. Die Läsionen werden durch UV-Licht hervorgerufen und bilden sich daher bevorzugt im Bereich der sogenannten Lichtterrassen des Körpers – also im Gesicht, an der Stirn, auf den Wangen, am Nasenrücken, an den Ohrmuscheln, an den Lippen sowie auf der unbehaarten Kopfhaut (Glatze) und am Handrücken. Sie können nach und nach an Größe zunehmen, machen aber zunächst keine besonderen Beschwerden. Die Veränderungen werden daher oftmals nicht ernst genommen, können aber laut Deutscher Krebsgesellschaft (DKG) die Vorstufe eines Plattenzellkarzinoms darstellen. Sie sollten deswegen unbedingt behandelt werden.
In Europa weisen rund 15 Prozent der Männer und sechs Prozent der Frauen eine aktinische Keratose auf, wobei die Inzidenz mit dem Alter steigt. Betroffen sind vor allem hellhäutige Menschen, besonders wenn sie in ihrer Kindheit und Jugend häufiger einen Sonnenbrand hatten.
Malignes Melanom
Besonders bedeutsam ist die Früherkennung eines malignen Melanoms – des Hauttumors mit der höchsten Metastasierungsrate und einer hohen Sterblichkeit. Die Inzidenz ist steigend: Früher galt der Schwarze Hautkrebs als selten, seit 2012 steht er den Leitlinien zufolge bei Männern wie Frauen auf Platz fünf der häufigsten soliden Tumorentitäten in Deutschland. Die steigende Häufigkeit dürfte dabei durch die veränderten Urlaubsgewohnheiten und die zunehmende UV-Exposition bedingt sein. Besonders häufig sind Menschen im mittleren Lebensalter betroffen.
Das maligne Melanom entwickelt sich aus den pigmentbildenden Zellen der Haut oder der Schleimhaut, den sogenannten Melanozyten. Der Verdacht auf einen solchen Hautkrebs ergibt sich entsprechend der ABCDE-Regel, wenn:
A: Asymmetrie besteht (asymmetrisches Aussehen),
B: unregelmäßige Grenzen (Border) auffallen, das Hautmal also nicht rund oder oval ist,
C: Farbvariationen (Color) innerhalb des Nävus zu erkennen sind,
D: der Durchmesser mehr als 6 mm beträgt und/oder der Nävus erhaben ist.
E: An ein Melanom ist auch zu denken, wenn ein Nävus bei einem Patienten im Alter von mehr als 30 Jahren neu auftritt oder sich erkennbar verändert.
Besteht der Verdacht auf ein malignes Melanom, ist wie beim Hautkrebs-Screening eine Ganzkörperinspektion der Haut einschließlich der angrenzenden und einsehbaren Schleimhäute angezeigt. Außerdem sollte eine Palpation der Lymphbahnstromgebiete und der Lymphknotenstationen erfolgen. Die Hautläsion ist zur Abklärung mittels Dermatoskopie und gegebenenfalls weiterer Verfahren zu untersuchen. Laut Leitlinie ist außerdem beim klinischen Verdacht auf einen schwarzen Hautkrebs die Läsion zur histologischen Diagnosesicherung mit einem Sicherheitsabstand zum Tumorrand komplett zu exzidieren. In besonderen Situationen wie etwa bei großen, flächigen Tumoren im Gesicht, bei denen eine komplette diagnostische Exzision schwierig ist, kann auch eine Probebiopsie oder Teilexzision erfolgen. Die Prognose der Patienten verschlechtert sich dadurch nicht.
Die komplette Tumorexzision ist die einzige kurative Therapieoption. Das Ausmaß der Operation richtet sich laut DKG nach der feingeweblich bestimmten Dicke des Tumors: Ist der Tumor mehr als einen Millimeter dick, sollte zusätzlich ebenfalls der im Lymphabfluss der betroffenen Hautregion erstgelegene Lymphknoten (Wächterlymphknoten) entfernt werden.
Wenn die vollständige Entfernung des Tumors mit dem primären Eingriff nicht möglich ist, sollte versucht werden, den Residualtumor mittels einer Nachresektion zu entfernen. Kann auch damit eine R0-Resektion nicht realisiert werden, kommen weitere Therapiemodalitäten zur Tumorkontrolle in Betracht, wobei seit einigen Jahren die Krebsimmuntherapie neben der Strahlen-, der zielgerichteten Therapie und der Chemotherapie zunehmend an Bedeutung gewinnt.
Basalzellkarzinom
Weniger gefährdend ist das Basalzellkarzinom, das aus der Basalzellschicht der Haut entsteht und in aller Regel keine Metastasen entwickelt. Allerdings kann der – daher auch als semi-maligne bezeichnete – Tumor ins umgebende Gewebe einwachsen und Knorpel und Knochenanteile zerstören. Die Läsionen bilden sich zumeist im Kopf-Hals-Bereich und können sehr unterschiedlich gestaltet sein. Es kann sich um gelblich-rötliche knotige Tumore handeln, um rote Flecke oder um scheinbar narbige Veränderungen. Bei fortgeschrittenen Tumoren kommt es zumeist zur Bildung von Geschwüren, zum Nässen und eventuell auch zu kleineren Blutungen.
Das Basalzellkarzinom ist laut DKG der weltweit häufigste Hautkrebs. In Deutschland erkranken pro Jahr rund 180.000 Menschen neu an einem Basalzellkarzinom, Männer und Frauen sind etwa gleichermaßen betroffen. Das Durchschnittsalter liegt bei 60 Jahren, wobei zunehmend auch Jüngere erkranken. Umgangssprachlich wird das Basalzellkarzinom zusammen mit dem Plattenepithelkarzinom der Haut auch als Weißer Hautkrebs bezeichnet.
Die Behandlung richtet sich nach der Lokalisation und der Größe des Tumors, wobei das Ziel die vollständige Entfernung der Läsion ist. Zur Anwendung kommen neben der Operation auch oberflächlich zerstörende Verfahren wie eine photodynamische Therapie, eine Radiotherapie, Kältebehandlungen sowie Laserverfahren.
Plattenepithelkarzinom der Haut
Das Plattenepithelkarzinom der Haut entsteht ebenfalls sehr häufig im Gesicht, zum Beispiel in der Region der Lippen. Auch bei diesem Tumor ist die UV-Exposition ein großer Risikofaktor. Betroffen sind daher vor allem Menschen, die beruflich einer intensiven Sonnenexposition ausgesetzt sind.
Die Karzinome bilden sich laut DKG zumeist auf durch das UV-Licht vorgeschädigter Haut und häufig auf dem Boden einer aktinischen Keratose. Ähnlich wie diese wachsen die Plattenepithelkarzinome üblicherweise knotig und mit einer festhaftenden Verhornung, die nicht mit den Fingern zur Ablösung gebracht werden kann.
Therapeutisch wird versucht, den Tumor operativ zu entfernen. Ist dies nicht möglich, kommen eine Kürettage, eine Kryotherapie oder andere lokal zerstörende Verfahren in Betracht und aufgrund des bestehenden Metastasierungsrisikos gegebenenfalls auch eine Chemo-, eine Strahlen- sowie eine lokale Immuntherapie.
Angiosarkom und Kaposi-Sarkom
Im Kopf-Hals-Bereich ist stets auch an die Möglichkeit eines Angiosarkoms der Haut zu denken. Auffällig sind bei diesem Tumor des Stütz- und Bindegewebes zunächst rötliche Flecken, die sich ähnlich wie ein Bluterguss farblich verändern, Geschwüre bilden und schließlich zerfallen können. Sie werden im Anfangsstadium daher oft als „blaue Flecken“ fehlgedeutet. Die Veränderungen können sich im ganzen Körperbereich manifestieren und gehen oft mit Juckreiz, Druckgefühl und Schmerzen – vor allem bei Berührung – einher.
An diesem Tumor erkranken überproportional häufig Menschen, die bereits eine Krebsbehandlung aufgrund eines anderen Tumors hinter sich haben. Betroffen sind außerdem oft Menschen mit einem chronischen Lymphödem.
Bei Patienten mit eingeschränkter Immunlage kann es ferner zur Entwicklung eines Kaposi-Sarkoms kommen. Die Erkrankung wird durch das humane Herpesvirus HHV8 ausgelöst und wurde vor allem im Zusammenhang mit einer HIV-Infektion beobachtet. Dabei bilden sich multiple braunrote Plaques, die zunächst stecknadelkopfgroß sind. Sie können aber auch konfluieren, handtellergroß werden und es kann zur Ausbildung schmerzhafter Knoten und Ulzerationen an der Haut sowie im Bereich der Mund- und der Genitalschleimhaut kommen.
Kongenitale Nävi
Aus medizinischer Sicht meist vergleichsweise harmlos sind demgegenüber kongenitale Nävi wie zum Beispiel die Pigmentzellnävi sowie Gefäß- oder sogenannte Feuermale. Angeborene Leberflecke sind meist flach oder leicht erhaben und scharf begrenzt. Sie bedürfen in aller Regel keiner Therapie. Das gilt ebenso für das Feuermal, auch Flammennävus genannt, das durch flache rötlich bis bläuliche Hautveränderungen auffällt. Es beruht auf einer kapillaren Fehlbildung und findet sich ebenfalls oft im Gesicht, im Nacken und im Halsbereich. Die Größe – und damit auch das Ausmaß der kosmetischen Beeinträchtigung – kann sehr unterschiedlich sein, wobei der Nävus proportional zum Wachstum des Betroffenen größer wird. Therapeutisch ist eine Laserbehandlung möglich.
Christine Vetter
Medizinische Fachjournalistin
Weiterführende Informationen:
Nävus-Netzwerk Deutschland e. V., www.naevus-netzwerk.de
Deutsche Krebsgesellschaft e. V., www.krebsgesellschaft.de
Leitlinie „Diagnostik, Therapie und Nachsorge des Melanoms“, www.awmf.org
Aus Sicht der Zahnmedizin
Auffälliger Nävus intraoral – Differentialdiagnostik
Im Praxisalltag kommen pigmentierte Läsionen in der Mundhöhle eher selten vor, nichtsdestotrotz ist es unerlässlich, den Ursprung zu identifizieren, um das Malignitätspotenzial abschätzen zu können. Die Ursache kann intraoral ein Fremdkörper sein, etwa eingebettetes Metall (zum Beispiel Amalgam, Graphitverletzungen oder im Extremfall durch eine Schussverletzung), aber auch langjährige chronische Reizungen, Medikamente und Krankheitszustände, die sich oral manifestieren. In Folge wird auf einige häufige orale pigmentierte Läsionen eingegangen.
Abbildung 1: Amalgam-Tätowierung im Oberkiefer | P. Kämmerer
Amalgam-Tätowierung
Die Amalgam-Tätowierung (Abbildung 1) ist die häufigste lokalisierte Form der Mundschleimhautpigmentierung und entsteht durch das Eindringen des Materials über Schleimhautdefekte im Rahmen von Zahnbehandlungen. Die häufigste Ursache dürfte neben der langen Verweildauer einer Amalgamfüllung in gingivanahen Bereichen das Ausbohren alter Füllungen mit der Turbine sein. Durch die enorme Geschwindigkeit werden kleinste Partikel in die Schleimhaut hineingeschleudert und generieren dort winzige Defekte. Auch ein elektrogalvanischer Stromfluss zwischen Gold- und Amalgamfüllungen kann zu verstärkter Korrosion mit einem Herauslösen von Amalgam und dessen Ablagerung in der Schleimhaut führen. Die Veränderung befindet sich meist in der Wangenschleimhaut, am Alveolarkamm oder direkt am Gingivasaum und tritt immer mit Bezug zu einem konservierend mit Amalgam versorgten Zahn auf. Amalgamtätowierungen sind harmlose Zufallsbefunde, die optisch störend sein können, darüber hinaus aber keinen Krankheitswert besitzen und deshalb keiner Therapie bedürfen. Nichtsdestotrotz ist auch hier die Abgrenzung zu malignen Entitäten von besonderer Bedeutung.
Abbildung 2: Chlorhexidin-induzierte Hyperpigmentierung über einem Hämangiom der Zunge | P. Kämmerer
Postinflammatorische Hyperpigmentierung
Die nach einer Zahnfleischentzündung akut auftretende, asymptomatische, braun-schwarze Hyperpigmentierung tritt zumeist bei Menschen afrikanischer Abstammung auf. Differenzialdiagnostisch muss eine Medikamenten–induzierte Hyperpigmentierung abgegrenzt werden. Chloroquin (Malariamittel), Chlorhexidin (Antiseptikum; Abbildung 2), Tetrazykline (Antibiotikum) und auch Amiodaron (Antiarrhytmetikum) können Auslöser einer Gingivahyperpigmentierung sein.
Abbildung 3: Peutz-Jeghers-Syndrom mit oralen und zirkumoralen Pigmentflecken | P. Kämmerer
Melanose, Melanoplakie
Durch eine Störung der Melaninproduktion der Melanozyten des oralen Epithels kommt es zu einer dunklen Pigmentierung der Schleimhaut. Sie kann als diffuse Melanose oder auch als umschriebene Melanoplakie (dunkle Flecken) auftreten. Beide sind meist im Vestibulum zu finden, es können jedoch auch Wange, Gingiva und Gaumen betroffen sein. Die Pigmentstörungen sind meist assoziiert mit intestinalen Polyposen (Peutz-Jeghers-Syndrom – orale und zirkumorale Pigmentflecken; Abbildung 3) oder mit Nebennierenrindeninsuffizienz (Morbus Addison). Eine interdisziplinäre Abklärung der Pigmentstörung ist bei Verdacht auf eines der Syndrome obligatorisch. Die Rauchermelanose mit Prädilektion in der labialen Gingiva kann ebenfalls Ursache einer pigmentierten Veränderung im oralen Bereich sein.
PD Dr. Dr. Peer W. Kämmerer M. A., FEBOMFS
Leitender Oberarzt/Stellvertr. Klinikdirektor
Klinik und Poliklinik für MKG-Chirurgie der Universitätsmedizin Mainz
Augustusplatz 2, 55131 Mainz
peer.kaemmerer@unimedizin-mainz.de
Christine Gornig
Gemeinschaftspraxis für Kieferorthopädie
Dr. Joachim Weber & Dr. Elisabeth Meyer
Mannheimer Str. 2–4, 67071 Ludwigshafen-Oggersheim