Ermittlung des Schwierigkeitsgrades einer Wurzelkanalbehandlung
Die Wurzelkanalbehandlung ermöglicht den Erhalt natürlicher Zähne auch nach dem Verlust der vitalen Pulpa. Selbst bei fortbestehenden mikrobiellen Infektionen nach abgeschlossener Wurzelkanal-behandlung können die betroffenen Zähne mit einer Revisionsbehandlung langfristig entzündungsfrei erhalten werden [Farzaneh et al., 2004; Friedman & Mor, 2004; Markvart et al., 2021]. Für die endodontische Revision stehen bewährte als auch neue Therapieverfahren zur Verfügung.
Die Qualitätsrichtlinien endodontischer Behandlungen wurden durch ein Konsenspapier der Europäischen Gesellschaft für Endodontologie (ESE) sowie in einer wissenschaftlichen Stellungnahme des Endodontie-Beirats der Deutschen Gesellschaft für Zahnerhaltung (DGZ) unter dem Titel „Good clinical practice: Die Wurzelkanalbehandlung“ beschrieben [ESE, 2006; Hülsmann & Schäfer, 2005]. Demnach ist es Ziel der endodontischen Behandlung, das Wurzelkanalsystem mechanisch so zu erweitern, dass es vollständig gereinigt, desinfiziert und bakteriendicht verschlossen werden kann. Erfolgreich ist die Therapie, wenn der betroffene Zahn schmerzfrei in Funktion ist und radiologisch keine Entzündungszeichen zu erkennen sind.
Mit zunehmendem Patientenalter nimmt einerseits die Häufigkeit von Wurzelkanalbehandlungen zu und andererseits steigen die Anforderungen zur Überwindung stark verengter, obliterierter oder zur Korrektur bereits gefüllter Wurzelkanäle. Neue wissenschaftliche Erkenntnisse, minimalinvasive Therapieverfahren und moderne technische Hilfsmittel haben bisherige Therapiegrenzen zugunsten der Zahnerhaltung verschoben.
Den Erfolg einer endodontischen Therapie vorher zu bestimmen, ist von vielen Faktoren abhängig. Die Auswertung aller Befunddaten kann dazu beitragen, das Risiko eines Misserfolgs oder Therapieabbruchs im Interesse des Patienten zu vermeiden. Eine erste Beurteilung der Schwierigkeit einer Wurzelkanalbehandlung ist nach der Anamnese und intraoralen Befundaufnahme mit einer aktuellen zweidimensionalen Röntgenaufnahme möglich. In vielen Fällen ist zusätzlich eine intrakoronale und intrakanaläre Befundaufnahme und Diagnostik (IKD) mit einer optischen Vergrößerung und koaxialen Lichtzufuhr hilfreich [AAE, 2012; Arnold et al., 2013]. Eine digitale Volumentomografie kann im Einzelfall erforderlich sein, um eine Verdachtsdiagnose zu erhärten oder zu verwerfen und die Möglichkeiten zur Umsetzung der erforderlichen Therapie auf die Praxisgegebenheiten zu prüfen [Patel et al., 2019].
Der Landesarbeitskreis für Endodontie und zahnärztliche Traumatologie Sachsen (LAKET) hat auf der Basis der Richtlinie der American Association of Endodontists (AAE) aktualisierte Empfehlungen zur Fallbeurteilung zusammengestellt, die als Orientierung dienen können [AAE, 2010] (Tabelle 1). Ziel ist es, eine Fallauswahl für einen vorhersagbaren Erfolg zu ermöglichen. Zusätzlich kann im Rahmen einer konsiliaren Erörterung die Erhaltungsfähigkeit und die Möglichkeit der Therapie mit einer Endodontie-Schwerpunktpraxis abgeklärt werden.
Die Schwierigkeitsgrade
Vor Beginn einer Wurzelkanalbehandlung besteht nicht selten Unsicherheit darüber, ob eine erfolgreiche Therapie zu erwarten ist. In einer solchen Situation empfiehlt es sich, die Entscheidung zur Therapie nicht unmittelbar zum Zeitpunkt der Erstbefundung zu treffen. Mit Ausnahme einer Notfallbehandlung kann der Zeitpunkt einer Wurzelkanalbehandlung auf einen Termin mit hinreichender Behandlungszeit geplant werden. Dieser Zeitraum kann zusätzlich genutzt werden, den Schwierigkeitsgrad des Behandlungsfalles auf die Therapiemöglichkeiten der Praxis hin zu prüfen. Auch die Entscheidung, ob ein Zahn tatsächlich nicht mehr erhaltungsfähig ist, kann im Interesse des Patienten im Einzelfall mit einer Endodontie-Schwerpunktpraxis erörtert werden.
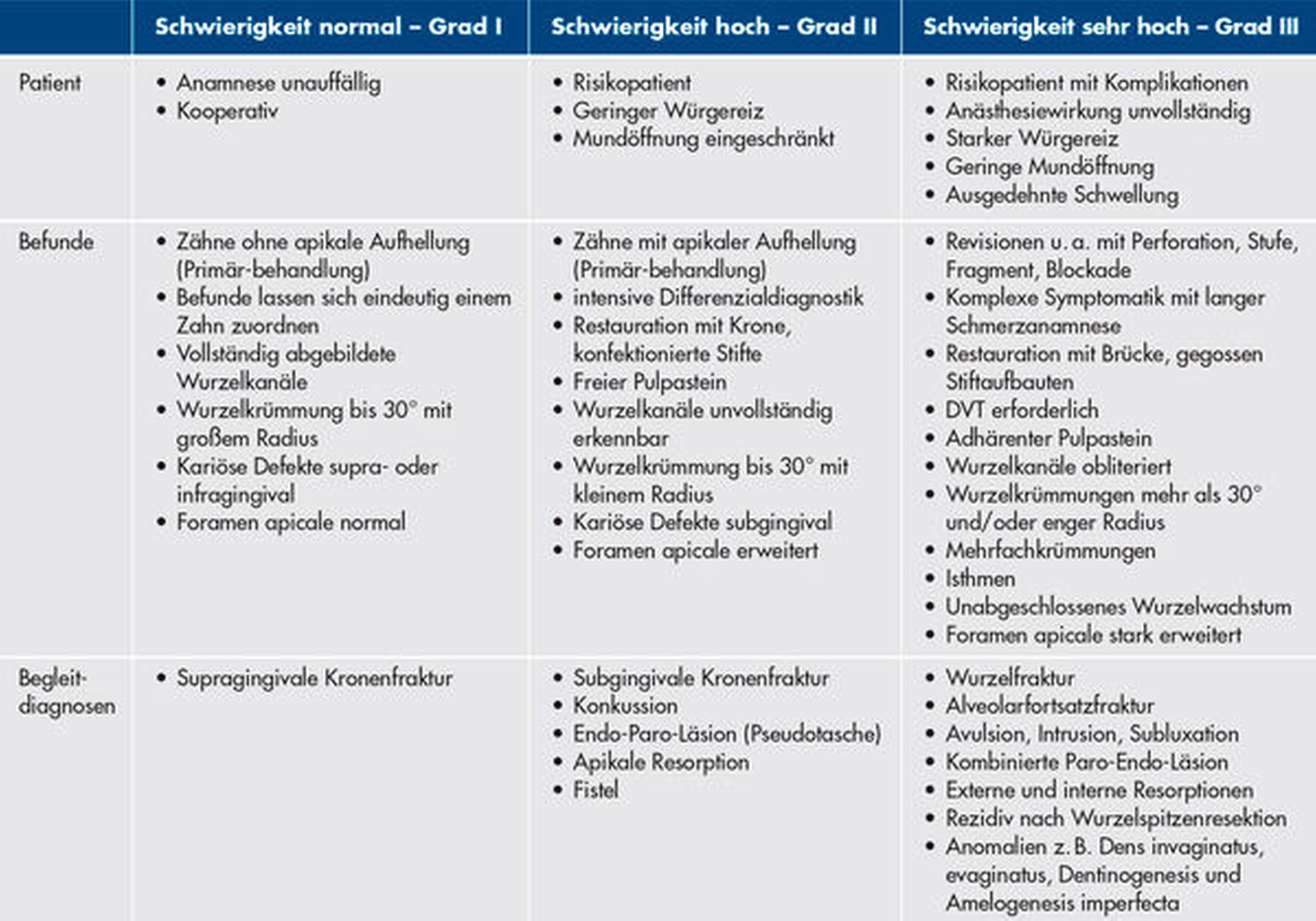
Die Zuordnung eines Behandlungsfalls erfolgt in einen von drei Schwierigkeitsgraden. Dazu werden die anamnestischen und die klinischen Ausgangsbedingungen des Patienten, die Befunddaten und erschwerende Faktoren systematisch in kurzer Zeit bewertet.
1. Besonderheiten des Patienten
Es kann für den Schwierigkeitsgrad von Bedeutung sein, ob ein Patient eine normale Mundöffnung ermöglicht oder diese Mundöffnung nur für einen kurzen Zeitraum aufrechterhalten kann. Zurückliegende schmerzhafte Erfahrungen oder psychische Auffälligkeiten können durch einen erhöhten Würgereiz, vermehrte Speichelproduktion oder einen erhöhten Zungendruck die Abwehrbereitschaft deutlich erhöhen. Bereits vorliegende Erfahrungen von Unverträglichkeiten auf Anästhetika, Medikamente, Desinfektionslösungen oder Füllungsmaterialien sollten insbesondere bei einem reduzierten Gesundheitszustand einer erhöhten Aufmerksamkeit vor der Entscheidung für eine komplexe endodontische Therapie unterzogen werden [Segura-Egea et al., 2015].
2. Zahnbezogene Befunde
Lässt sich auf den Röntgenbildern keine apikale Aufhellung nachweisen, ist das Wurzelkanalsystem häufig nicht mikrobiell infiziert und die Erfolgsprognose deutlich besser als bei einem infizierten Wurzelkanalsystem [Meirinhos et al., 2019]. Deshalb sollte noch vor Therapiebeginn geprüft werden, ob ein dauerhafter aseptischer Zugang gewährleistet werden kann oder eine bakteriendichte Aufbaufüllung erforderlich wird beziehungsweise realisierbar ist. Zemente haben im Vergleich zu dentinadhäsiven Füllungsmaterialien eine zu geringe Haftung zum Dentin. Die häufig zu beobachtenden Füllungsverluste und Frakturen von Zahnhartsubstanz können eine mikrobielle Kontamination des Wurzelkanalsystems begünstigen [Ahmed et al., 2014; Saunders, 1998]. Primärbehandlungen mit einer nicht mehr erhaltungsfähigen vitalen Pulpa haben eine gute bis sehr gute Prognose selbst dann, wenn nicht alle Wurzelkanalanteile vollständig gefüllt wurden. Die Voraussetzung dafür ist die Aufrechterhaltung einer Asepsis, die nur mit bakteriendichter Aufbaufüllung und einer absoluten Trockenlegung sicher gewährleistet werden kann.
Zum Landesarbeitskreis
Der Landesarbeitskreis Endodontie und zahnärztliche Traumatologie Sachsen ist ein Zusammenschluss von endodontisch engagierten und spezialisierten Zahnärzten aus Sachsen. Gegründet wurde der Arbeitskreis 2010 aus einer seit 2006 bestehenden Studiengruppe. Auf den monatlichen Treffen werden aktuelle Publikationen und klinische Fälle präsentiert und diskutiert.
Der Arbeitskreis fördert den fachlichen Austausch von Hochschule und Praxis. In einer gemeinsam mit den beiden sächsischen Hochschulen betriebenen Forschungswerkstatt wurden neue Hilfsmittel zur erleichterten Fragmententfernung und verbesserten intrakanalären Desinfektion entwickelt. Gemeinsam werden wissenschaftliche Studien durchgeführt und national und international publiziert. Seit 2011 organisiert der Arbeitskreis alle zwei Jahre das Endodontie-Symposium Sachsen im Dresdner International Congress Center.
Der Arbeitskreis organisiert Weiterbildungsveranstaltungen und bietet Forschungsmöglichkeiten an. Ein Kursraum mit Dentalmikroskopen steht zur Verfügung, damit neue Verfahren getestet werden können. Über ein Labor bestehen für die Mitglieder Möglichkeiten für histologische und rasterelektronenmikroskopische Untersuchungen.
Die Mitglieder beteiligen sich am Projekt „Kooperationspraxis“ zur Unterstützung der studentischen Ausbildung der zahnmedizinischen Fakultät an der Universität Dresden.
Weitere Informationen: www.endodontie-sachsen.de
Mit einem mikrobiell infizierten Wurzelkanalsystem erhöht sich der Schwierigkeitsgrad [Ørstavik et al., 2008]. Vor allem bei mehrwurzligen Zähnen können unbehandelte, kleinere Wurzelkanäle oder Isthmen eine fortbestehende Infektion zur Folge haben [Ng et al., 2008]. Typisch sind zweite mesiobukkale Wurzelkanäle an oberen Molaren, Isthmen an unteren Molaren und tiefe Aufteilungen unterer und oberer Prämolaren und unterer Inzisivi [Hess, 1917; Vertucci, 1987; Reuver, 2002; Wolcott et al., 2005].
Jede erneute Wurzelkanalbehandlung erhöht den Schwierigkeitsgrad allein durch Formveränderungen der Anatomie des Wurzelkanalsystems. Häufig treten präparationsbedingte Stufen (Ledges), Perforationen, Fragmente oder Verblockungen mit Debris auf [Ng et al., 2008].
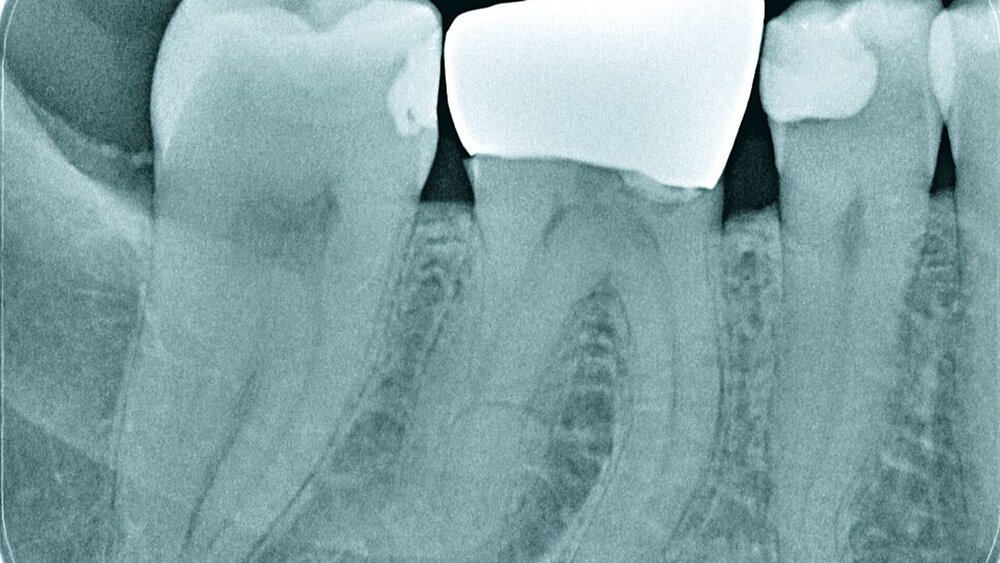
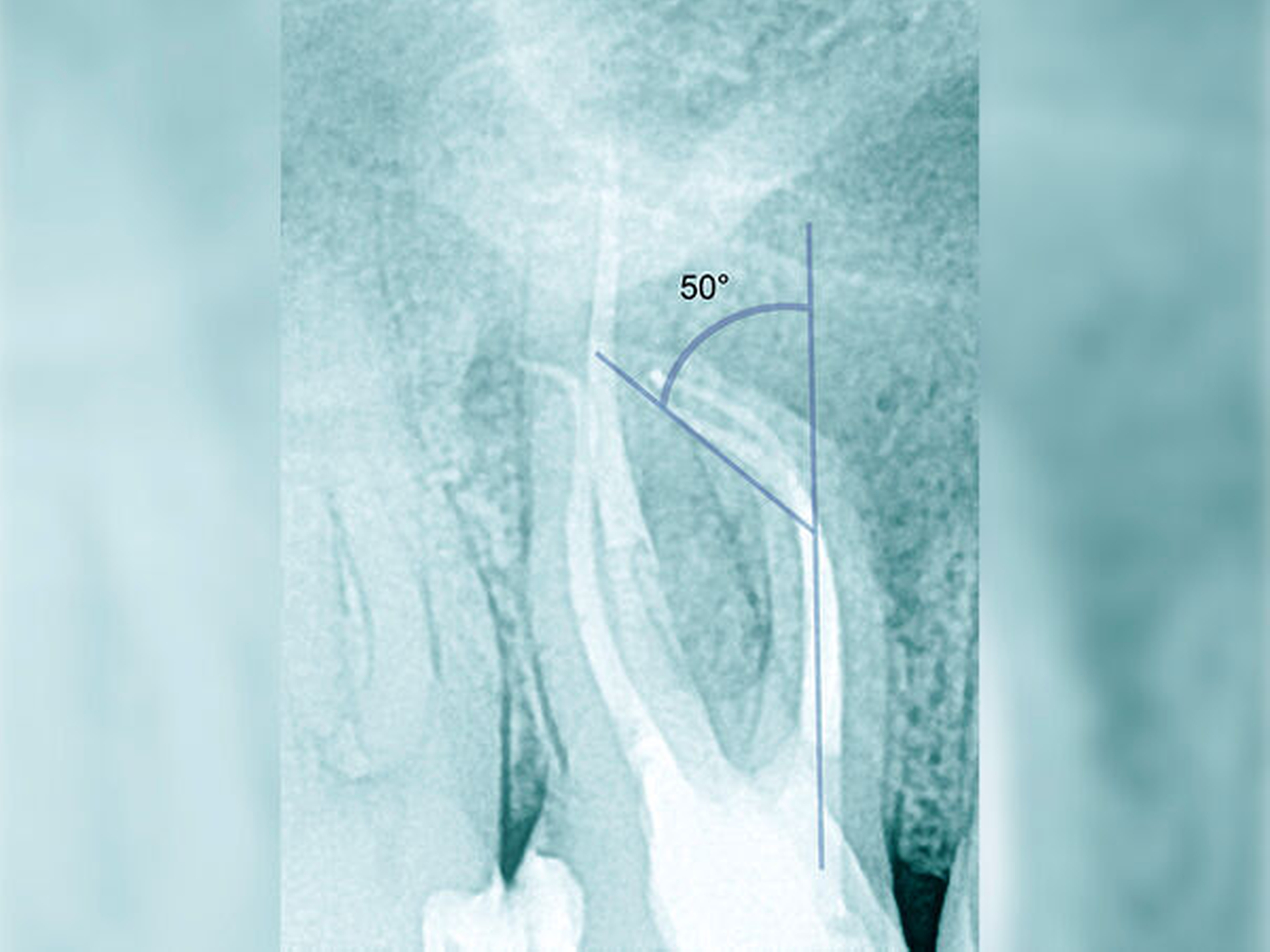
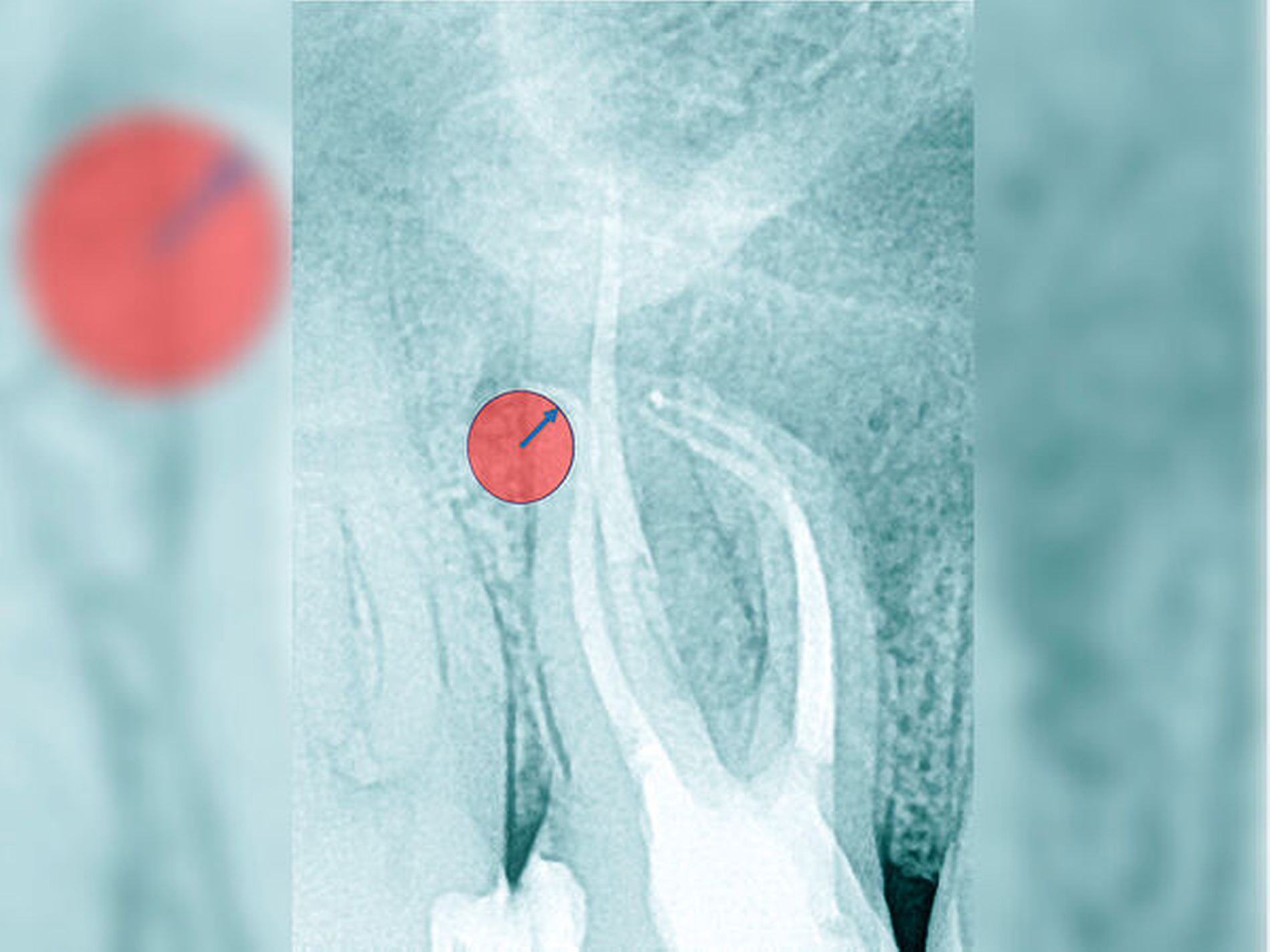
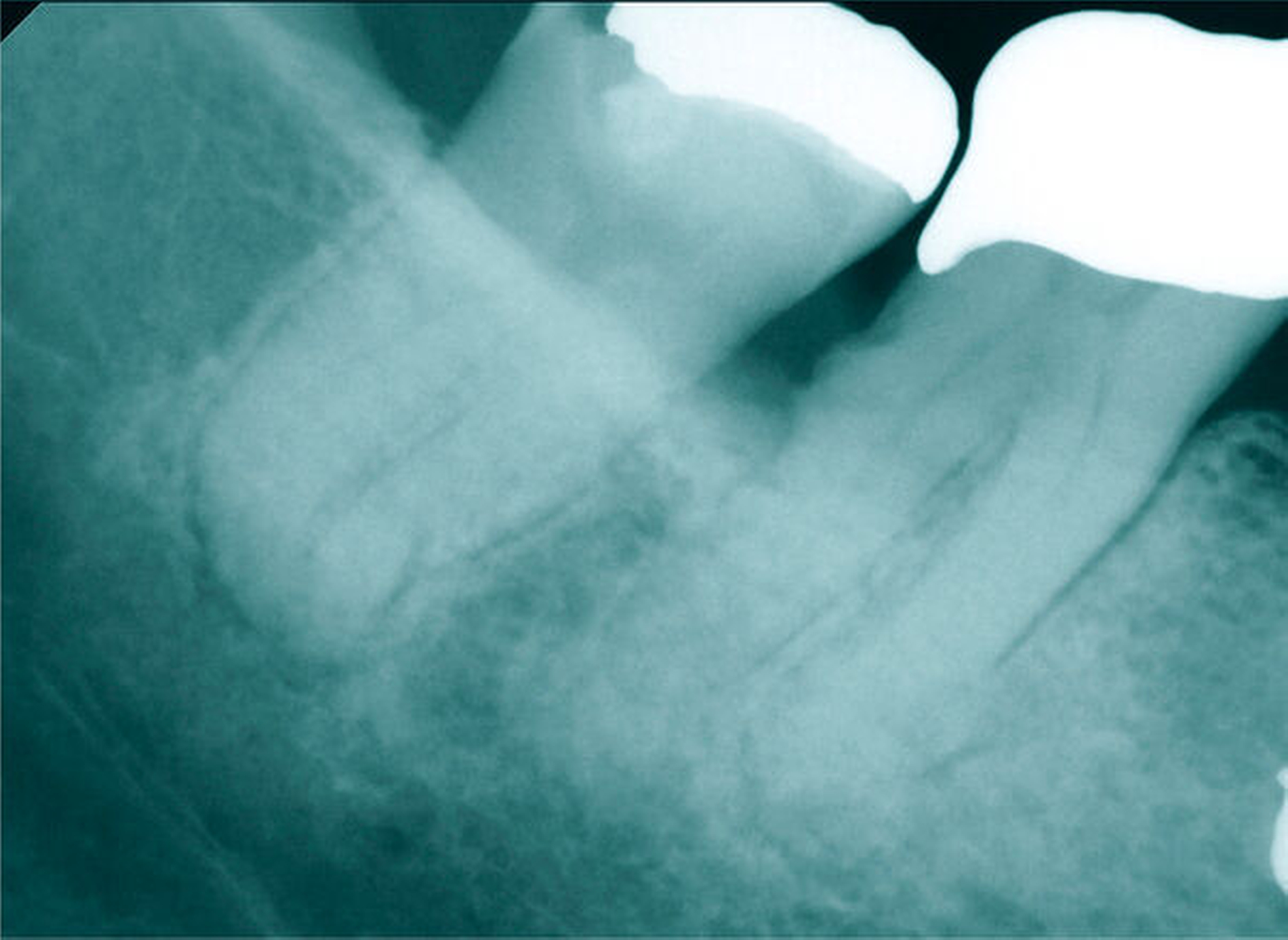
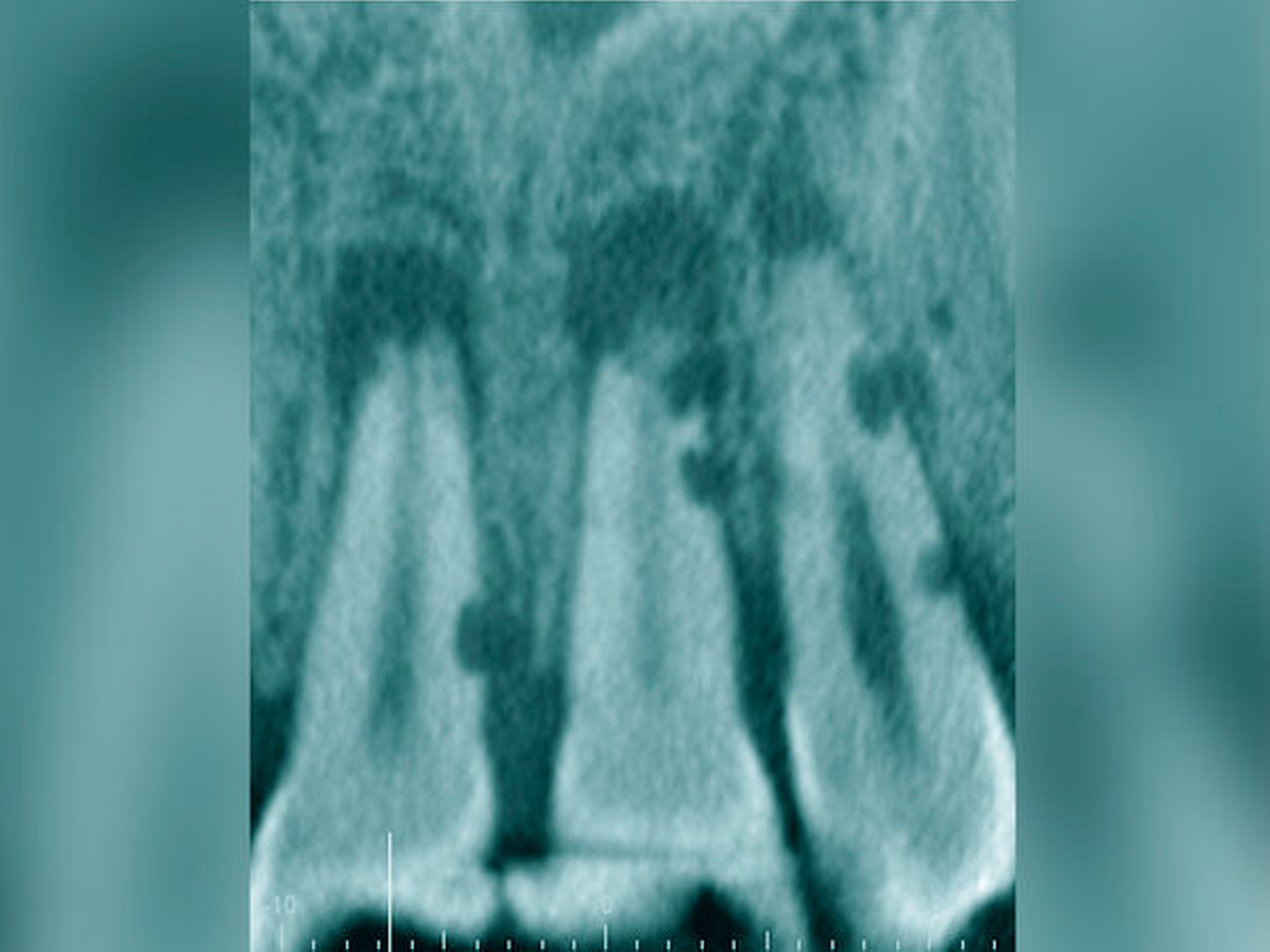
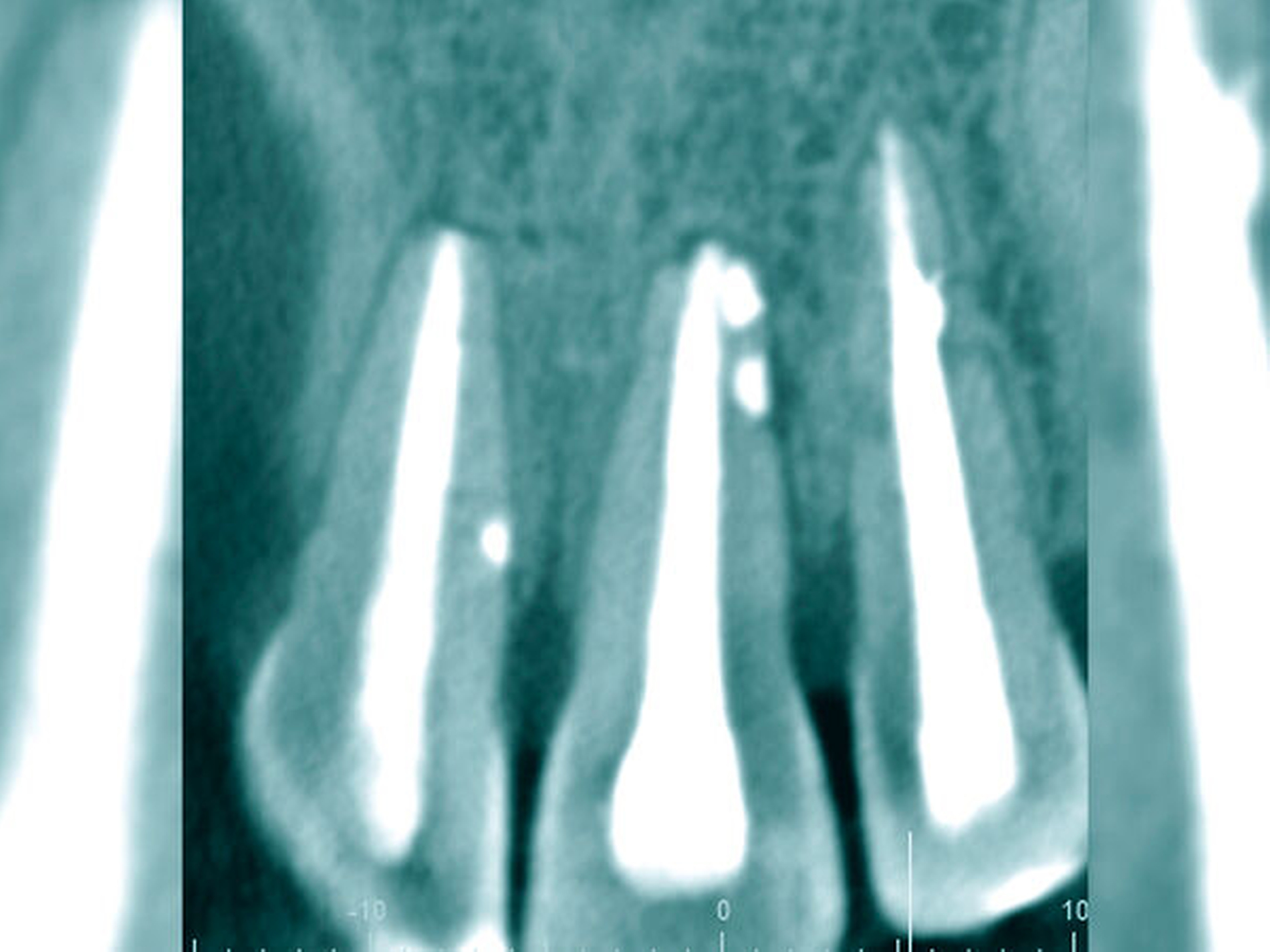
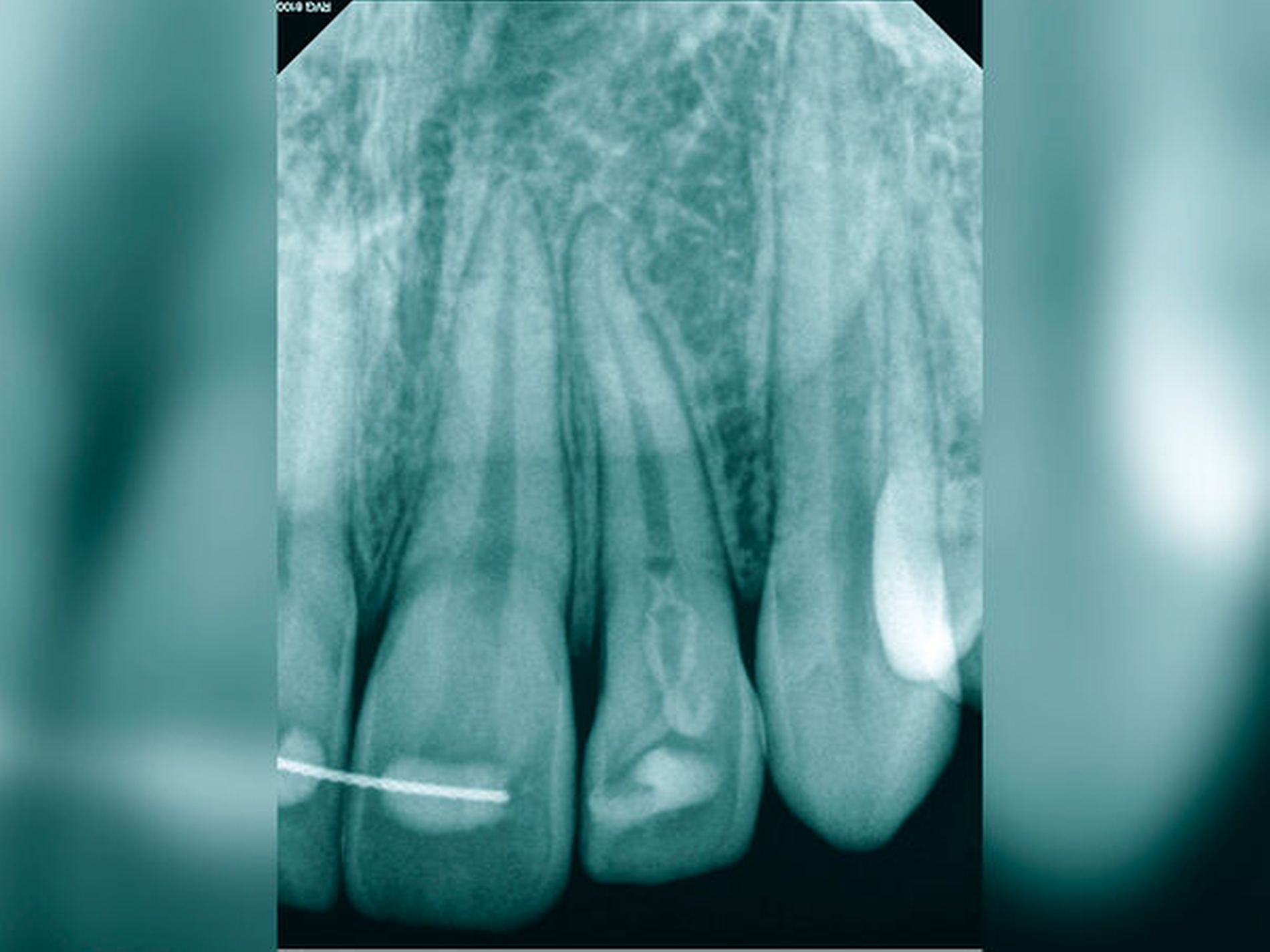
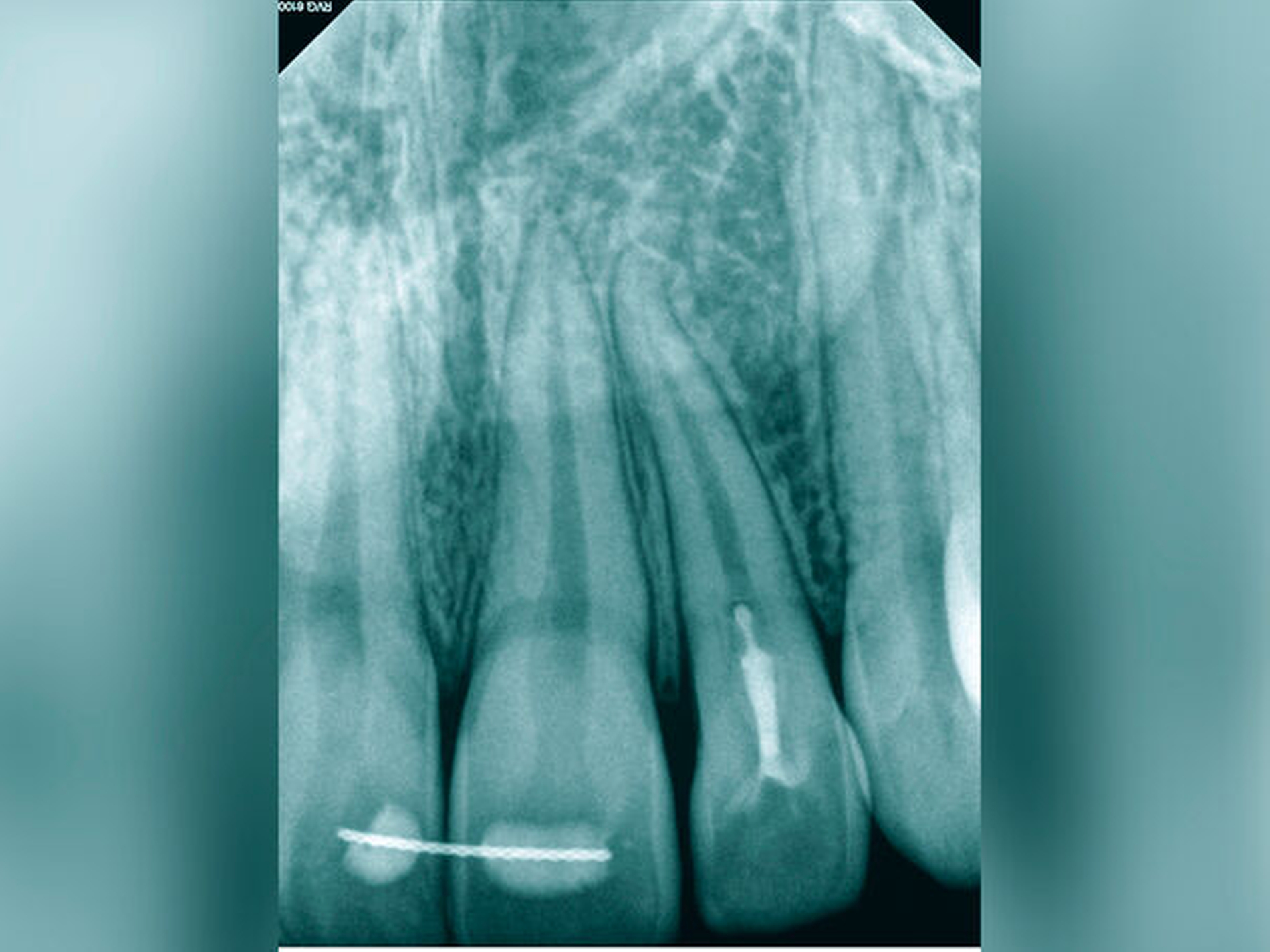
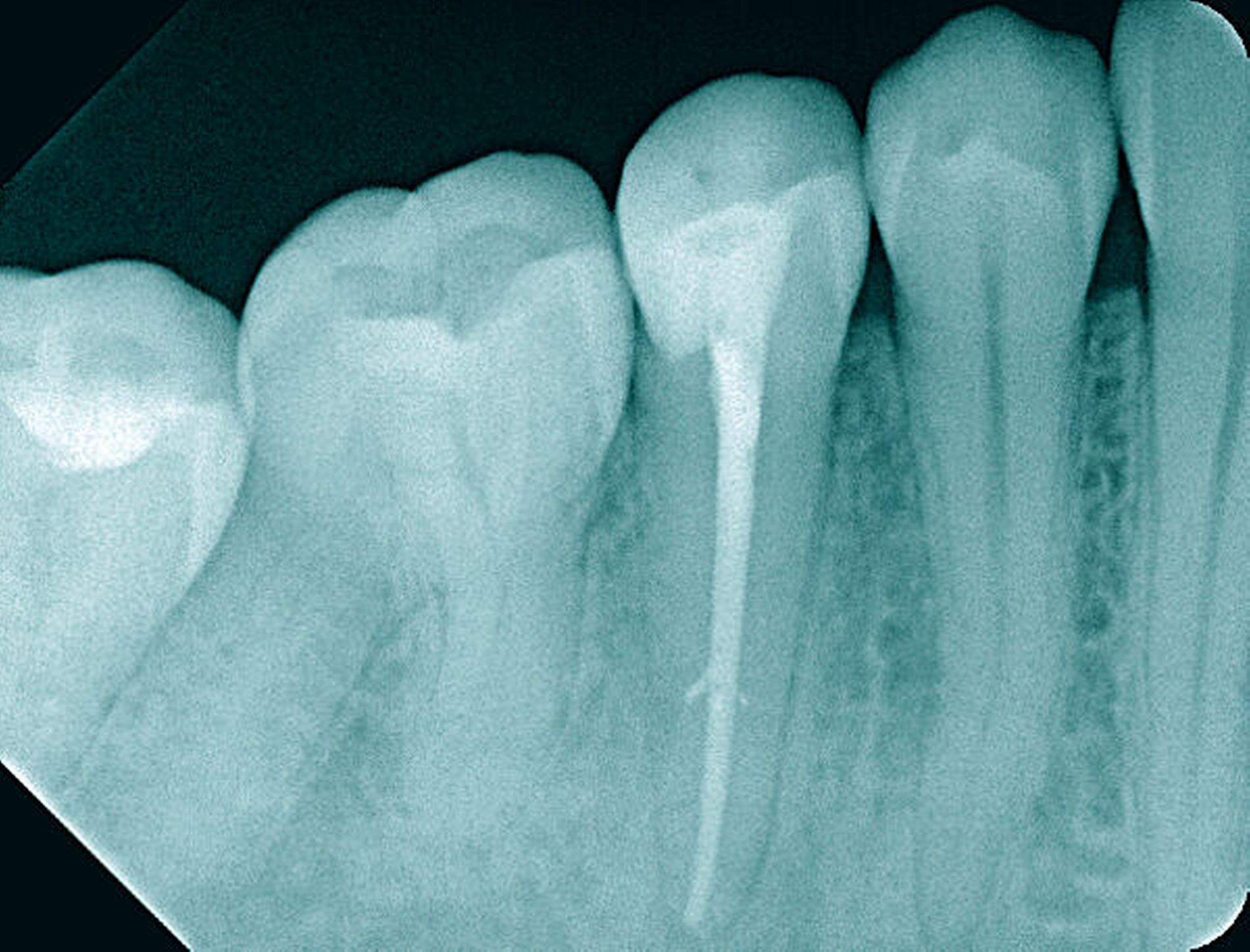
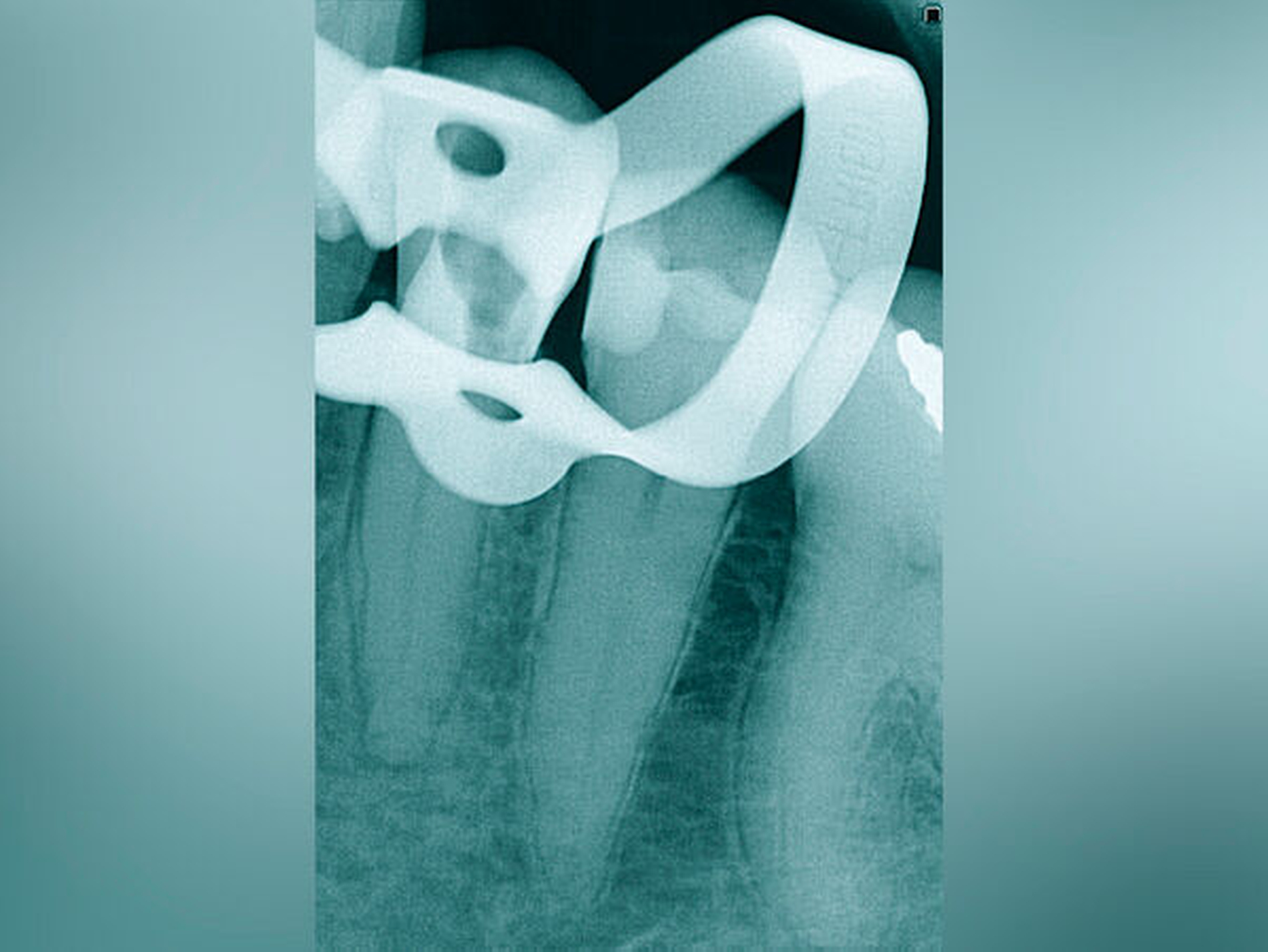
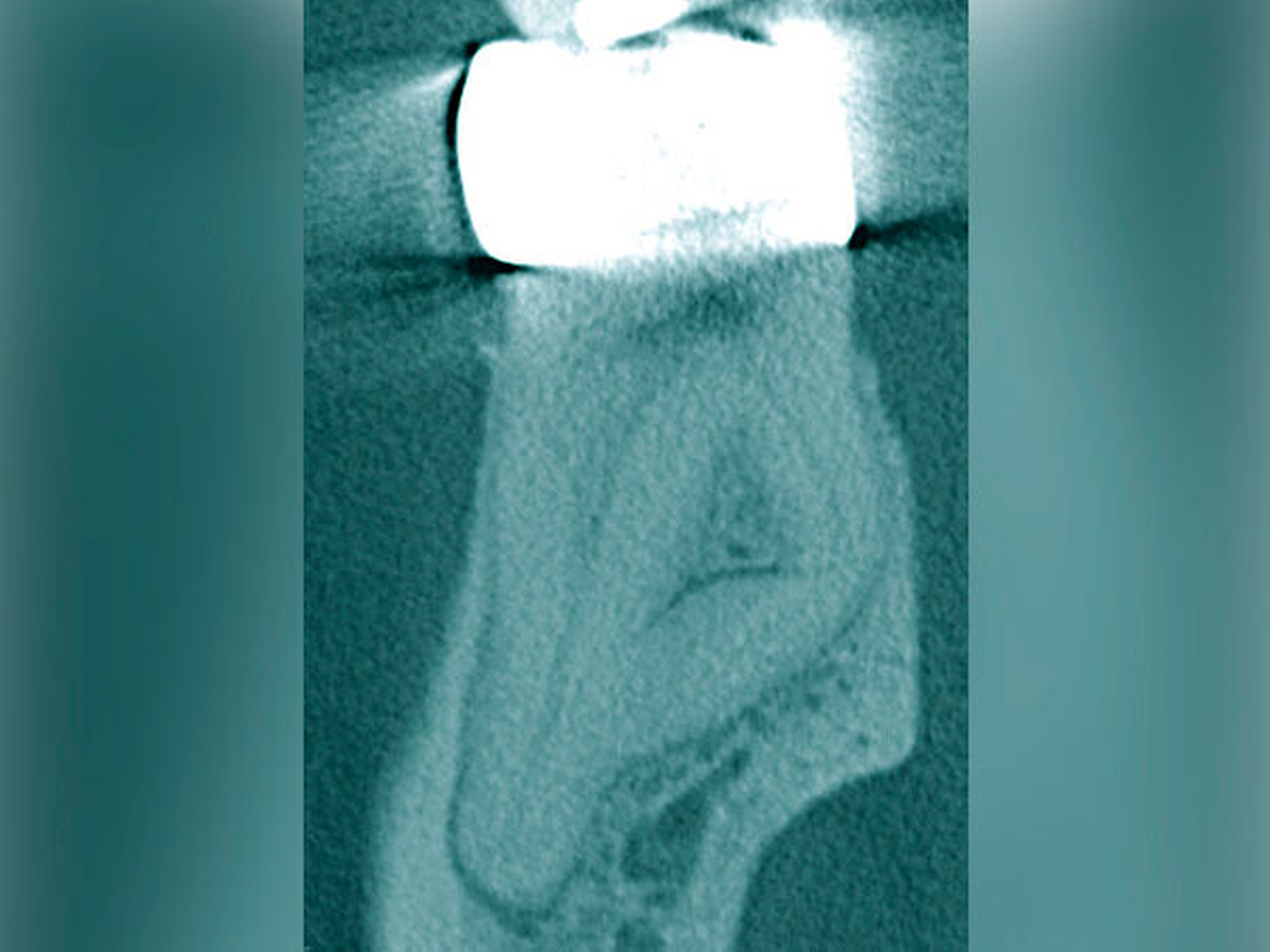
Röntgenbilder können genutzt werden, den anatomischen Schwierigkeitsgrad zu ermitteln. Lässt sich ein Wurzelkanal vollständig bis zum Apex mit einem Krümmungswinkel bis zu 30 Grad und einem großen gleichmäßigen Krümmungsradius erkennen, ist keine erhöhte Schwierigkeit in der Therapie zu erwarten (Abbildungen 1 und 2).
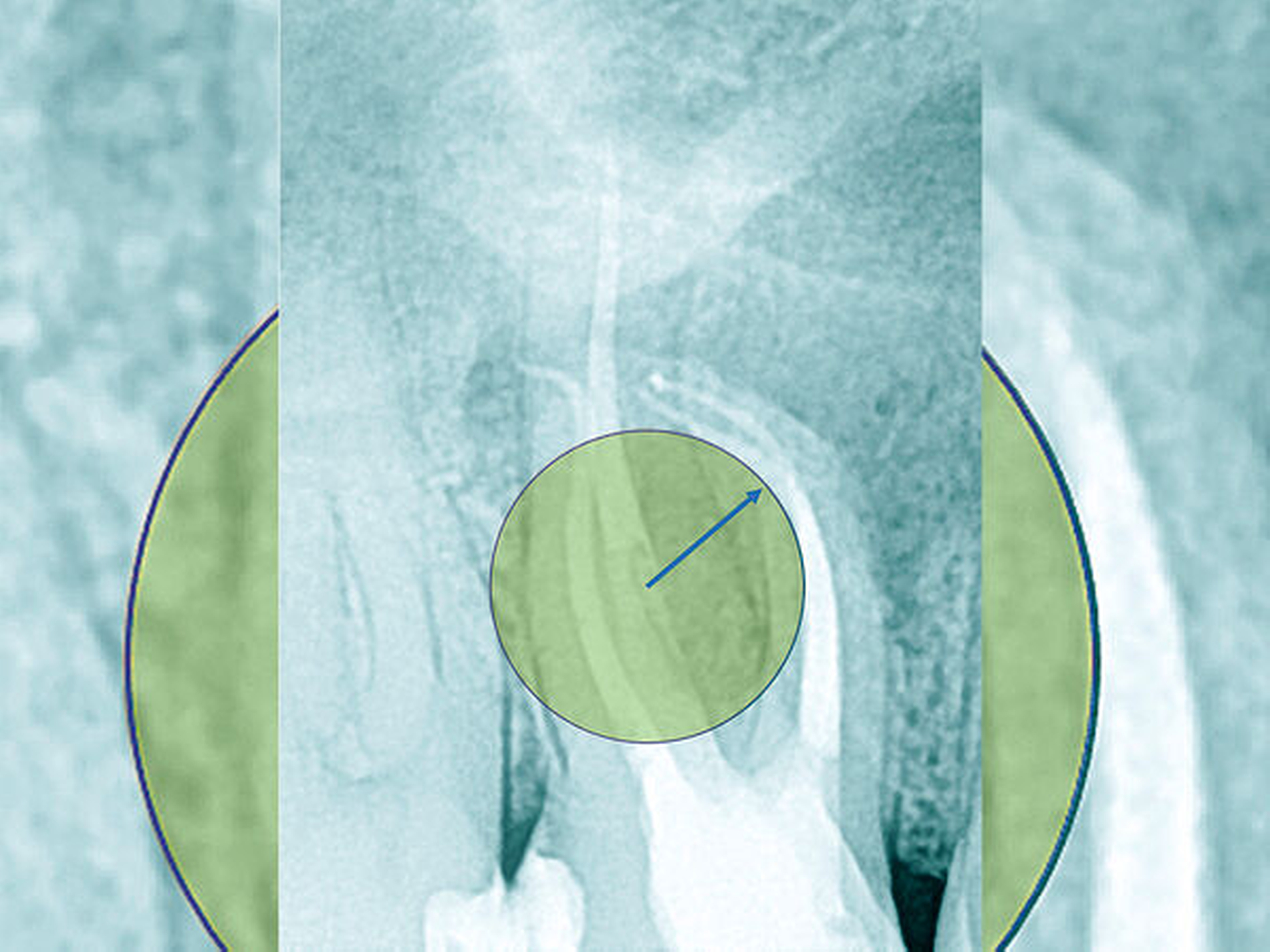
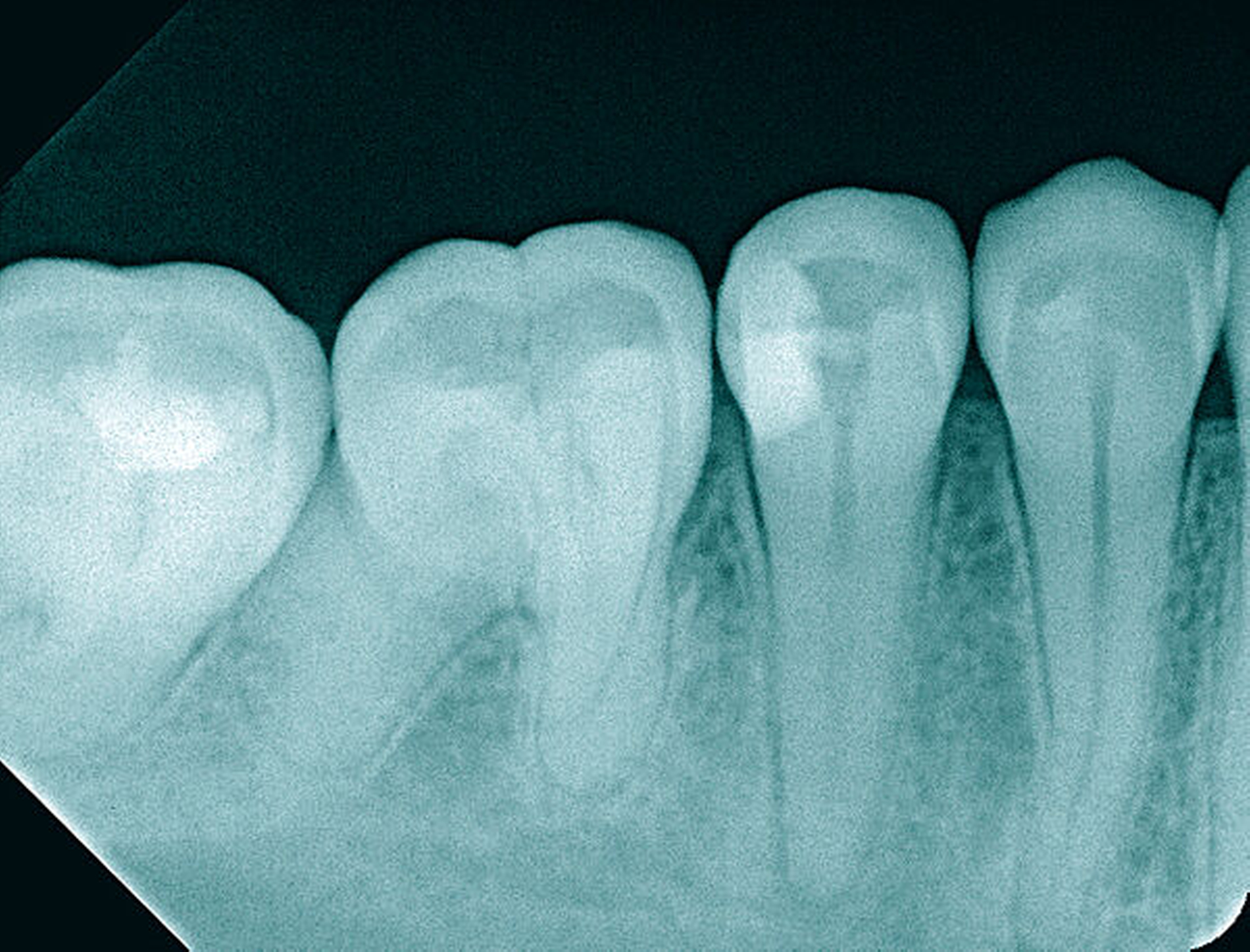
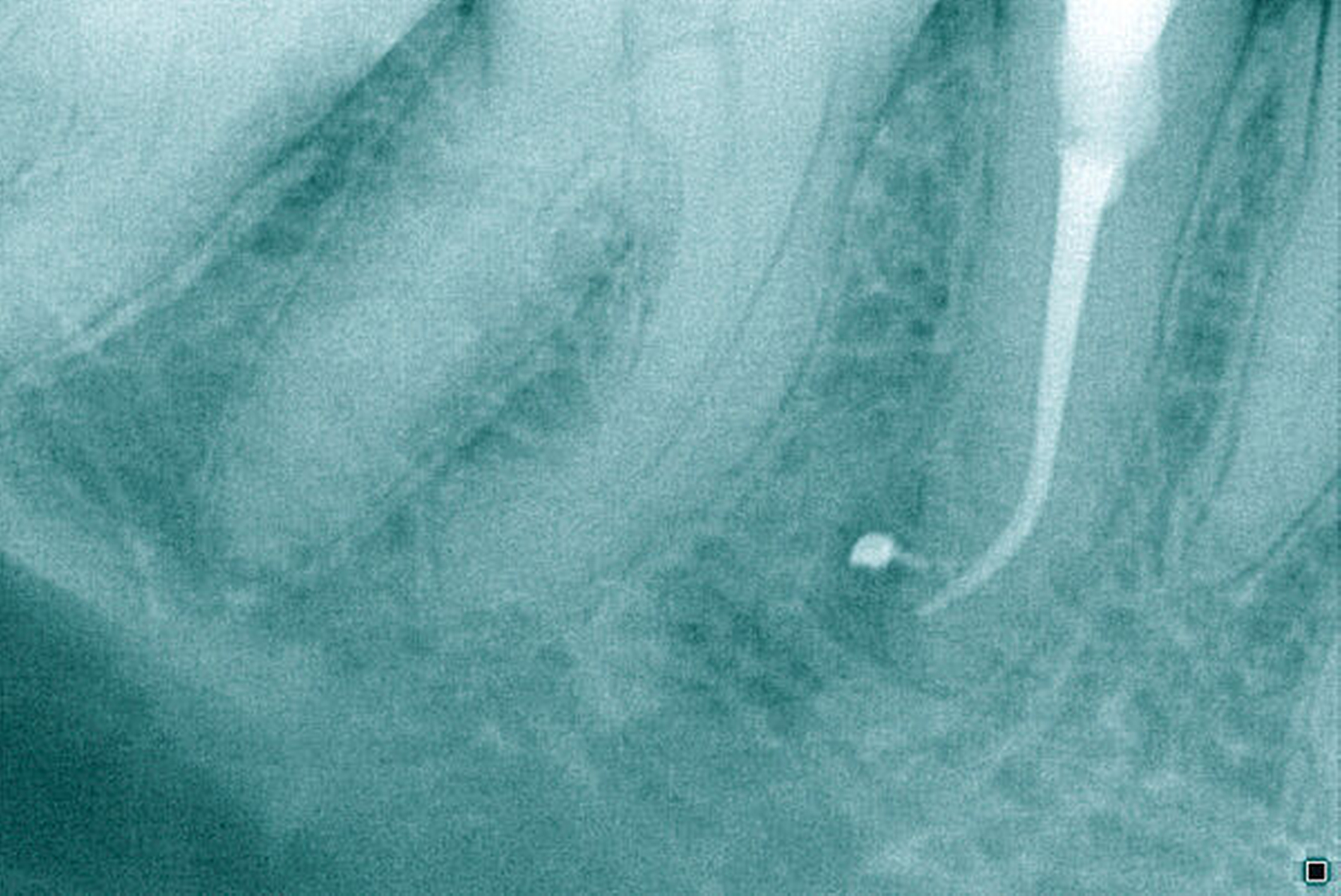
Krümmungsradius: Ist demgegenüber der Verlauf des Wurzelkanals unterbrochen, kann meist mit einer tiefen Wurzelkanalaufteilung gerechnet werden (Abbildung 3) [Reuver, 2002].
Lässt sich der Wurzelkanal auf der Röntgenaufnahme nur apikal erkennen, liegt meist eine Kalzifikation der Pulpa vor, die häufig erst unter Nutzung einer optischen Vergrößerung überwunden werden kann [Kiefner et al., 2017].
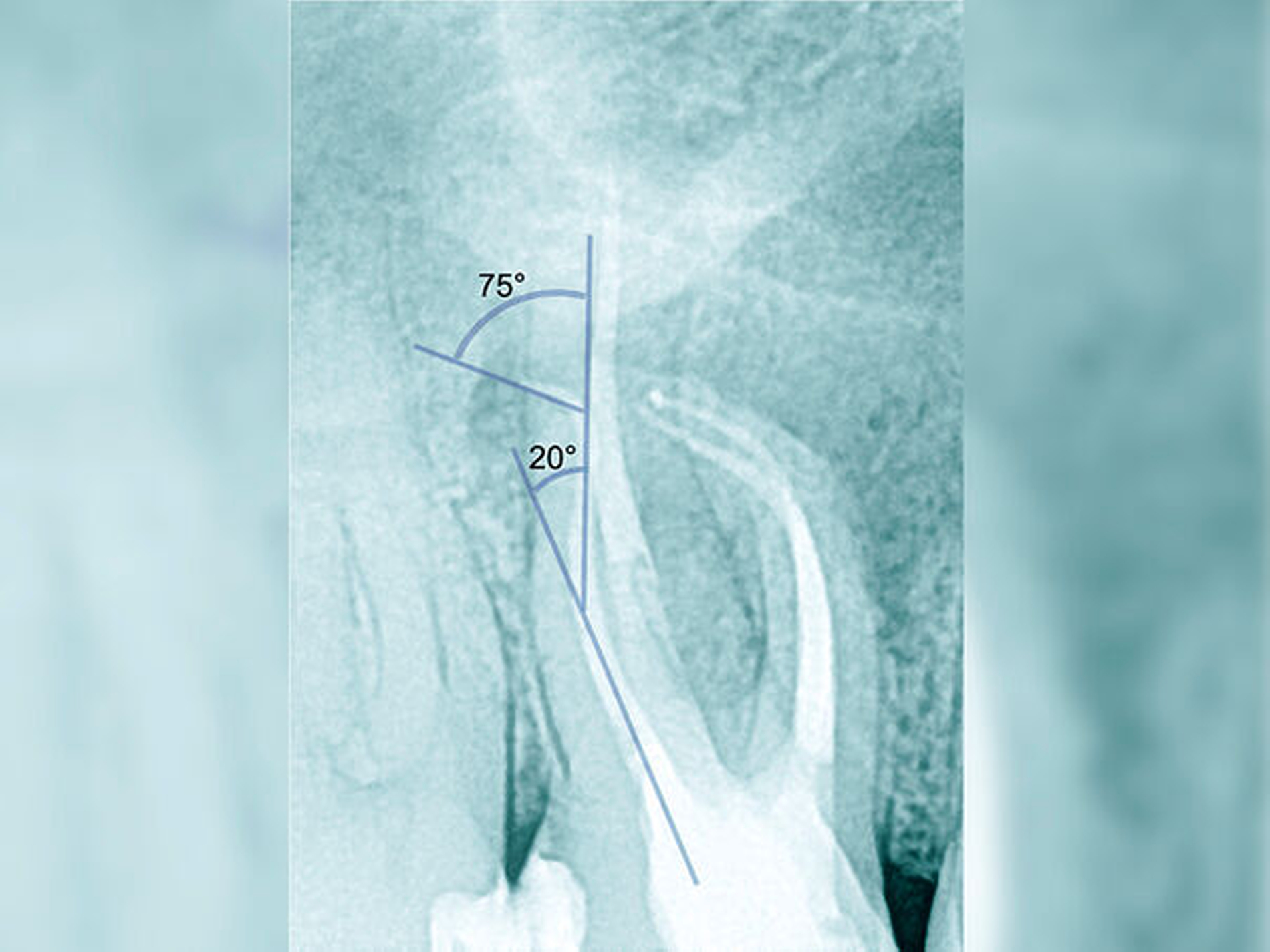
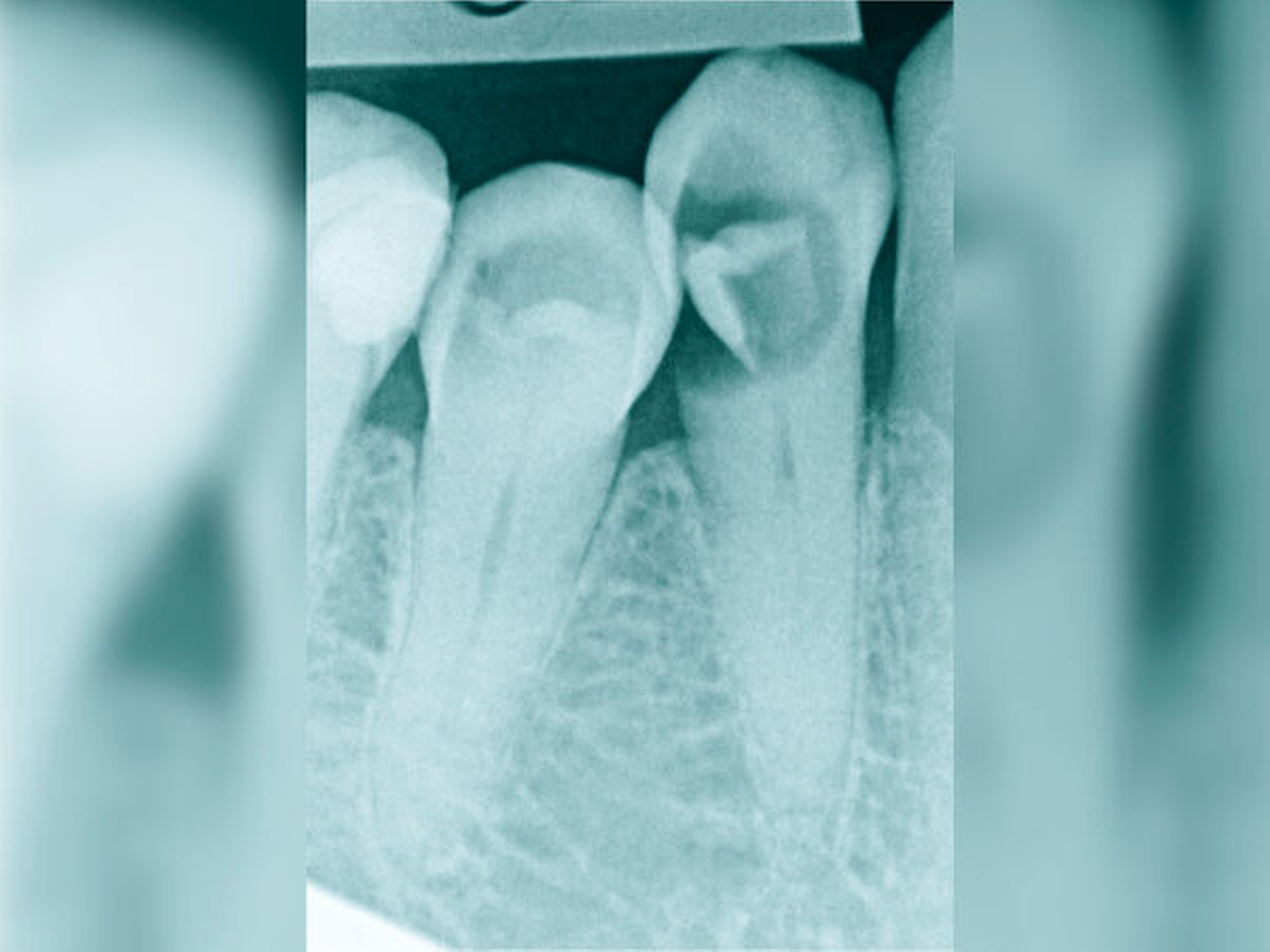
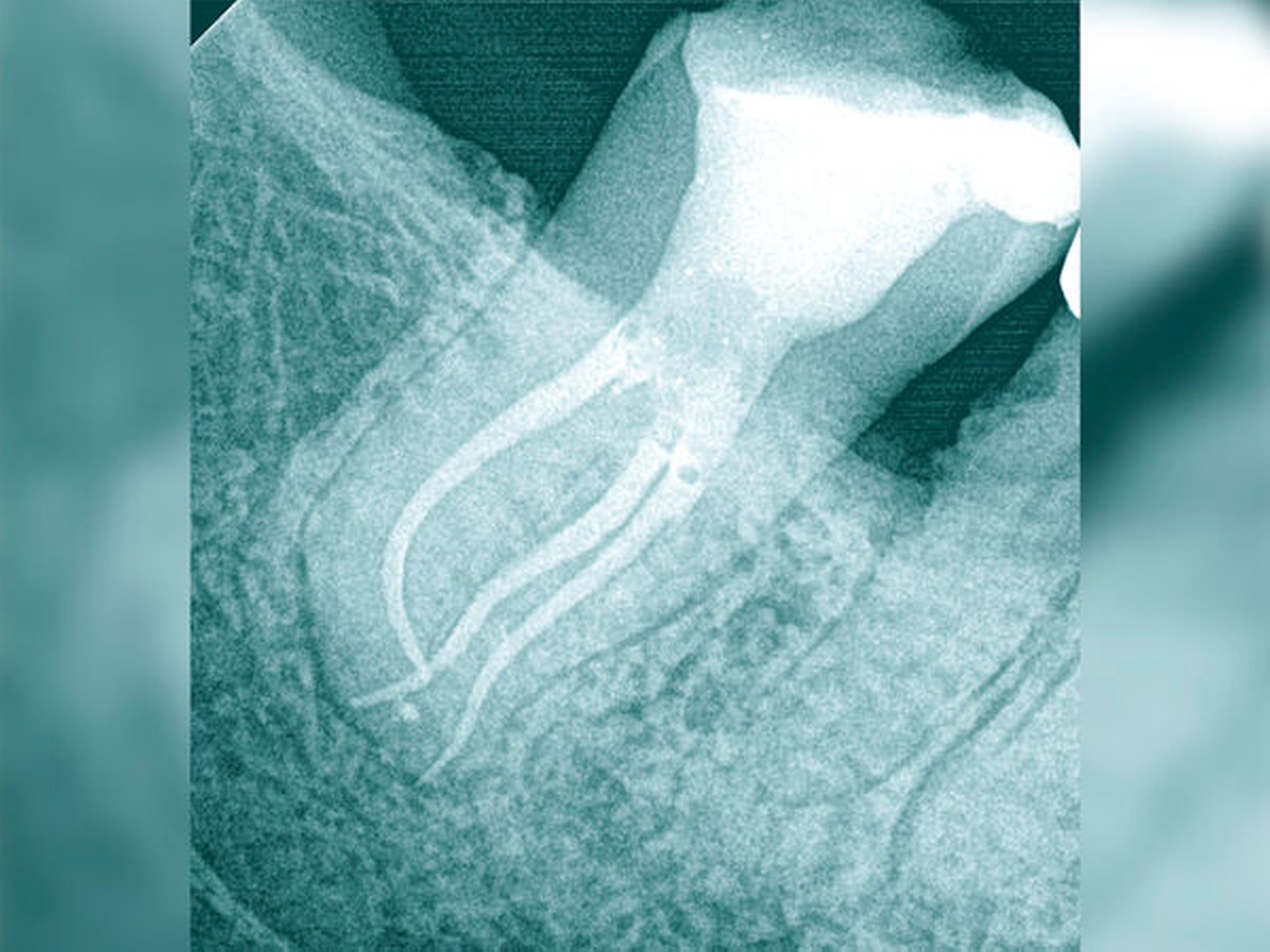
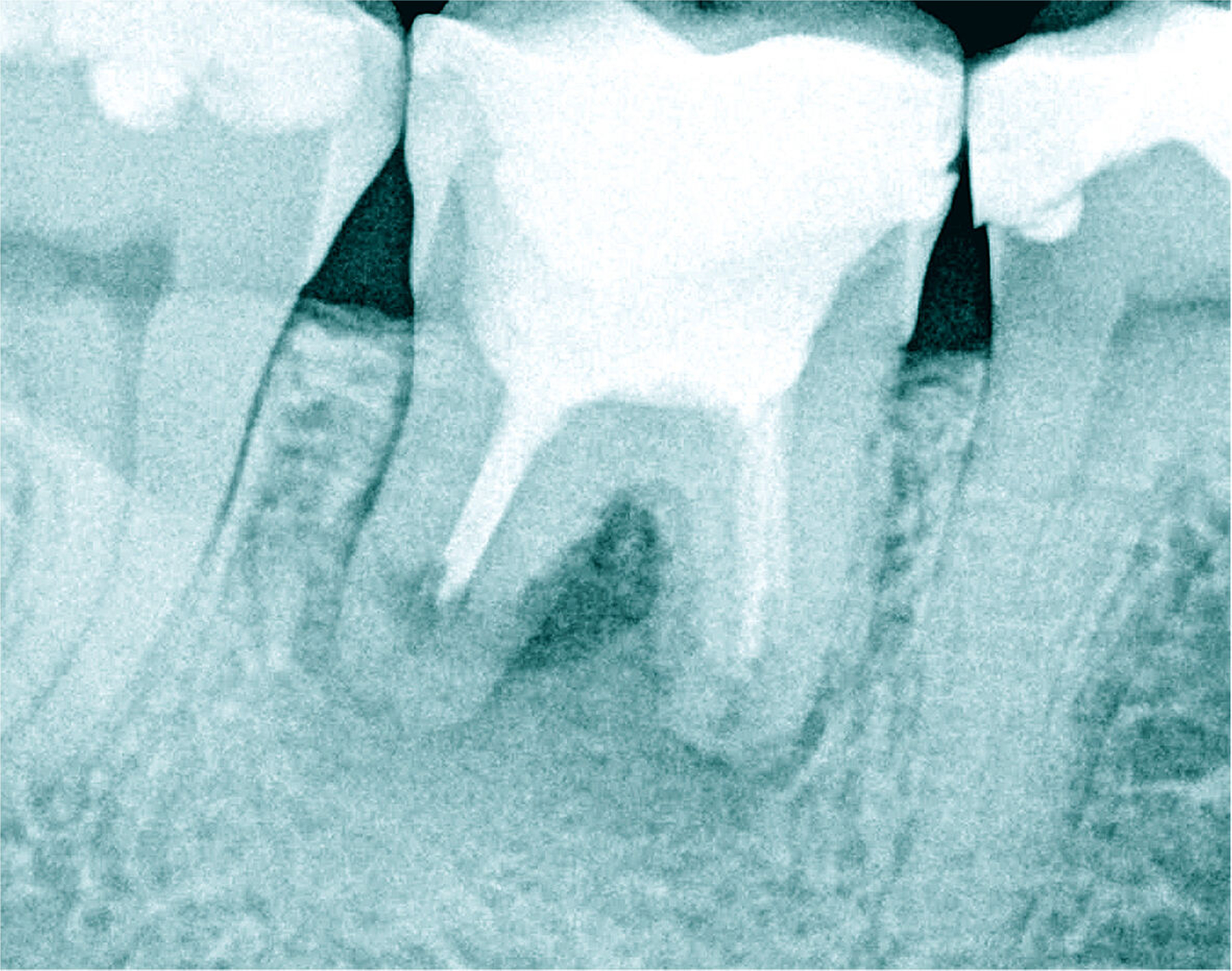
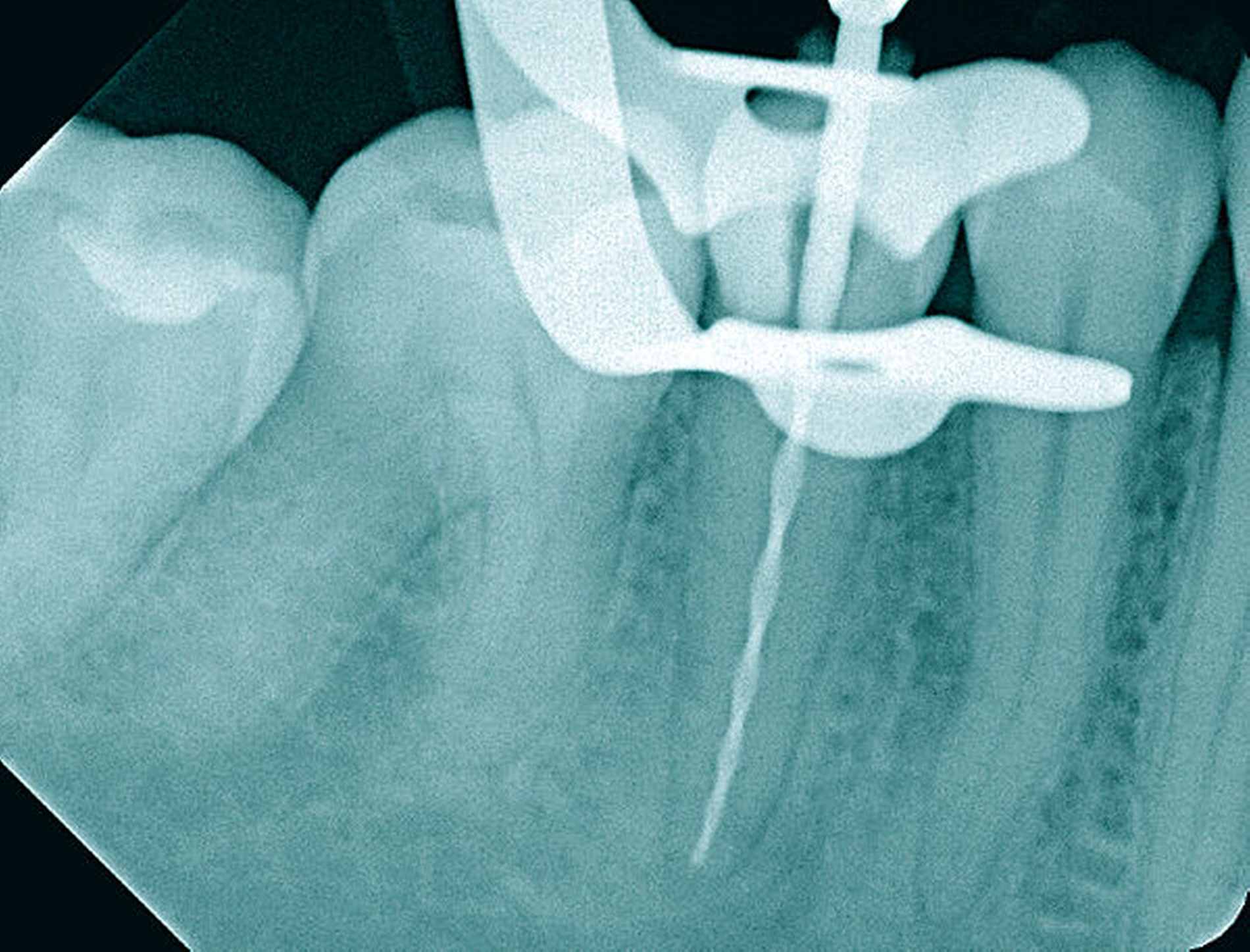
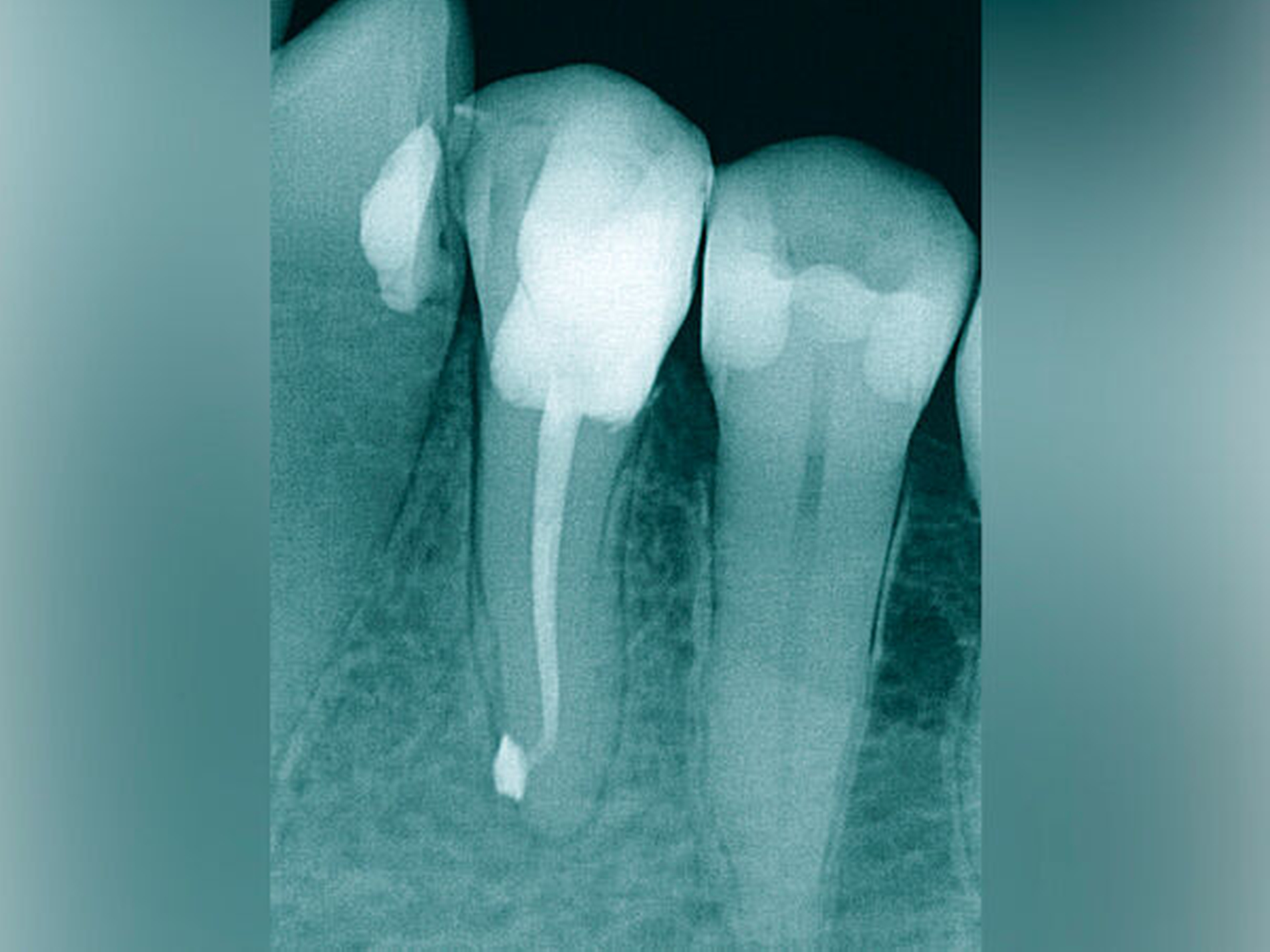
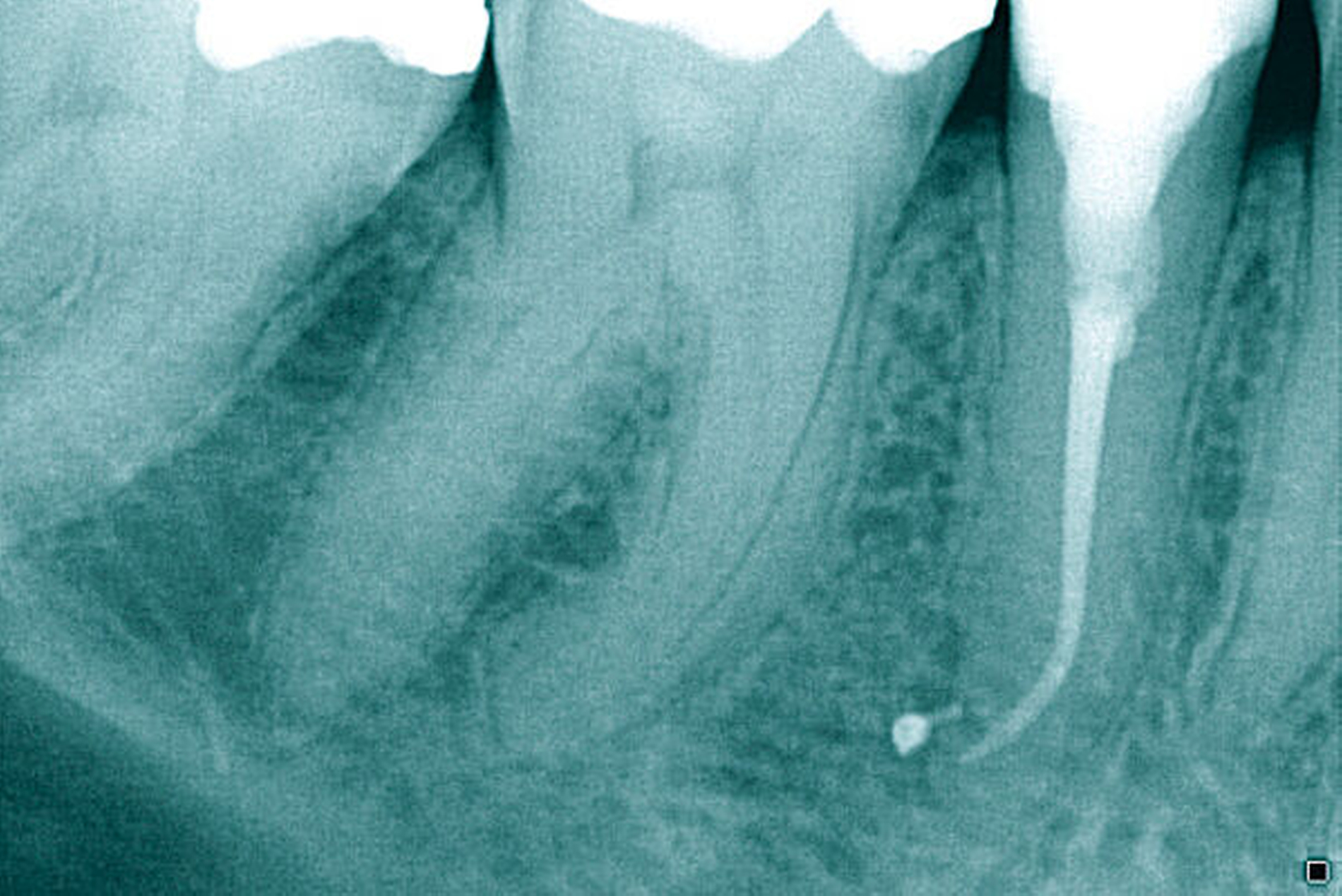
Die Schwierigkeit in der Therapie nimmt zu, wenn die Wurzelkanalkrümmung mehr als 30 Grad beträgt, der Krümmungsradius abnimmt (enge Krümmung) oder Mehrfachkrümmungen vorliegen [Duke et al., 2015; Pedulla et al., 2020]. Typisch für Mehrfachkrümmungen sind vor allem mesiale Wurzelkanäle unterer Molaren (Abbildung 4).
Sollte eine Konfluenz beider mesialer Wurzelkanäle am unteren Molaren vorliegen, kommt es zu einem abrupten Richtungswechsel und Instrumente können leichter frakturieren oder Stufen präparieren, so dass die Arbeitslänge nicht mehr erreicht werden kann.
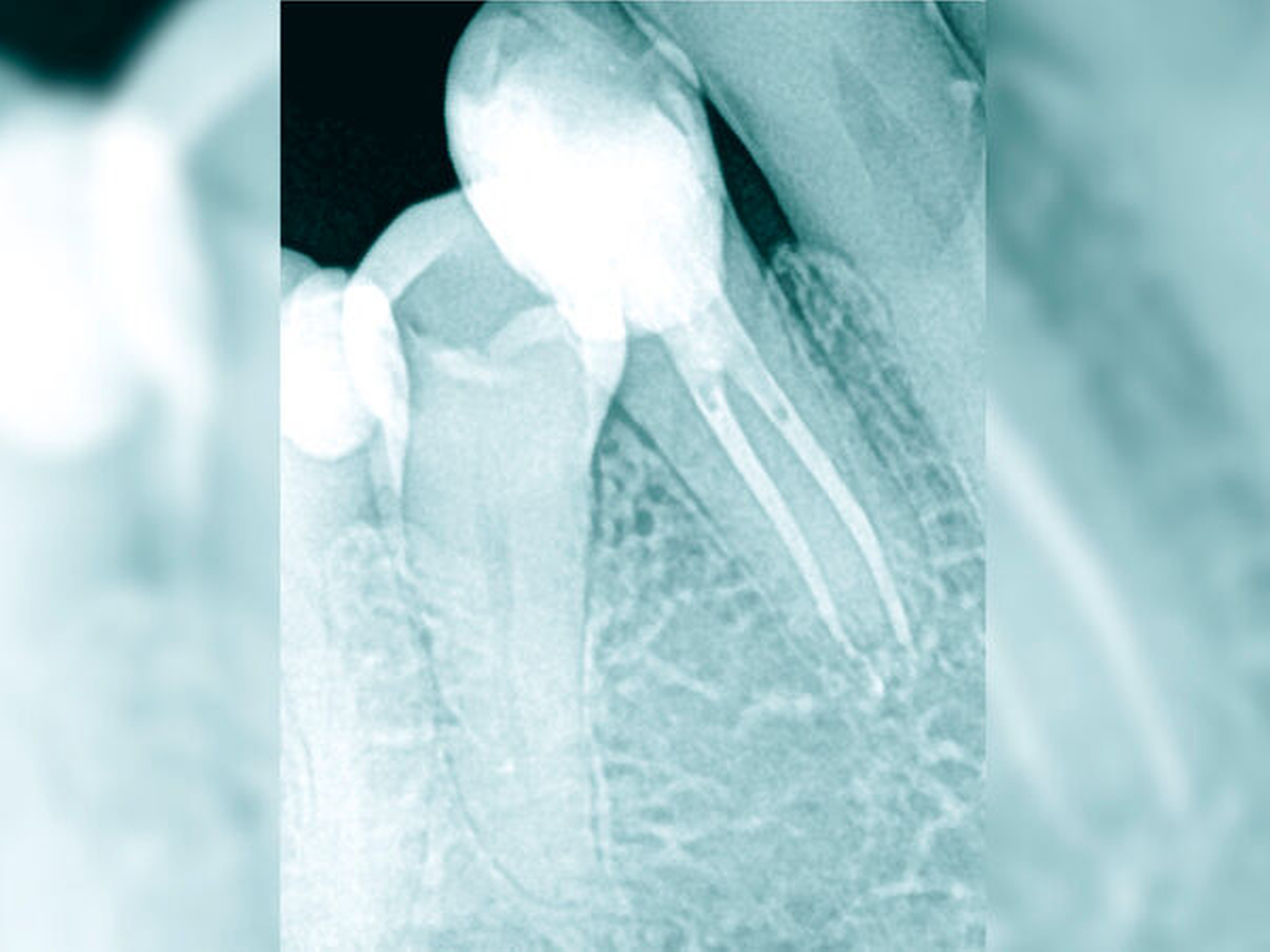
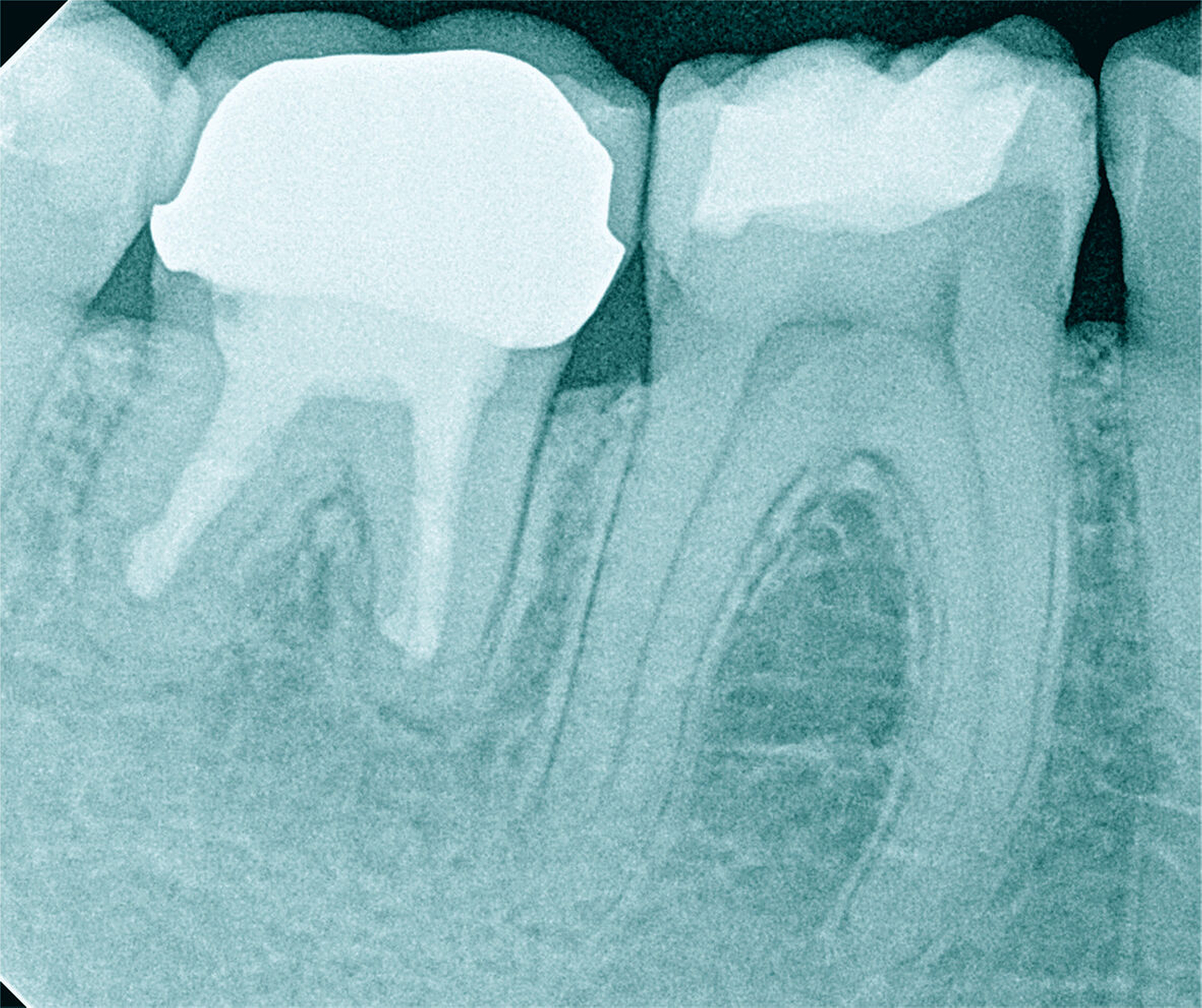
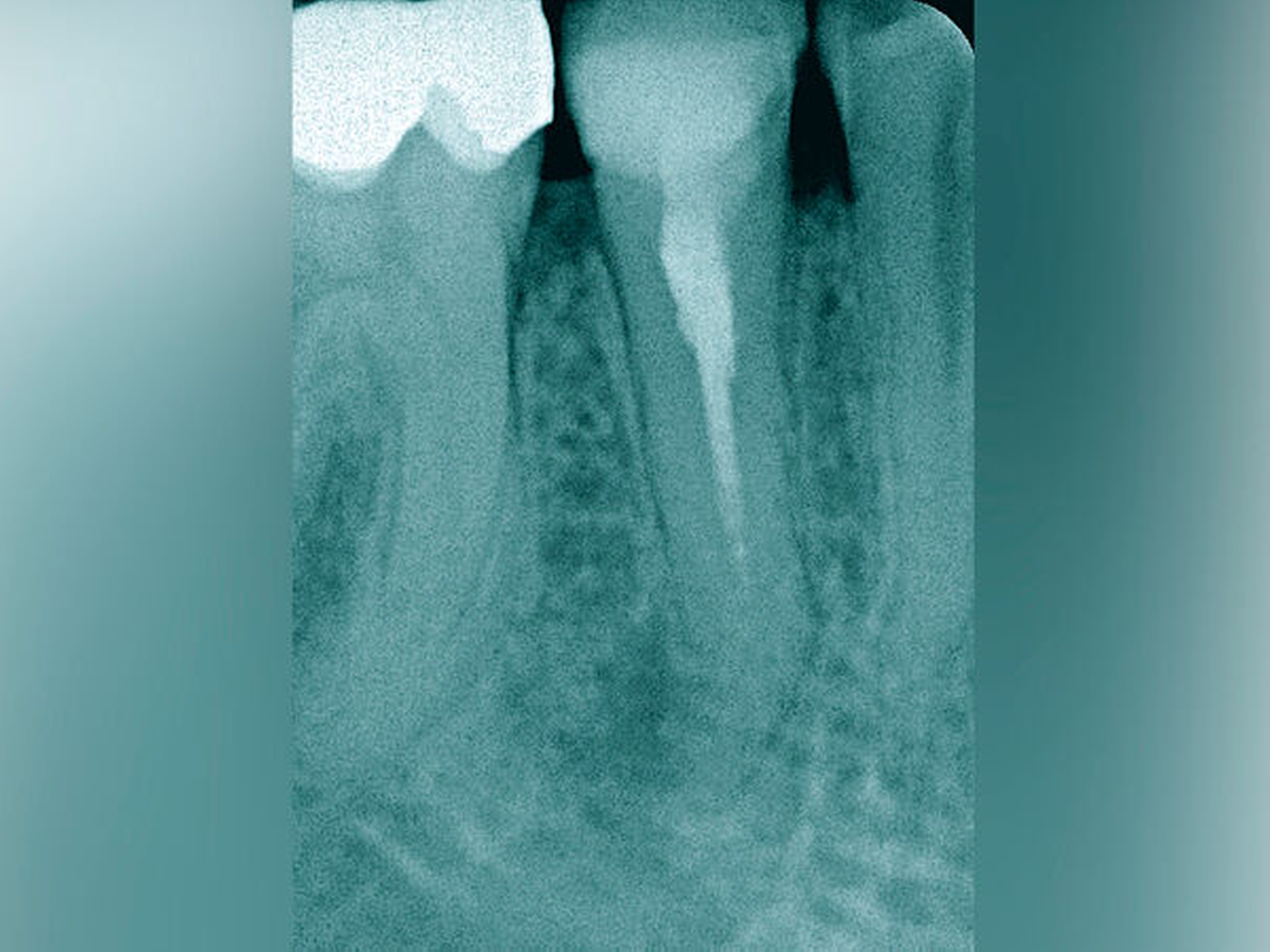
Jede erforderliche endodontische Revision ist eine Summe von mehreren endodontischen Problemstellungen, die die Grenzen einer bisher unter normalen zahnärztlichen Bedingungen möglichen Wurzelkanalbehandlung aufzeigt. Eine Korrektur ist meist nur unter Zuhilfenahme spezieller Hilfsmittel und einer optimalen optischen Vergrößerung möglich (Abbildung 5) [Imura et al., 2007; Naito, 2010].
3. Begleitdiagnosen
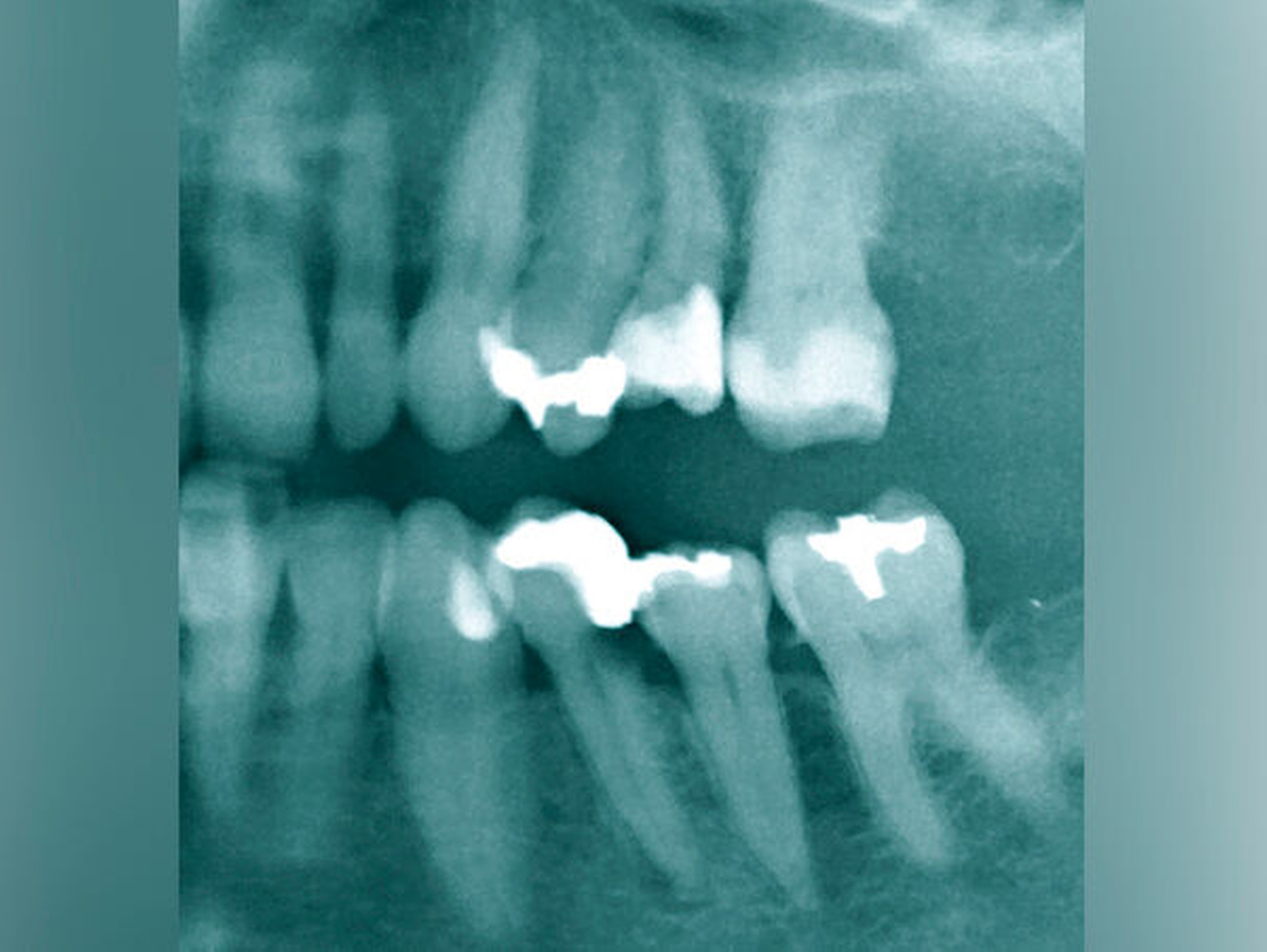
Traumatische Verletzungen an Zähnen, Paro-Endo-Läsionen, bereits erfolgte Wurzelspitzenresektionen oder resorptive Prozesse können die Prognose ungünstig beeinflussen und erschweren die endodontische Diagnostik und Therapie (Abbildungen 6 und 7) [Abbot, 1998; Sjogren et al., 1990; Tannure et al., 2012].
So können Zähne mit Kronenfraktur und Eröffnung der Pulpa als Folge eines akuten dentalen Traumas sicher und mit guter Prognose mit einer partiellen Pulpotomie oder einer direkten Überkappung erhalten werden. Je tiefer die Frakturen vorliegen, desto mehr nimmt die Schwierigkeit der Entscheidungsfindung zur adäquaten Therapie zu. Vor einer invasiven Therapie empfiehlt sich deshalb die Konsultation mit einer Endodontie-Schwerpunktpraxis.
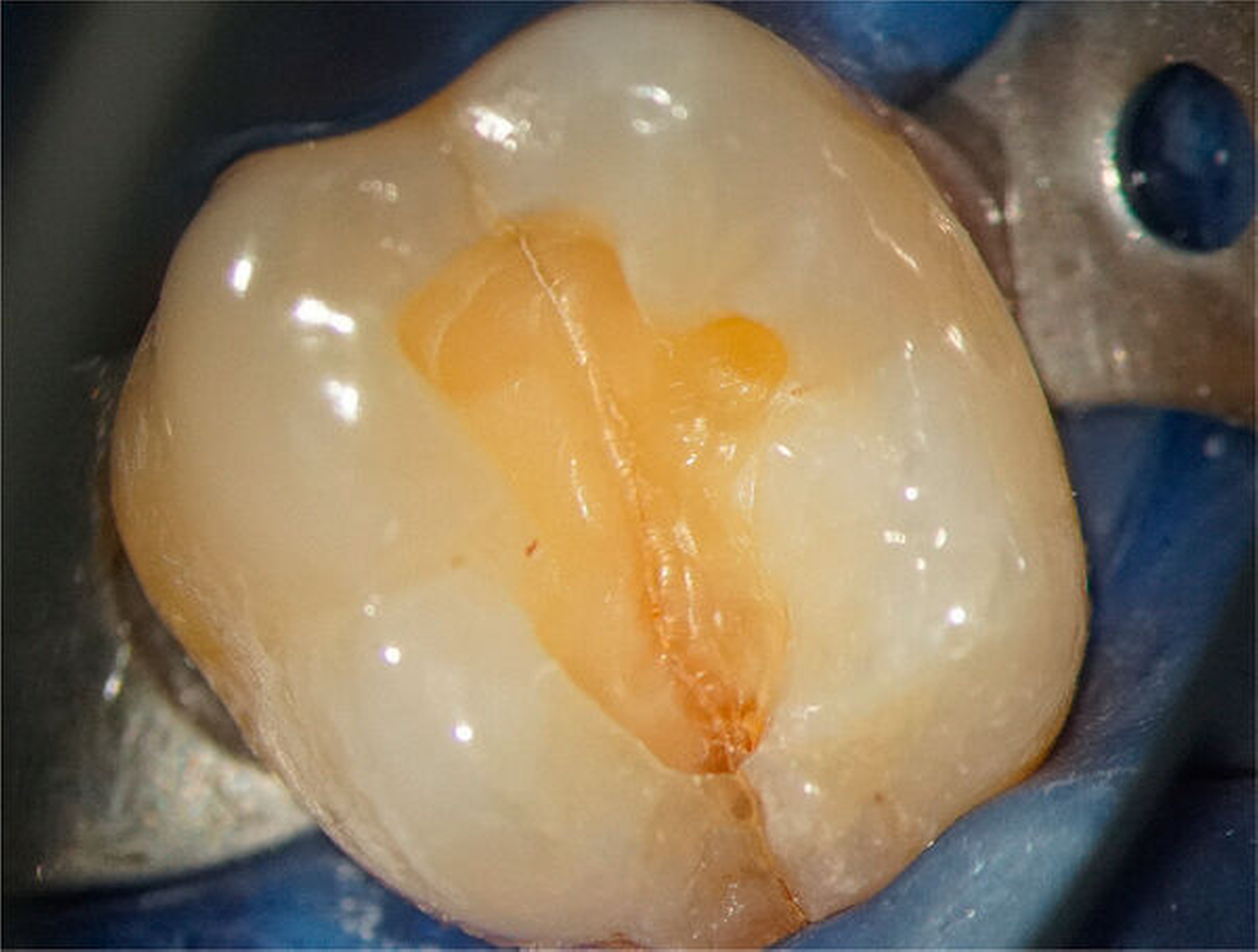
Chronische Zahnhartsubstanztraumen führen zu einem erhöhten Zahnhartsubstanzverlust mit Dentinfreilegung und häufig zur Ausbildung von Schmelz-Dentin-Rissen von der Randleiste bis in das Wurzeldentin. Wird eine Wurzelkanalbehandlung erforderlich, empfiehlt sich eine IKD, um die Ausdehnung der Dentinrisse zu ermitteln und damit die Prognose zu bestimmen (Abbildung 8). Risse, die sich bereits bis zum Pulpakammerboden ausdehnen, haben eine schlechte Prognose [Clark et al., 2003; Ricucci et al., 2015].
Eine retrograde pulpale Infektion als Folge einer Parodontitis Staging IV hat eine schlechtere Prognose als eine durch ein mikrobiell infiziertes Wurzelkanalsystem induzierte sekundäre marginale lokale Parodontitis. Eine Differenzierung der jeweilig zutreffenden Diagnose stellt meist erhöhte Anforderungen in der Diagnostik und Therapie.
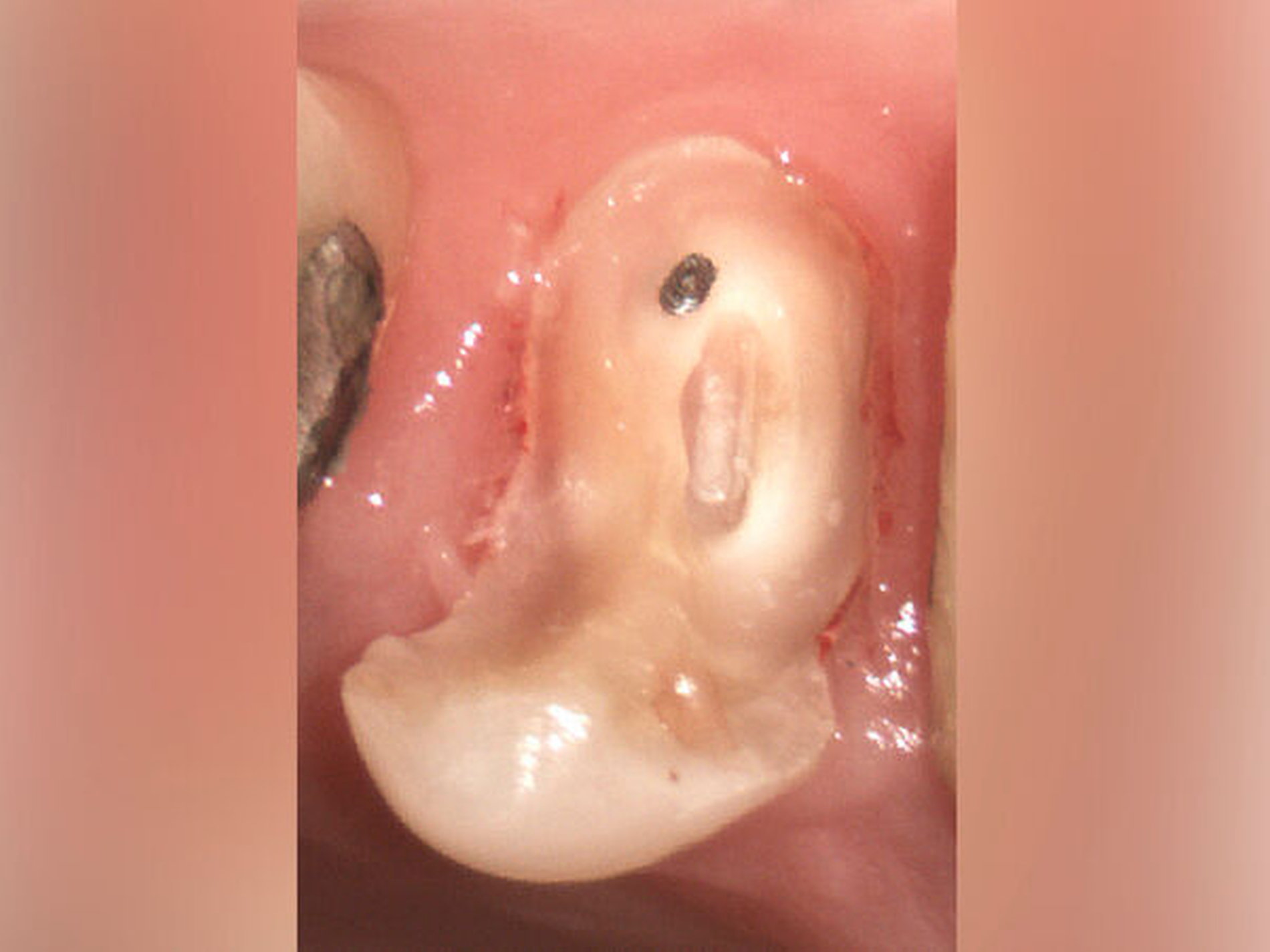
Auch Zähne mit seltenen Krankheitsbildern oder Anomalien in der Anatomie wie beispielsweise Dens invaginatus, Radix entomolaris, Fusion oder Wurzelfurchen, der veränderten Morphologie der Zahnhartsubstanz bei einer Dentinogenesis und Amelogenesis imperfecta und resorptive Prozesse können aktuell mit guter Prognose erhalten werden, sofern sie rechtzeitig diagnostiziert werden [Ricucci et al., 2014] (Abbildungen 9 und 10). Bei Unsicherheiten in der Diagnostik ist ein kollegialer Austausch im Interesse der Patienten empfehlenswert.
Fallbeispiele
Am Beispiel von Prämolaren im Unterkiefer sollen die unterschiedlichen Schwierigkeitsgrade exemplarisch demonstriert werden (Tabelle 1). Allein unter Berücksichtigung der radiologischen Bildwiedergabe liegen scheinbar keine großen Unterschiede in der Schwierigkeit vor. In der Gesamtbeurteilung von Anamnese, klinischen und radiologischen Befunden unterscheiden sie sich jedoch erheblich in den Anforderungen an die Diagnostik und Therapie.
Normale Schwierigkeit – Grad I
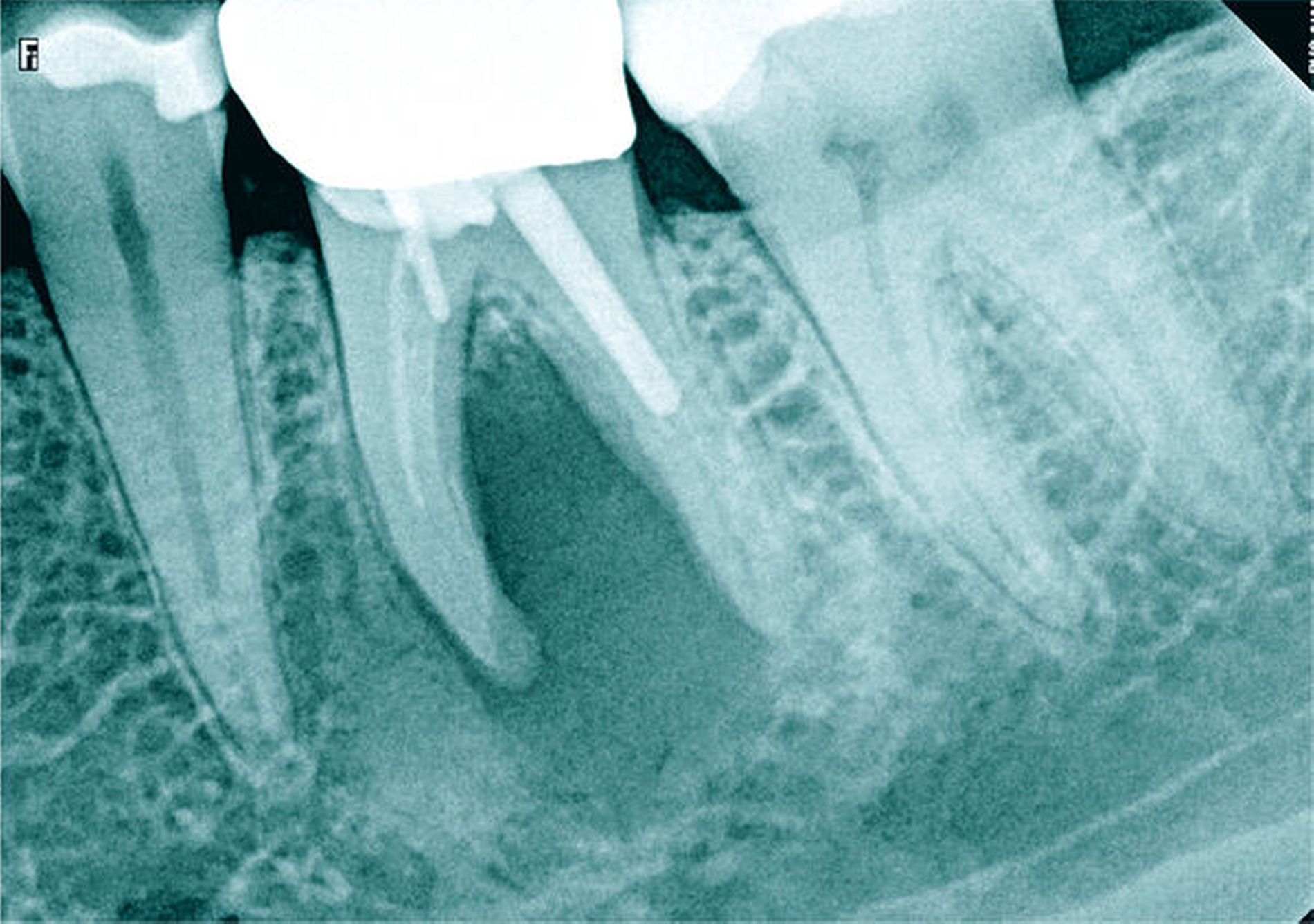
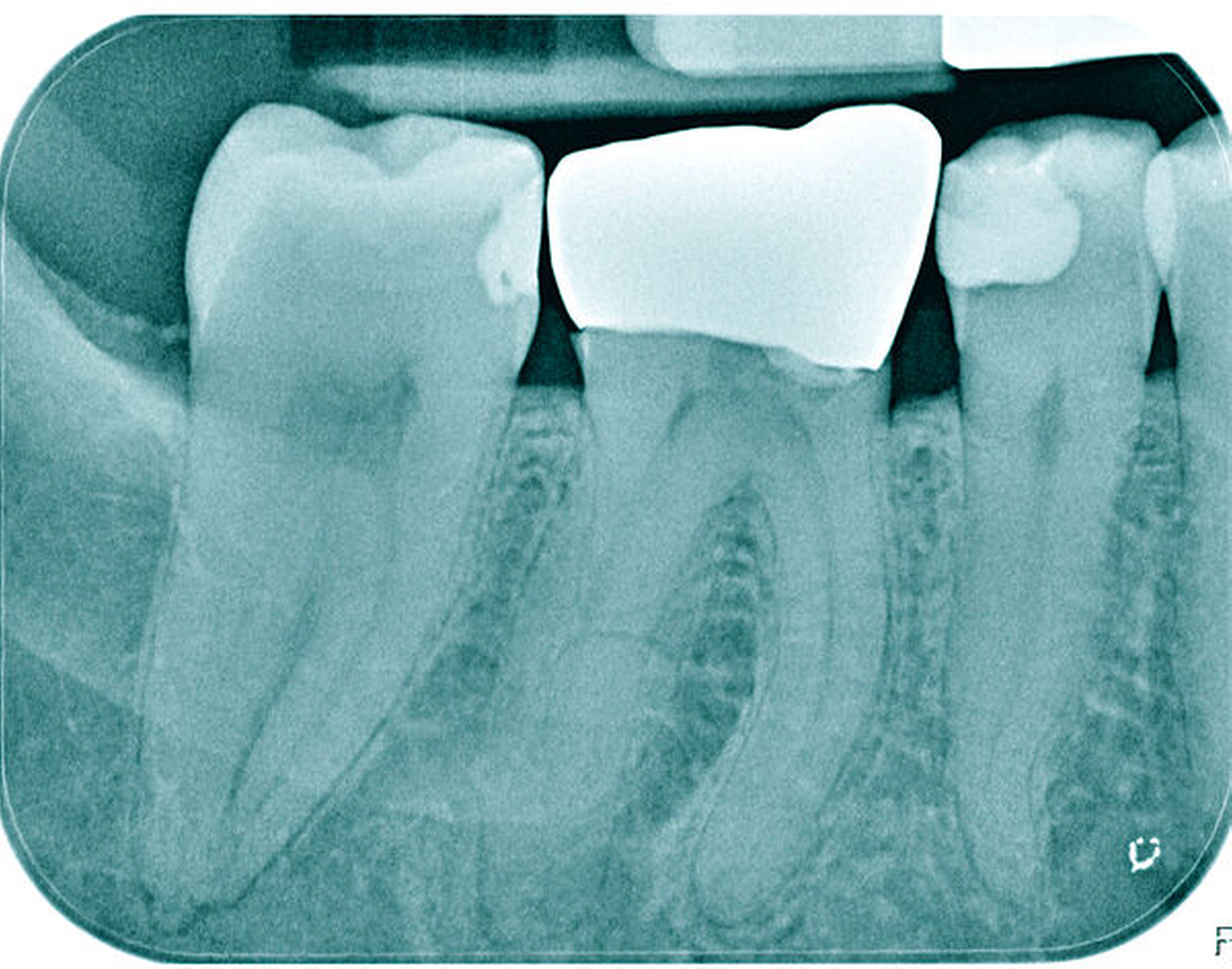
Die allgemeinmedizinisch unauffällige Patientin stellte sich mit pulpitischen Beschwerden im rechten Unterkiefer vor. Der Sensibilitätstest am Zahn 45 auf Kälte war stark positiv und reizüberdauernd. Auf den Perkussionstest reagierte der Zahn reproduzierbar verstärkt positiv. Radiologisch war ein pulpanahes, röntgendichtes Füllungsmaterial erkennbar und apikal ein verbreiterter Desmodontalspalt.
Nach klinischer und radiologischer Untersuchung wurde am Zahn 45 eine irreversible Pulpitis diagnostiziert. Anamnestisch konnten Komplikationen ausgeschlossen werden. Die klinischen Befunde waren eindeutig auf den Zahn 45 lokalisierbar. Der auf der Röntgenaufnahme geradlinige und vollständig bis zum Apex verfolgbare Wurzelkanal ließ einen normalen Schwierigkeitsgrad bei sehr guter Prognose erwarten (Abbildung 11a).
Die Therapie erfolgte unter Verwendung von Kofferdam und Lupenbrille. Die mechanische Erweiterung des Wurzelkanals und die Wurzelkanalfüllung erfolgten nach elektrometrischer und röntgenologischer Arbeitslängenbestimmung (Abbildungen 11b und 11c). Nach Abschluss der Wurzelkanalbehandlung war die Patientin beschwerdefrei.
Erhöhte Schwierigkeit – Grad II
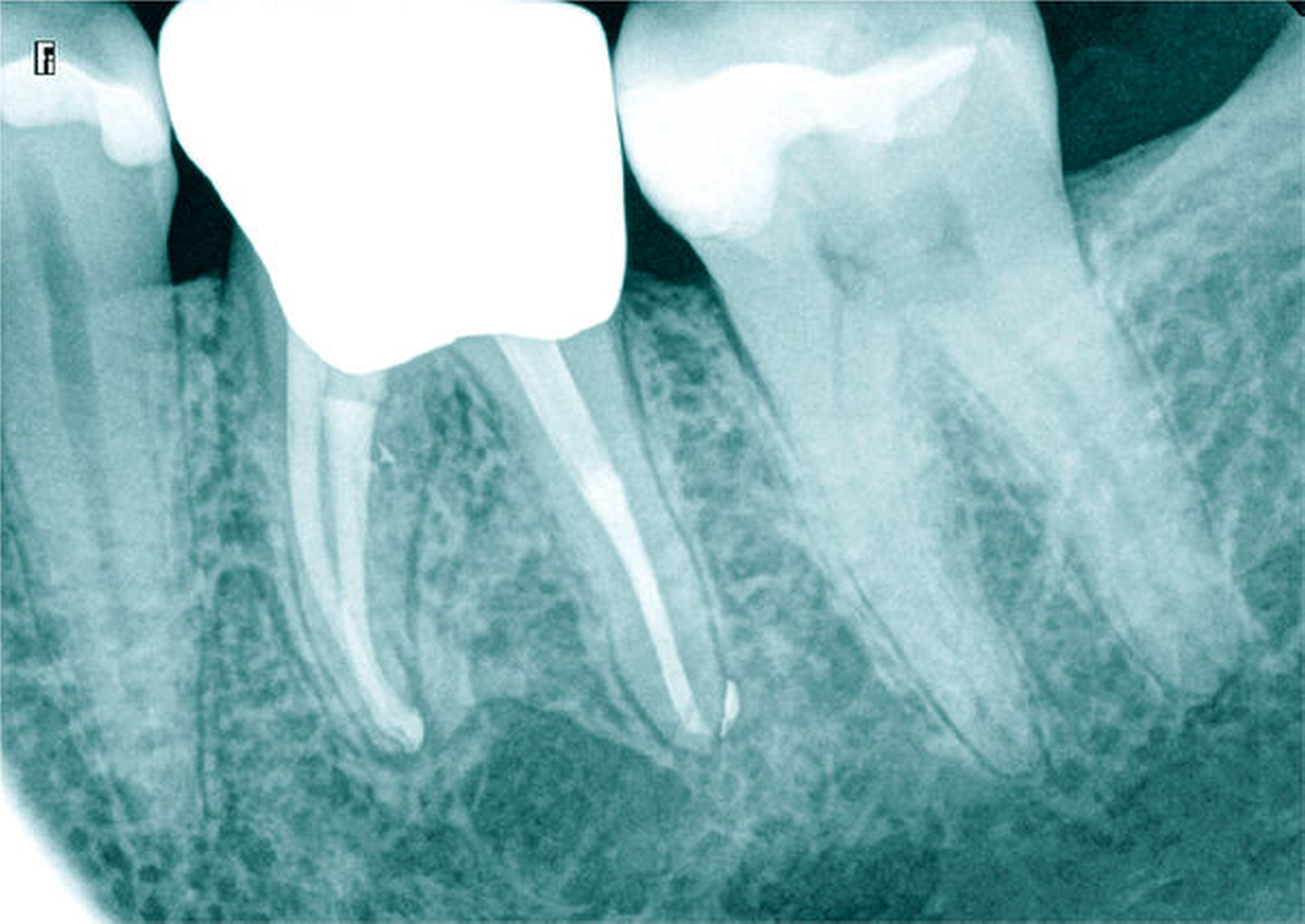
Der Patient stellte sich mit seit mehreren Tagen fortbestehenden starken Schmerzen im linken Ober- und Unterkiefer vor, die spontan auftraten und durch keinen Reiz ausgelöst werden konnten. Die Schmerzen waren nicht eindeutig einem Zahn zuzuordnen. Anamnestisch gab der Patient zusätzlich eine medikamentös eingestellte Hypertonie und Schilddrüsenunterfunktion an. Während der klinischen Inspektion und Palpation fiel eine diskrete Rötung und Schwellung Regio 34/35 auf. Der Perkussions- und Palpationsbefund für Zahn 34 war positiv. Differenzialdiagnostisch konnten die Zähne 25 und 26 mit ausgedehnten Füllungen als schmerzverursachende Zähne ausgeschlossen werden. Auf der OPG-Aufnahme war am Zahn 34 eine profunde Sekundärkaries am distalen Füllungsrand zu erkennen. Die apikale Aufhellung an Zahn 34 ließ eine infizierte Pulpanekrose vermuten (Abbildung 12).
Der Schwierigkeitsgrad entspricht dem Grad II. Sowohl in der Diagnostik als auch in der Therapie liegen erhöhte Anforderungen vor. Der Allgemeinzustand, die verringerte Compliance, die eingeschränkte Mundöffnung und das erschwerte intraorale Röntgen ließen bereits im Verlauf der Befundaufnahme eine größere Schwierigkeit erkennen. Die Wurzelspitze ist stark nach mesial gekrümmt. Der sehr kleine Krümmungsradius kann eine Instrumentenfraktur begünstigen. Die Bedingungen für einen aseptischen Zugang unter Kofferdam lagen nicht vor, so dass vorbereitend eine Kariesentfernung und eine dentinadhäsive präendodontische Restauration erforderlich wurden (Abbildungen 13a und 13b).
Im Verlauf der IKD bestätigte sich eine partielle Pulpanekrose mit teilweise noch durchblutetem Pulpagewebe. Die Wurzelkanalbehandlung erfolgte mehrzeitig unter Verwendung von rotierenden NiTi-Instrumenten, der Wurzelkanal konnte so vollständig verschlossen werden (Abbildung 13c). Die Prognose aus endodontischer Sicht ist gut. Eine postendodontische Versorgung mit chirurgischer Kronenverlängerung ist zur langfristigen Sicherung des Erfolgs erforderlich.
Sehr hohe Schwierigkeit – Grad III
Der Patient stellte sich mit rezidivierenden Beschwerden am Zahn 45 nach einer vor Jahren abgeschlossenen Wurzelkanalbehandlung vor. Die Allgemeinanamnese war unauffällig. Die Schmerzsymptomatik ließ sich auf den Zahn 45 bei positivem Perkussionsreiz lokalisieren. Der approximale Kontaktpunkt distal zum Zahn 46 fehlte. Distal fiel ein pathologischer Sondierungswert von 4 mm auf. Eine Blutung ließ sich bei passiver Messung auslösen und begründete eine plaqueinduzierte Gingivitis.
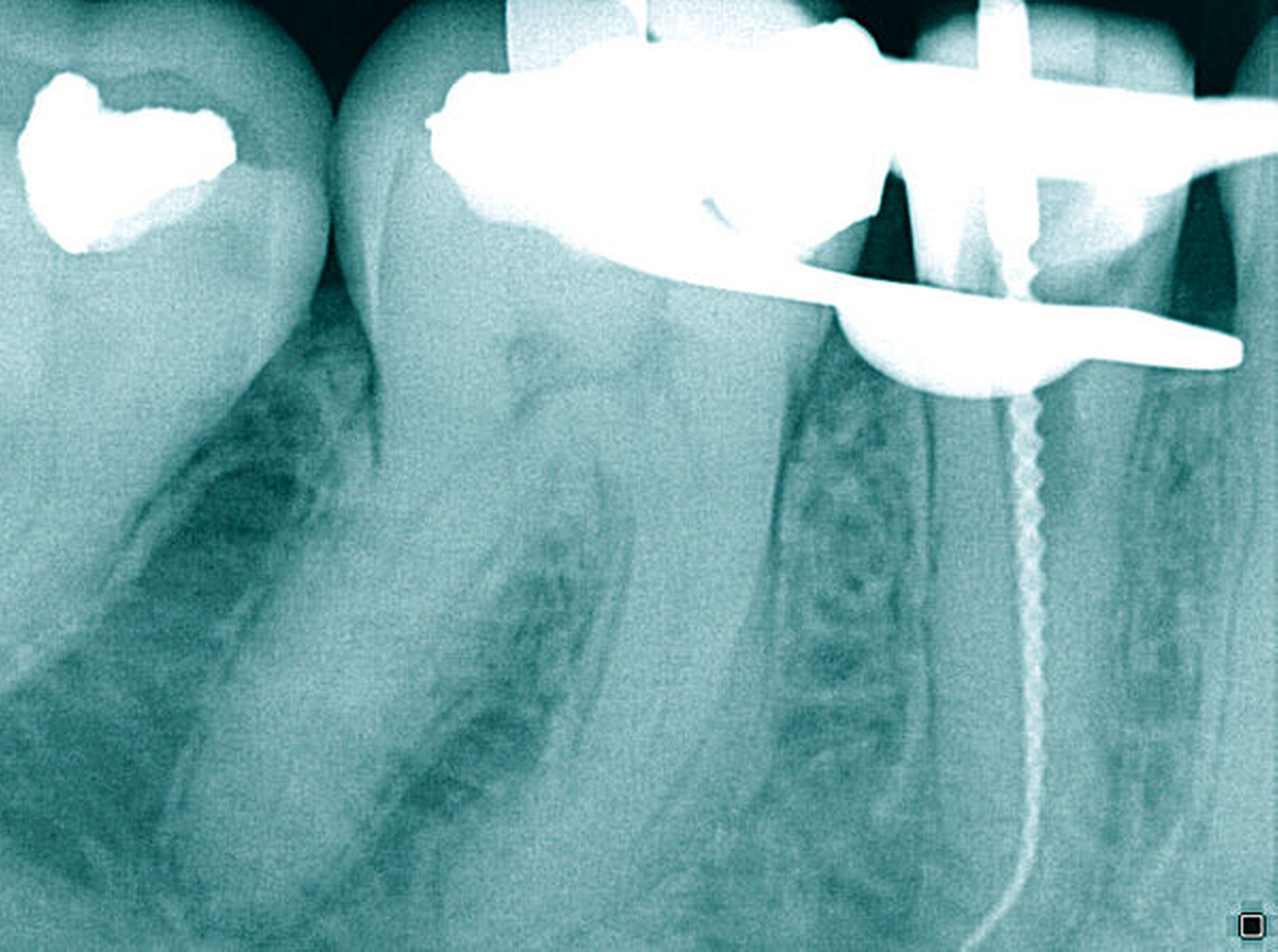
Auf der intraoralen Röntgenaufnahme lagen eine unvollständige Wurzelkanalfüllung und eine apikale Aufhellung am Zahn 45 vor. Apikal ist auf der Röntgenaufnahme kein Wurzelkanal erkennbar. Die zu kurze Wurzelkanalfüllung deutete auf eine apikale Blockade von eingepresstem Debris oder eine Stufenpräparation hin (Abbildung 14). Als seltene anatomische Variation war eine apikale Aufteilung in zwei Wurzelkanäle in Betracht zu ziehen, so dass die Nutzung einer optischen Vergrößerung mit koaxialer Lichtzufuhr als Hilfsmittel empfehlenswert erschien. Die apikale Wurzelkrümmung ließ einen gleichmäßigen großen Krümmungsradius vermuten. Bei lateralen Aufhellungen ist mit einem lateralen Foramen apicale oder einer Wurzelkanalaufteilung zu rechnen, so dass in diesem Fall die apikale Erweiterung und der Verschluss eine sehr hohe Schwierigkeit vermuten lassen.
Die Differenzialdiagnostik und die Therapie unterlagen erwartungsgemäß dem sehr hohen Schwierigkeitsgrad. Es wurde eine dentinadhäsive Aufbaufüllung mit Restauration des fehlenden Kontaktpunkts bei subgingivaler Lage des Füllungsrandes erforderlich und zusätzlich musste die apikale Blockade minimalinvasiv mit modernen endodontischen Hilfsmitteln eliminiert werden. Die Entfernung der alten Wurzelkanalfüllung gelang in der Kombination von Handinstrumenten und rotierenden NiTi-Feilen (Abbildungen 15a und 15b). Unter Sicht mit dem Dentalmikroskop konnte die intrakanaläre Blockade mit Ultraschall und vorgebogenen Feilen überwunden und thermoplastisch verschlossen werden, so dass bereits sechs Monate nach Therapieabschluss die apikale Aufhellung und klinische Schmerzsymptomatik abgeklungen waren (Abbildung 15c).
Zusammenfassung
Die vorgestellte Einteilung ermöglicht eine Unterscheidung der Schwierigkeitsgrade in der endodontischen Diagnostik und Therapie. Erst mit dem Erkennen der komplexen Anforderungen eines Behandlungsfalls können die Möglichkeiten der eigenen Praxis rechtzeitig vor Behandlungsbeginn geprüft werden, so dass Misserfolge vermieden werden können (Tabelle 2).
Die Möglichkeiten endodontische Problemstellungen zu lösen, variieren in den zahnärztlichen Praxen. Trotz gleicher zahnmedizinischer Ausbildung entwickeln sich die Schwerpunkte unterschiedlich in den Praxen, so dass nicht alle Schwierigkeitsgrade mit vorhersagbarem Erfolg gelöst werden können. Der aktuelle Ausbildungsstand gewährleistet eine sichere endodontische Diagnostik und Therapie mit dem Schwierigkeitsgrad I und einigen wenigen Anteilen aus den Kategorien II und III. Zusätzliche Weiterbildungen, Training und moderne technische Hilfsmittel sind zumeist erforderlich, um Behandlungsfälle aus allen Kategorien erfolgreich zu therapieren.
Nicht immer gelingt es, den Schwierigkeitsgrad vor der invasiven Therapie korrekt zu ermitteln. Als zusätzlicher diagnostischer Arbeitsschritt empfiehlt sich deshalb die intrakoronale und intrakanaläre Befundaufnahme und Diagnostik (IKD), die mit dem Patienten analog nach Paragraf 6 Absatz 1 GOZ in Abhängigkeit zum realen Aufwand vereinbart werden kann. Mit der Nutzung einer optischen Vergrößerung kann in dieser Etappe noch rechtzeitig ermittelt werden, ob der betroffene Zahn unter den Praxisbedingungen erhalten werden kann und welche Bedingungen dazu erforderlich sind.
Sind die Wurzelkanäle bereits in dieser Etappe nicht vollständig auffindbar oder lassen sich Füllungsmaterialien nicht minimalinvasiv entfernen, können ohne Schaden für den Patienten die Behandlung unterbrochen und Alternativen erörtert werden. Wünscht der Patient die Erhaltung des Zahnes, ist eine Kooperation mit einer Schwerpunktpraxis für Endodontie oder einem Spezialisten für Endodontologie und dentale Traumatologie möglich und für eine kompetente, zeitgemäße und vertrauensvolle Betreuung des Patienten förderlich.
Dr. Isa Helbig
Praxis für Zahnheilkunde
Kirchstr. 6, 09419 Thum
Frank Cendelin
Praxis für Zahnheilkunde
Melanchtonstr. 7, 01099 Dresden
Dr. Wieland Kärger
Endodontiepraxis Rackwitz
Hauptstraße 22, 04519 Rackwitz
Dr. Maik Gobbels
Zahnarztpraxis
Fischerstr. 4, 02977 Hoyerswerda
Dr. Stephan Gäbler
Zahnarztpraxis für Endodontie,
Oralchirurgie und Implantologie,
Dresdner Str. 17,
01465 Dresden-Langebrück
Dr. Mario Schulze
Praxis für Zahnerhaltung
Lockwitzer Str. 24, 01219 Dresden
Dipl.-Stom. Michael Arnold
Praxis für Endodontie und Zahnerhaltung
Königstr. 9, 01097 Dresden
Literaturliste
AAE Position Statement. Use of microscopes and other magnification techniques. J Endod 2012;38:1153-1155.
American Association of Endodontits (AAE). Endodontic Case Difficulty Assessment Form and Guidelines. https://www.aae.org/specialty/wp-content/uploads/sites/2/2019/02/19AAE_CaseDifficultyAssessmentForm.pdf. Abbott P. Endodontic management of combined endodontic-periodontal lesions. J N Z Soc Periodontol 1998;83:15-28.
Ahmed HM, Cohen S, Lévy G, Steier L, Bukiet F. Rubber dam application in endodontic practice: an update on critical educational and ethical dilemmas. Aust Dent J 2014;59:457-63.
Arnold M, Friedrichs C, Tulus G, Verch S, Dennhardt H, Sanner F. Intrakoronale und intrakanaläre endodontische Diagnostik (IKD). Endodontie 2013;22:9-21.
Arnold M. Visualisierung in: Hülsmann & Schäfer: Probleme in der Endodontie: Prävention, Identifikation und Management. Quintessenz-Verlag, Berlin 2007;173-190.
Brüsehaber M. Endodontie beim älteren Patienten – Besonderheiten und Lösungen. EndodontieJ 2010;9:14-17.
Bürklein S. Zahnmedizin bzw. Endodontie im demografischen Wandel. Endodontie 2010; 279-284.
Clark DJ, Sheets CG, Paquette JM. Definitive diagnosis of early enamel and dentin cracks based on microscopic evaluation. J Esthet Restor Dent. 2003;15:391-401.
Duke F, Shen Y, Zhou H, Ruse ND, Wang ZJ, Hieawy A, Haapasalo M. Cyclic Fatigue of ProFile Vortex and Vortex Blue Nickel-Titanium Files in Single and Double Curvatures. J Endod. 2015;41:1686-1690.
Eriksen HM. Epidemiology of apical periodontitis. In: Orstavik D, Pitt Ford T (eds). Essential endodontology. Oxford: Blackwell Munksgaard, 2008:262-274.
European Society of Endodontology. Quality guidelines for endodontic treatment: consensus report of the European Society of Endodontology. Int Endod J 2006;39:921-930.
Farzaneh M, Abitbol S, Friedman S. Treatment outcome in endodontics: the Toronto study. Phases I and II: Orthograde retreatment. J Endod 2004;30:627-633.
Friedman S, Mor C. The success of endodontic therapy--healing and functionality. J Calif Dent Assoc 2004;32:493-503.
Hess W. Zur Anatomie der Wurzelkanäle des menschlichen Gebisses mit Berücksichtigung der feineren Verzweigungen am Foramen apicale. Habilitationsschrift. Zürich,1917.
Hülsmann M, Bluhm V. Efficacy, cleaning ability and safety of different rotary NiTi instruments in root canal retreatment. Int Endod J 2004;37:468-476.
Hülsmann M, Schäfer E. „Good clinical practice“: Die Wurzelkanalbehandlung. Stellungnahme der DGZ und der DGZMK. Dtsch Zahnärztl Z 2005;60:418-423.
Hülsmann M, Bürklein S. Endodontie bei älteren Patienten. Wissen kompakt 2012;6:43-55.
Imura N, Pinheiro ET, Gomes BP, Zaia AA, Ferraz CC, Souza-Filho FJ. The outcome of endodontic treatment: a retrospective study of 2000 cases performed by a specialist. J Endod 2007;33:1278-1282.
Kiefner P, Connert T, ElAyouti A, Weiger R.Treatment of calcified root canals in elderly people: a clinical study about the accessibility, the time needed and the outcome with a three-year follow-up. Gerodontology 2017;34:164-170.
Markvart M, Tibbelin N, Pigg M; EndoReCo, Fransson H. Frequency of additional treatments in relation to the number of root filled canals in molar teeth in the Swedish adult population. Int Endod J. 2021;54:826-833.
Meirinhos J, Martins JNR, Pereira B, Baruwa A, Gouveia J, Quaresma SA, Monroe A, Ginjeira A. Prevalence of apical periodontitis and its association with previous root canal treatment, root canal filling length and type of coronal restoration - a cross-sectional study. Int Endod J 2019; doi: 10.1111/iej.13256.
Naito T. Surgical or nonsurgical treatment for teeth with existing root filings? Evid Based Dent 2010;11:54-55.
Ng YL, Mann V, Rahbaran S, Lewsey J, Gulabivala K. Outcome of primary root canal treatment: systematic review of the literature -- Part 2. Influence of clinical factors. Int Endod J 2008;41:6-31.
Ng YL, Mann V, Gulabivala K. Outcome of secondary root canal treatment: a systematic review of the literature. Int Endod J 2008;41:1026-1046.
Ørstavik D, Pitt Ford TR. Apical periodontitis: microbial infection and host responses. In: Ørstavik D.,Pitt Ford TR (eds.)Essential Endodontology: prevention and treatment of apical periodontitis. 2nded., Blackwell Munksgaard,Oxford 2008.
Patel S, Brown J, Semper M, Abella F, Mannocci F. European Society of Endodontology position statement: Use of cone beam computed tomography in Endodontics: European Society of Endodontology (ESE) developed by. Int Endod J 2019;52:1675-1678.
Pedullà E, La Rosa GRM, Virgillito C, Rapisarda E, Kim HC, Generali L. Cyclic Fatigue Resistance of Nickel-titanium Rotary Instruments according to the Angle of File Access and Radius of Root Canal. J Endod 2020;46:431-436.
Reuver H. Problematik der Wurzelkanalbehandlung unterer Prämolaren (Teil 1). Endodontie 2002;11:217-227.
Ricucci D, Siqueira JF Jr, Loghin S, Lin LM. Repair of extensive apical root resorption associated with apical periodontitis: radiographic and histologic observations after 25 years. J Endod 2014;40:1268-1274.
Ricucci D, Siqueira JF Jr, Loghin S, Berman LH. The cracked tooth: histopathologic and histobacteriologic aspects. J Endod 2015;41:343-352.
Saunders WP. Restoration of the root filled tooth. In: Orstavik D,Pitt Ford TR, eds. Essential endodontology. Prevention and treatment of apical periodontitis. Oxford: Blackwell Science,1998;3313-3366.
Segura-Egea JJ, Martín-González J, Castellanos-Cosano L. Endodontic medicine: connections between apical periodontitis and systemic diseases. Int Endod J 2015;48:933-951.
Simon JH, Glick DH, Frank AL. The relationship of endodontic–periodontic lesions. J Periodontal 1972;43:202-208.
Sjogren U, Hagglund B, Sundqvist G, Wing K. Factors affecting the long-term results of endodontic treatment. J Endod 1990;16:498-504.
Tannure PN, Fidalgo TK, Barcelos R, Primo LG, Maia LC. Analysis of root canal treated primary incisor after trauma: two year outcomes. J Clin Pediatr Dent. 2012 Spring;36:257-262.
Vertucci FJ. Root canal anatomy of the human permanent teeth. Oral Surg 1984;58:589-599.
Wolcott J, Ishley D, Kennedy W, Johnson S, Minnich S, Meyers J: A 5 yr clinical investigation of second mesiobuccal canals in endodontically treated and retreated maxillary molars. J Endod 2005;31:262-264.