Weichgewebeaugmentation an Zähnen und Implantaten
Gingivale Rezessionen an natürlichen Zähnen sind mit einer Prävalenz von 60 bis 90 Prozent in der erwachsenen Bevölkerung weit verbreitet [Cortellini & Bissada, 2018; Tonetti & Jepsen, 2014]. Freiliegende Wurzeloberflächen werden von den Betroffenen anfänglich nicht immer bemerkt und häufig erst als störend empfunden, wenn sie mit unangenehmen Begleiterscheinungen wie einer Zahnhalsüberempfindlichkeit einhergehen oder aber eine ästhetische Beeinträchtigung darstellen. Weitere Probleme können das Auftreten von nicht-kariösen zervikalen Läsionen (NCCL) oder aber von Wurzelkaries an den exponierten Wurzeloberflächen sein [Tonetti & Jepsen, 2014; Jepsen et al., 2018]. Auch haben Analysen gezeigt, dass 78 Prozent unbehandelter Rezessionsdefekte weiter voranschreiten [Chambrone & Tatakis, 2016].
Im Gegensatz dazu gibt es gegenwärtig nur wenig Information aus epidemiologischen Studien über die Prävalenz und das Ausmaß von Weichgewebsrezessionen an Implantaten. Untersuchungen zufolge sind diese allerdings ein häufiger Befund, der bei bis zu 60 Prozent der Implantate erwartet werden beziehungsweise auftreten kann [Mazzotti et al., 2018].
Gerade in der ästhetischen Zone sind Rezessionen der periimplantären Mukosa aufgrund der dann freiliegenden, zumeist metallfarbenen Abutment- beziehungsweise Implantatoberflächen ein sehr störender Befund. Außerdem sind periimplantäre Hygienemaßnahmen dann in der Regel beeinträchtigt, was wiederum das Entstehen einer periimplantären Mukositis oder sogar einer Periimplantitis begünstigt. Dementsprechend sollte die Prävention von Rezessionen an Implantaten auch als Schutzmaßnahme gegen die Entstehung von Periimplantitis aufgefasst werden.
Ätiologie und Klassifikation gingivaler und mukosaler Weichgewebsdefizite/-defekte
Zähne
Weichgewebsdefizite an natürlichen Zähnen können die Breite und die Dicke der keratinisierten befestigten Gingiva betreffen und ohne oder mit Rezessionen auftreten.
Mukogingivale Zustände ohne Rezessionen:
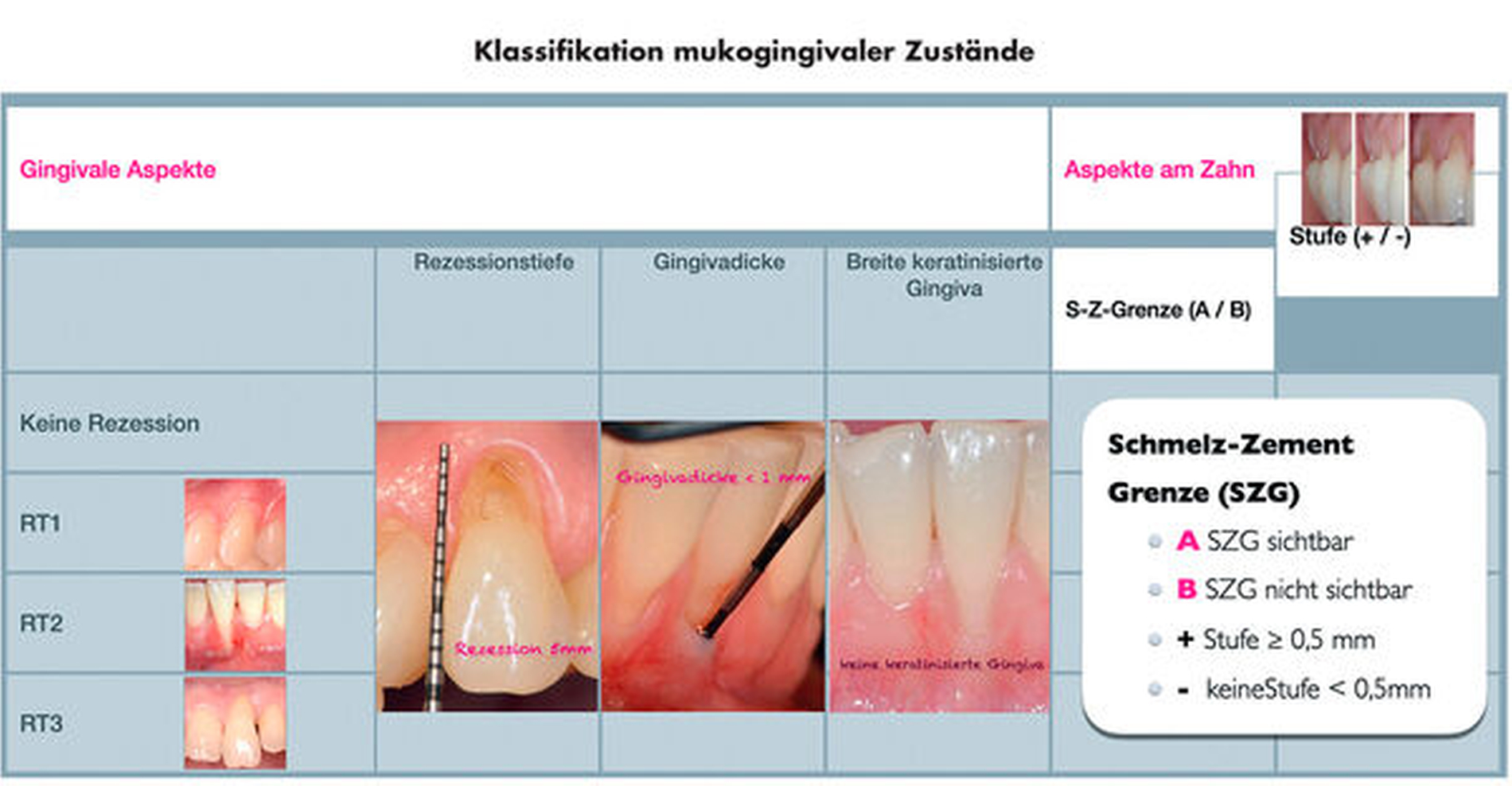
Diese können anhand des gingivalen Phänotyps entweder für die gesamte Dentition oder nur lokal beschrieben werden. Der „gingivale Phänotyp“ beinhaltet die Dicke der Gingiva (mittels Parodontalsonde im Sulkus – dünn: ≤ 1 mm, wenn Sonde durch Gingiva sichtbar; dick: > 1 mm, wenn Sonde nicht sichtbar) und die Breite der keratinisierten Gewebe vom Gingivarand bis zur Mukogingivallinie [Jepsen et al., 2018]. Der Begriff „parodontaler Phänotyp“ umfasst zusätzlich die Dicke des bukkalen Knochens, die allerdings nur aufwendiger (zum Beispiel mit digitaler Volumentomografie, DVT) bestimmt werden kann. Untersuchungen haben gezeigt, dass ein dünner Phänotyp das Risiko für das Entstehen und Voranschreiten von gingivalen Rezessionen erhöhen kann.
Mukogingivale Zustände mit Rezessionen:
Gingivale Rezession ist definiert als die apikale Verlagerung des Gingivarandes bezogen auf die Schmelz-Zement-Grenze [PiniPrato, 1999], verbunden mit Attachmentverlust und Freiliegen der Wurzeloberfläche. Sie kann an allen Zahnflächen auftreten. Ätiologisch spielen die folgenden prädisponierenden Faktoren bei der Entstehung von Rezessionen eine Rolle [Cortellini & Bissada, 2018; Jepsen et al., 2018; Chambrone et al., 2019]:
Anatomisch: dünner Phänotyp, Abwesenheit befestigter Gingiva, Zahnstellung, knöcherne Dehiszenszen beziehungsweise Fenestrationen
Pathologisch: Parodontitis
Iatrogen: intrasulkuläre Platzierung von Restaurationsrändern, vor allem bei dünnem Phänotyp; Spätfolge kieferorthopädischer Zahnbewegungen, insbesondere bei bukko-lingualer Bewegung (zum Beispiel Proklination unterer Inzisivi) und dünnem Phänotyp
Traumatisch: traumatische Zahnputztechnik sowie Fremdkörper in Kontakt mit dem Gingivarand (zum Beispiel Lippenpiercing). Keine Evidenz gibt es dafür, dass okklusale Kräfte gingivale Rezessionen verursachen.
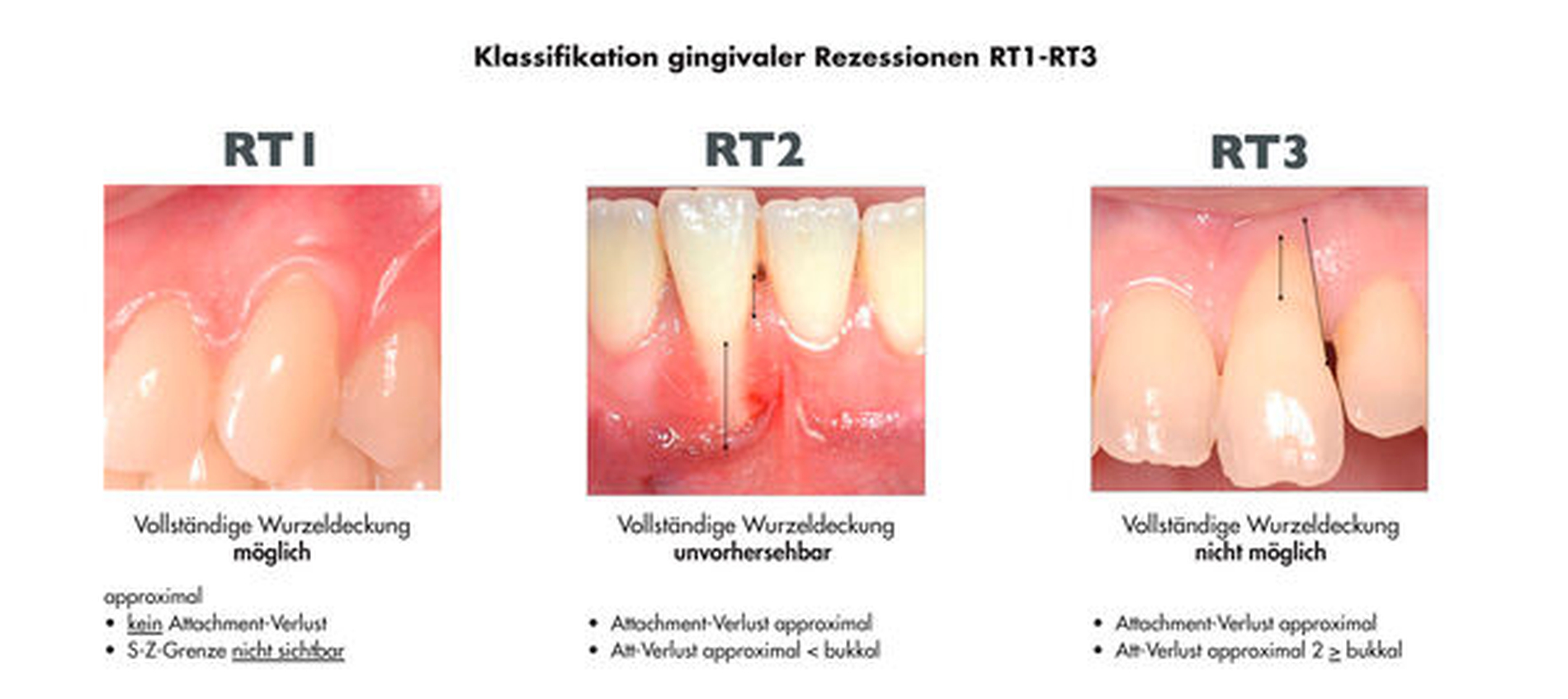
[Cairo et al., 2011] auch den gingivalen Phänotyp, den Zustand der Wurzeloberfläche (Defekte des Wurzeldentins durch NCCL oder Karies) und die Erkennbarkeit der Schmelz-Zement-Grenze [PiniPrato et al., 2010] mit ein [Cortellini & Bissada, 2018] (Abbildungen 1 und 2).
Weitere wichtige Aspekte können die Zahnposition, ein abnormes Frenum und die Zahl angrenzender Rezessionen sein, aber selbstverständlich auch patientenbezogene Probleme wie Ästhetik und Dentinhypersensitivität. Die Einbeziehung all dieser Faktoren ist deshalb so bedeutsam, da diese bei der Planung eines Eingriffs zur Rezessionsdeckung eine Rolle spielen.
Die aktuelle Klassifikation hat die bis dahin gültige Klassifikation nach Miller (1985) mit den Rezessionsklassen I bis IV abgelöst. Dennoch wird man diese in vielen Literaturübersichten und Analysen nach wie vor finden, da sie bis vor wenigen Jahren in allen Studien verwendet wurde.
Implantate
Grundsätzlich können sich drei Arten von Weichgewebskomplikationen an Implantaten entwickeln: ein Mangel an befestigter Mukosa, ein Volumendefizit und eine periimplantäre mukosale Rezession [Thoma et al., 2022].
Nach einer Zahnextraktion wird eine deutliche Abnahme der Kieferkammdimensionen beobachtet [Hämmerle et al., 2012; Avila-Ortiz et al., 2014; Jung et al., 2018], die nicht nur den Knochen betrifft, sondern auch den Verlust von befestigtem Weichgewebe und/oder ein Weichgewebsvolumendefizit einschließt [Araujo et al., 2015]. So ist von einer kompletten Abwesenheit eines adäquaten Bandes befestigter und keratinisierter Gewebe bei 46 bis 74 Prozent aller inserierten Implantate berichtet worden [Wennström & Derks, 2012].
Hauptfaktoren für eine Rezession der bukkalen periimplantären Mukosa sind eine Fehlpositionierung der Implantate, ein Mangel an bukkalem Kochen, ein dünnes Weichgewebe beziehungsweise ein Mangel an keratinisiertem Gewebe, aber auch ein niedriges Attachmentniveau an den Nachbarzähnen [Hämmerle & Tarnow, 2018; Berglundh et al., 2018; Tavelli et al., 2022; Thoma et al., 2022]. Vor Kurzem sind Vorschläge zur Klassifikation von periimplantären Rezessionen vorgestellt worden [Decker et al., 2017; Zucchelli et al., 2019]. Dabei beinhaltet die vorgeschlagene „Klassifikation zu fazialen periimplantären Weichgewebsdehiszenzen/-defiziten an singulären Implantaten in der ästhetischen Zone“ nach Zucchelli et al. [2019] auch konkrete Empfehlungen zu den jeweils erforderlichen Behandlungsmaßnahmen. Diese Einteilung unterscheidet vier Klassen basierend auf der bukko-lingualen Position von Krone/Implantat (mit der Ausnahme der Klasse I, die lediglich durch eine unzureichende periimplantäre Weichgewebsdicke – dünner Phänotyp – gekennzeichnet ist) mit jeweils drei Subkategorien (a, b, c) entsprechend der Höhe der approximalen Papillen. Eine aktuelle Publikation zeigt eine gute Übereinstimmung verschiedener Untersucher bei der Anwendung dieser neuen Klassifikation [Barootchi et al., 2022].
Indikationen und Behandlungsziele
Zähne
Mukogingivale Zustände ohne Rezessionen:
Ob eine bestimmte Menge keratinisierter Gewebe an natürlichen Zähnen erforderlich ist, um die parodontale Gesundheit aufrechterhalten zu können, ist immer schon kontrovers diskutiert worden. Konsens besteht heute darüber, dass dafür keine minimale Menge an Gingiva erforderlich ist, vorausgesetzt der Patient ist in der Lage, eine optimale Mundhygiene zu betreiben [Jepsen et al., 2018]. Wenn die individuellen mukogingivalen Gegebenheiten des Patienten das aber nicht zulassen, kann eine Gingivaaugmentation sinnvoll sein. Angestrebt wird hier mindestens eine Breite der keratinisierten Gewebe von 2 mm und der befestigten Gingiva von 1 mm [Kim & Neiva, 2015; Scheyer et al., 2015]. Parodontalchirurgische Eingriffe zur Verdickung der Gingiva und zur Verbreiterung der keratinisierten Gewebe und damit der Modifizierung des gingivalen Phänotyps werden heute als „Phenotype Modification Therapy (PMT)“ bezeichnet [Barootchi et al., 2020]. Derartige Eingriffe können auch bei Patienten mit dünnem Phänotyp zur Prävention des Auftretens von Rezessionen indiziert sein, beispielsweise vor KFO-Therapie.
Mukogingivale Zustände mit Rezessionen:
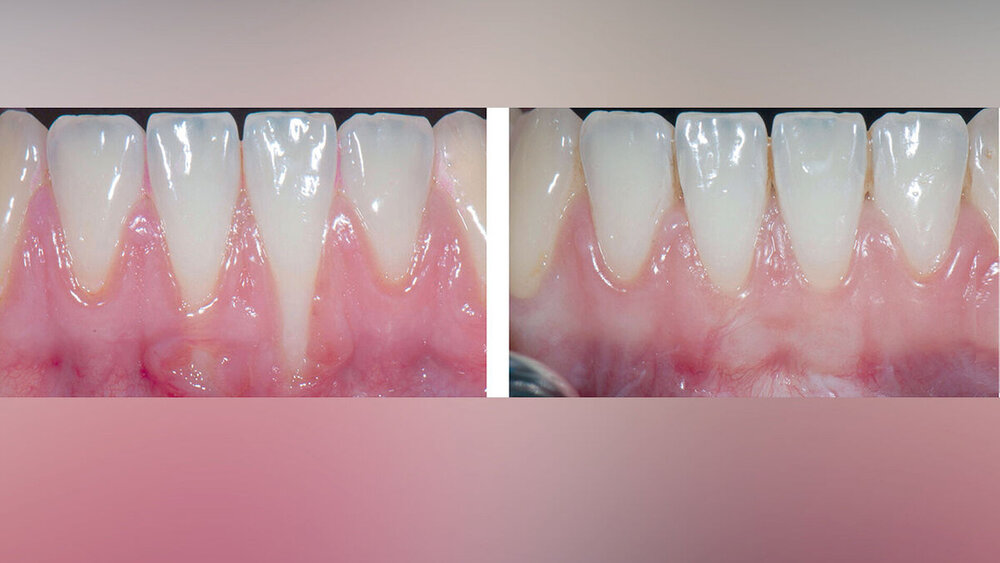
Selbstverständlich sollten bei der Indikationsstellung zur Rezessionsdeckung die Wünsche und Probleme des Patienten berücksichtigt werden. Unabhängig davon, ob es sich primär um ein ästhetisches Anliegen oder aber um den Schutz der freiliegenden Wurzeloberflächen vor thermischen Reizen, weiteren Substanzverlusten oder Karies handelt, ist das Ziel eine möglichst komplette Rezessionsdeckung mit Weichgewebe. Das kann allerdings nur bei Rezessionsdefekten der Cairo-Klasse RT1 (Miller-Klassen I und II) vorhersehbar erreicht werden. Deshalb ist eine detaillierte und gründliche Befunderhebung und Diagnostik mit Einordnung der vorliegenden Situation in die aktuelle Klassifikation sehr wichtig. Eine falsche Beurteilung kann unrealistische Erwartungen bei Behandler und Patient zur Folge haben. Rezessionsdefekte der Cairo-Klasse RT3 (Miller-Klasse IV) können definitiv nicht vorhersehbar vollständig gedeckt werden. Im Ergebnis, das sechs Monate nach Therapie klinisch sicher beurteilt werden kann, sollte zudem keine Zunahme der zuvor flachen Sondierungstiefen festzustellen und die gewünschte Breite keratinisierter Gewebe und Dicke der Gingiva mit harmonischer Anpassung in Farbe und Form an die Nachbargewebe vorzufinden sein.
Implantate
Es gibt viele Hinweise dafür, dass ein Mangel an befestigtem Weichgewebe um Implantate mit mehr Plaqueakkumulation, mukosaler Entzündung, der Entwicklung von Weichgewebsrezessionen und Beschwerden bei der Mundhygiene verbunden ist [Brito et al., 2014; Lin et al., 2013; Gobbato et al., 2013]. Auch das Weichgewebevolumen spielt eine wichtige Rolle: Dickes – horizontal gemessen – Weichgewebe ist mit bukkaler Gewebestabilität, weniger Knochenabbau und einem verbesserten ästhetischen Bild verbunden. Eine ausreichende vertikale Weichgewebsdicke ist ebenfalls mit weniger marginalem Knochenabbau im Vergleich zu dünneren Phänotypen assoziiert [Linkevicius et al., 2009; Pulsys & Linkevicius, 2015]. Weichgewebeaugmentationen zur Erhöhung des Gewebevolumens um Implantate führten in der Folge zu signifikant weniger marginalem Knochenabbau [Thoma et al., 2018]. Somit stellen die Verbesserung der Ästhetik, die Prävention von Rezessionen, die Begünstigung einer optimalen Plaqueentfernung und der Erhalt des marginalen Knochens und der periimplantären Gesundheit wichtige Indikationen zur Weichgewebeaugmentation um Implantate dar.
Wenn aufgrund einer periimplantären mukosalen Rezession Titanimplantate und Abutmentkomponenten bereits exponiert sind, kann deren graues beziehungsweise metall-farbenes Erscheinungsbild aus ästhetischer Sicht ein großes Problem darstellen. Anders als bei natürlichen Zähnen kann bereits eine geringfügige Rezession an Implantaten das ästhetische Erscheinungsbild drastisch beeinflussen und für den Patienten inakzeptabel sein. Dies kann weitere chirurgische und/oder prothetische Eingriffe erforderlich machen. Das Behandlungsziel „Deckung der Rezession“ sollte sich in diesen Fällen am Gingivarand der benachbarten beziehungsweise kontralateralen natürlichen Zähne orientieren [Morton et al., 2014]. Aber auch Rezessionen an Implantaten außerhalb der „ästhetischen Zone“ können aufgrund der erhöhten Plaqueakkumulation und nachfolgender mukosaler Entzündung in diesen Bereichen eine Indikation zur Therapie darstellen. Ziel in diesen Situationen ist es, die Reinigungsfähigkeit/Plaquekontrolle zu verbessern.
Operative Verfahren und Evidenz
Zähne
Modifikation des gingivalen Phänotyps:
Eine Verbreiterung der keratinisierten Gewebe gelingt zuverlässig mit einem apikalen Verschiebelappen (AVL). Die besten Ergebnisse werden erzielt, wenn zusätzlich ein freies Schleimhauttransplantat (FST) vom Gaumen platziert wird, so dass diese Kombination als der „goldene Standard“ angesehen wird [Barootchi et al., 2020]. Langzeitergebnisse bis zu 35 Jahren zeigen die Stabilität der augmentierten Weichgewebe im Vergleich zu nicht-augmentierten kontralateralen Kontrollbereichen [Agudio et al., 2009; 2016]. Alternativ kann der AVL auch mit allogener dermaler Matrix (ADM) oder mit einer xenogenen Kollagenmatrix (XCM) kombiniert werden, was ebenfalls zu verbesserten Ergebnissen führt. Vorteile gegenüber dem FST sind die reduzierte Patientenmorbidität und die erhöhte -akzeptanz [Barootchi et al., 2020].
Rezessionsdeckung: Zur chirurgischen Therapie singulärer und multipler Rezessionen ist eine Vielzahl von Techniken entwickelt und in randomisierten Studien (RCTs) untersucht worden. Darauf basierende systematische Übersichten – häufig mit Metaanalysen – sind in den vergangenen 20 Jahren vielfach angefertigt worden, um immer wieder aktuelle Studien berücksichtigen zu können. Dabei konnte überzeugend demonstriert werden, dass mit einigen Techniken vorhersagbar sehr gute Ergebnisse erzielt werden können [Cairo et al., 2014; Graziani et al., 2014; Tonetti & Jepsen, 2014; Chambrone & Tatakis, 2015; Chambrone et al., 2018; 2019]. In den meisten RCTs wurde der Koronale Verschieblappen (KVL) allein oder aber im Vergleich zu KVL plus Bindegewebstransplantat (BGT), ADM, XCM oder Emdogain (EMD) untersucht.
Basierend auf 48(!) RCTs [Chambrone et al., 2019] lassen sich die wichtigsten Ergebnisse wie folgt zusammenfassen:
Alle untersuchten chirurgischen Verfahren können bei singulären Rezessionen der Miller-Klassen I und II zu einem signifikanten Rückgang der Rezessionstiefe und einem klinischen Attachmentgewinn führen, ohne dass sich die Sonderungstiefen vergrößern. Dies gilt ebenfalls für multiple Rezessionen, allerdings ist die Datenlage dafür deutlich eingeschränkter.
Techniken, die BGT verwenden (mit KVL oder Tunnel) zeigen im Vergleich die besten Ergebnisse hinsichtlich mittlerer und kompletter Rezessionsdeckung und zugleich einer Verbreiterung des keratinisierten Gewebes.
KVL plus entweder ADM, EMD oder XCM können als Alternativen angesehen werden.
Rauchen hat einen negativen Einfluss auf die Ergebnisse der Rezessionstherapie.
Bei der Interpretation dieser sehr positiven Ergebnisse ist allerdings zu beachten, dass die allermeisten Studien nur Rezessionen ohne interdentalen Attachmentverlust (Miller-Klassen I und II, Cairo-Klasse RT1) eingeschlossen haben (Abbildungen 3 und 4).
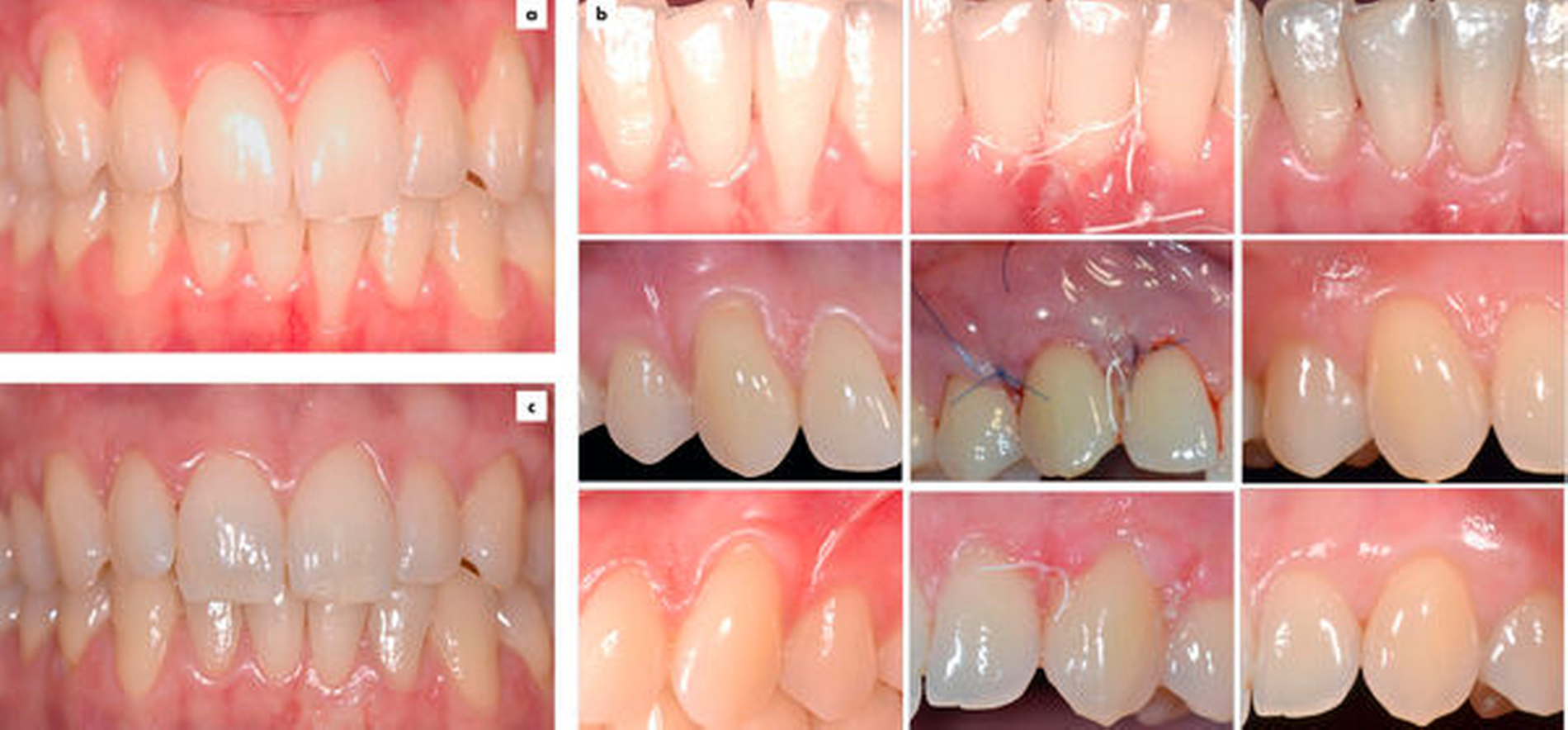
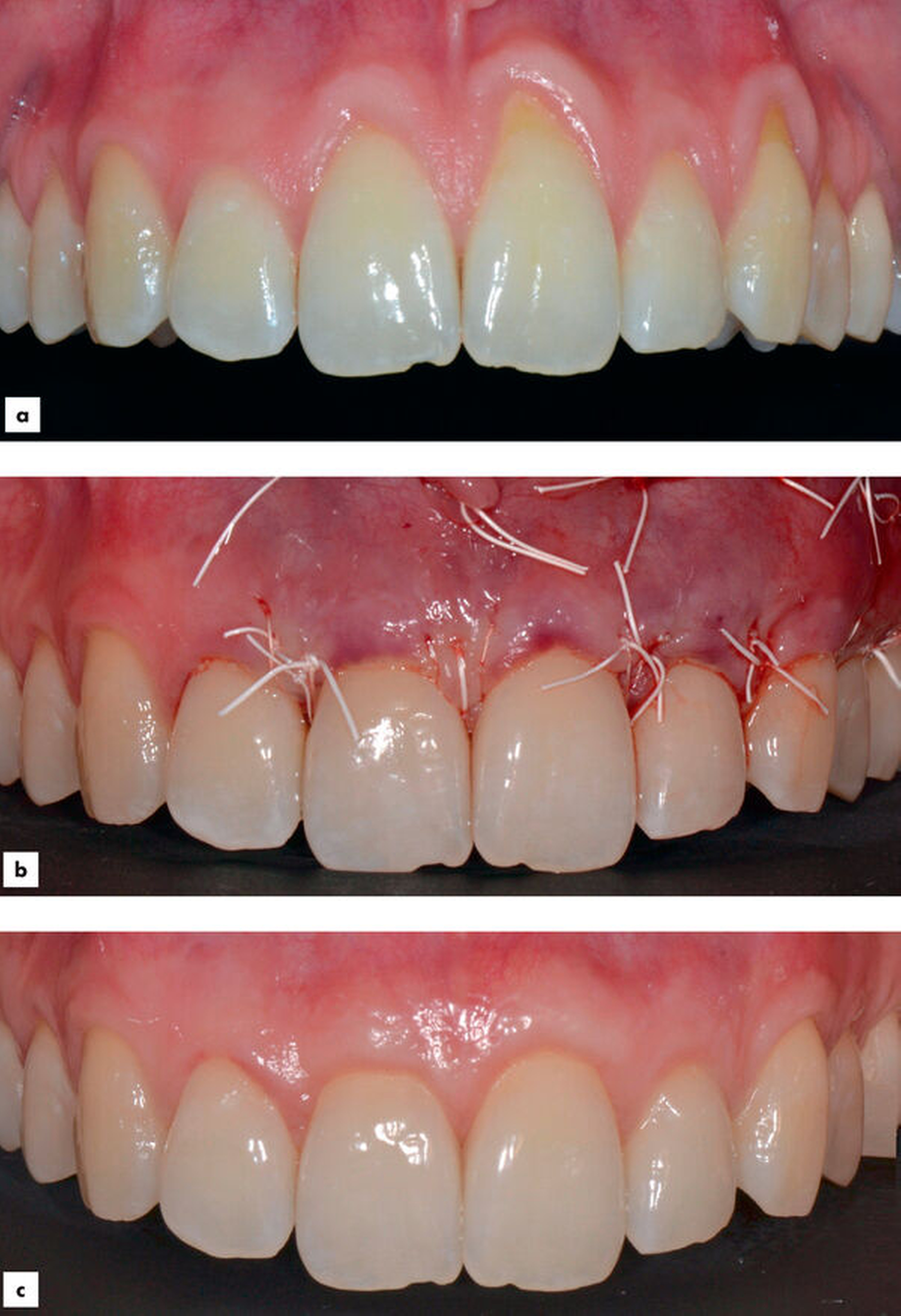
Erste Daten zum Einsatz von PRF (Platelet-Rich Fibrin, zm 15-16/2022, S. 44) im Rahmen der Rezessionsdeckung lassen ein Potenzial zur verbesserten Wurzeldeckung, nicht aber zur Verbreiterung der keratinisierten Gewebe erwarten [Miron et al., 2020].
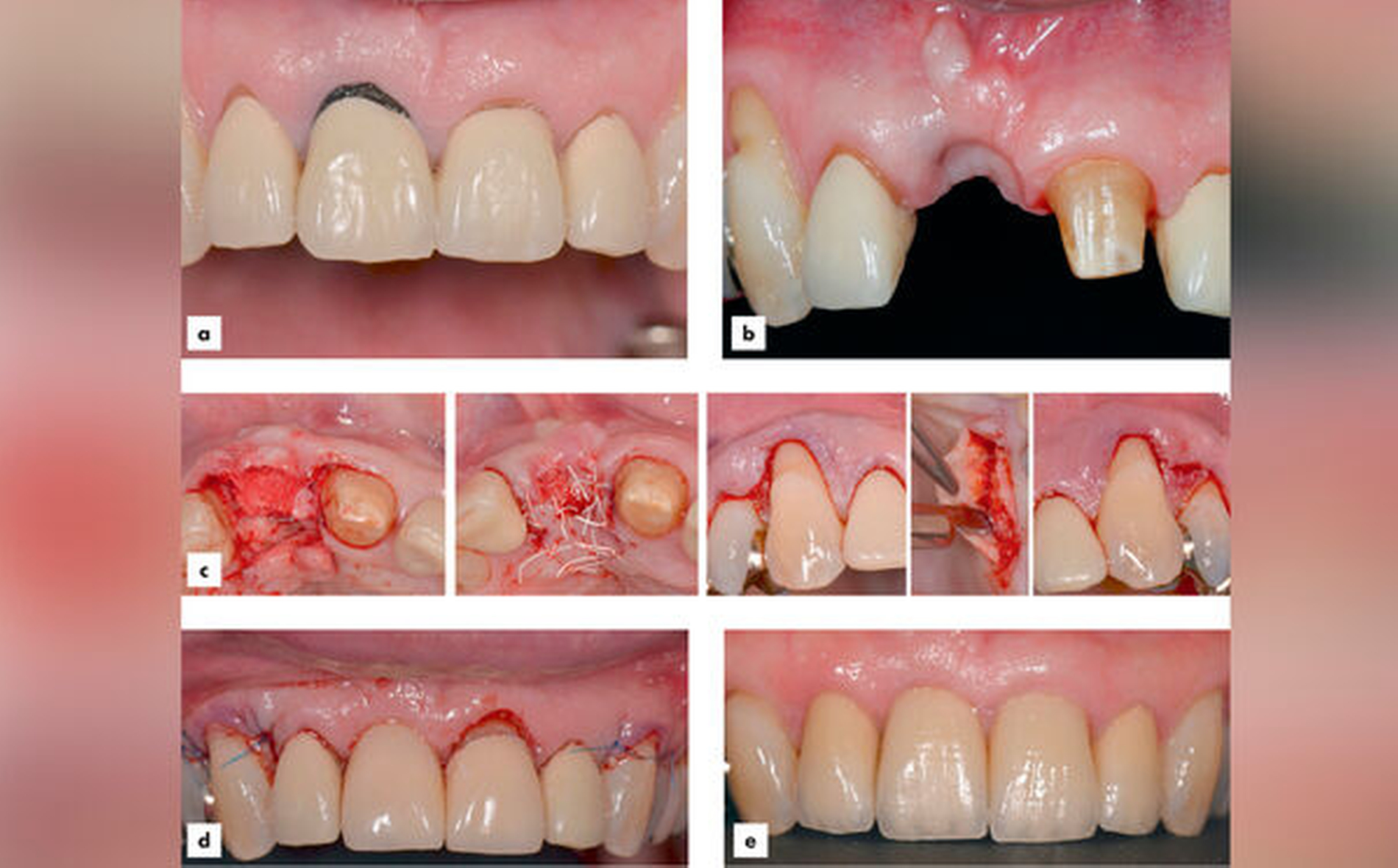
Die Evidenzlage zu weiter fortgeschrittenen Rezessionen (Cairo RT2 und 3, Miller-Klassen III und IV) ist hingegen noch dürftig. Hier kann allenfalls eine partielle Deckung erwartet werden (Abbildungen 5 bis 7).
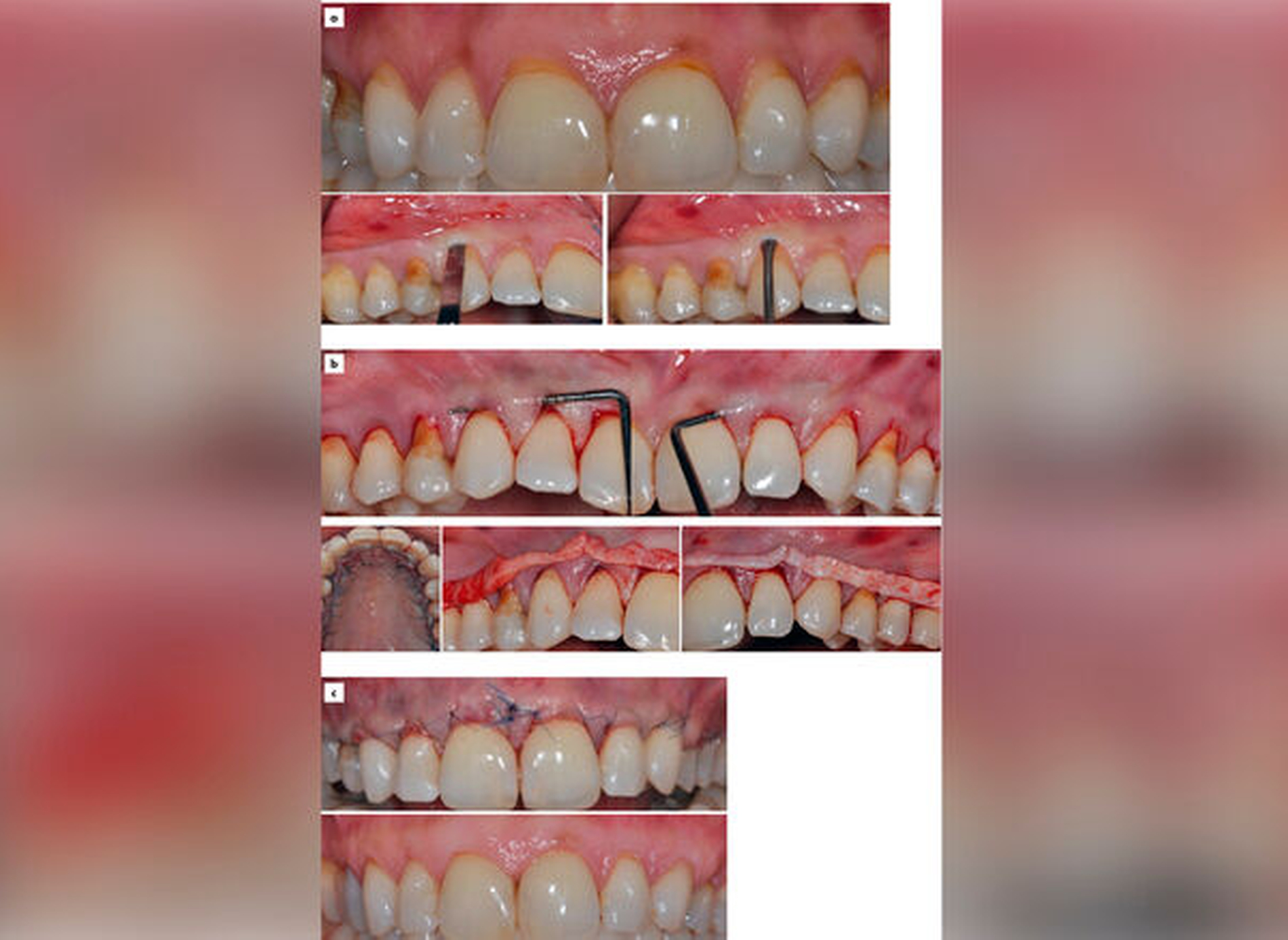
Hinsichtlich einer Modifikation des Phänotyps kann im Vergleich zum alleinigen KVL bei Verwendung von BGT beziehungsweise ADM mit einer signifikanten Verbreiterung der keratinisierten Gewebe und bei Verwendung von BGT, ADM und XCM auch mit einer Zunahme der Gingivadicke gerechnet werden. Dies ist ein wichtiger, ebenfalls erwünschter zusätzlicher Effekt der Rezessionsdeckung, der hinsichtlich der Langzeitstabilität der erzielten Ergebnisse eine wichtige Rolle spielen kann [Barootchi et al., 2020]. Aktuell liegen Langzeitergebnisse aus drei nicht randomisierten Studien vor, die Patienten über mindestens 20 Jahre nachverfolgt haben [Agudio et al., 2017; PiniPrato et al., 2018a,b]. Rezidive wurden nur in denjenigen Bereichen beobachtet, in denen weniger als 2 mm breite keratinisierte Gewebe vorlagen. In dieser Hinsicht scheinen mit BGT behandelte Bereiche Vorteile zu haben.
Implantate
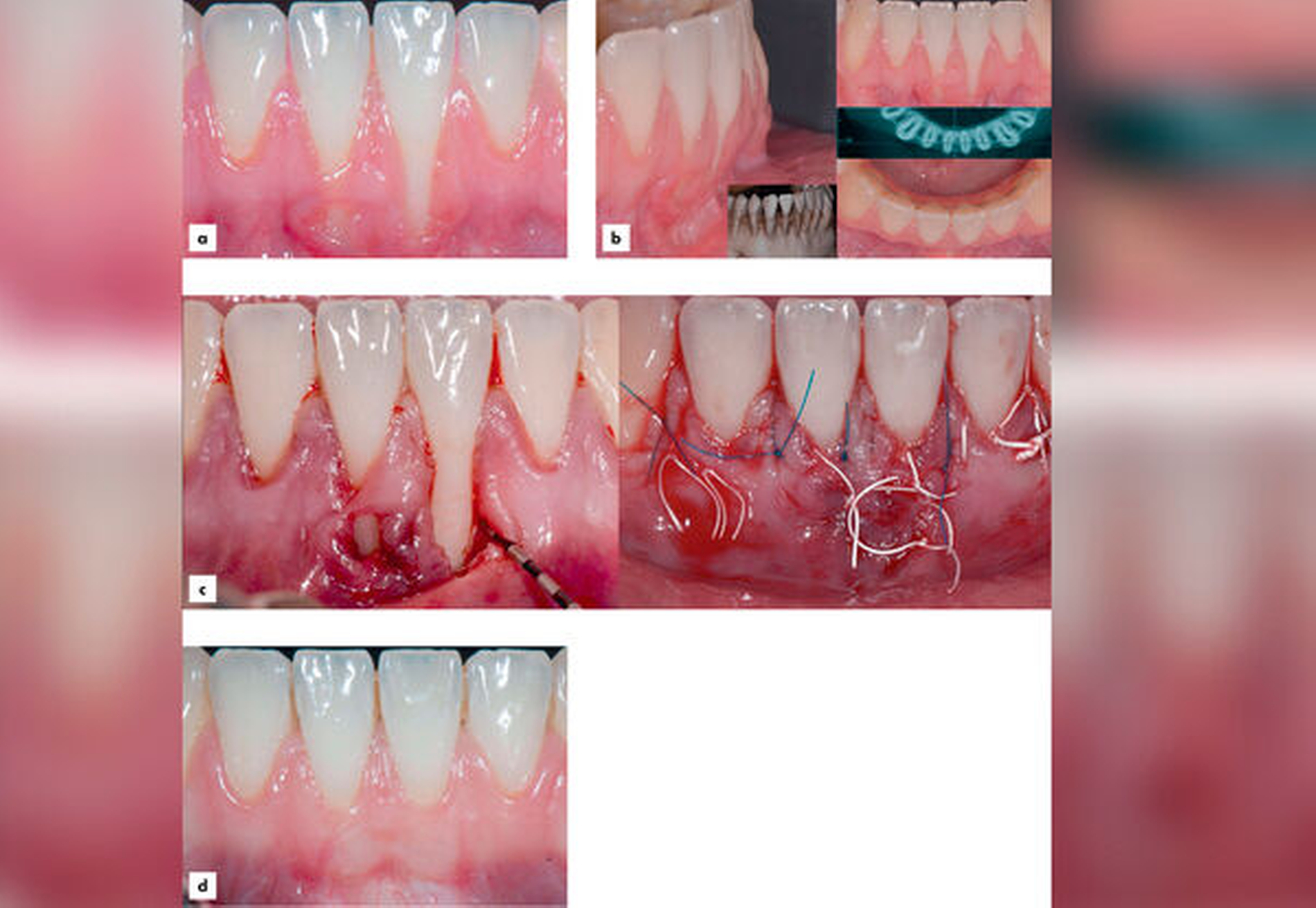
Schaffung einer Zone befestiger und keratinisierter Mukosa:
Der apikal positionierte Spaltlappen in Kombination mit einem Transplantat (freies Schleimhauttransplantat, FST) oder aber einem subepithelialen Bindegewebstransplantat (BGT) ist die bewährte Behandlungsmethode [Thoma et al., 2014], die idealerweise vor Implantatsetzung, spätestens aber bei Implantatfreilegung erfolgen sollte [Bassetti et al., 2016] (Abbildung 8). Verbreiterungen der befestigten Mukosa zwischen 1,1 mm und 3,3 mm sind berichtet worden [Bassetti et al., 2017; Thoma et al., 2022]. Alternativ können auch eine allogene dermale Matrix (ADM) oder aber eine xenogene Kollagenmatrix (XCM) zum Einsatz kommen. Deren Vorteile im Vergleich zum BGT sind eine geringere Patientenmorbidität und eine verkürzte Behandlungszeit, allerdings gibt es dazu weniger Untersuchungen.
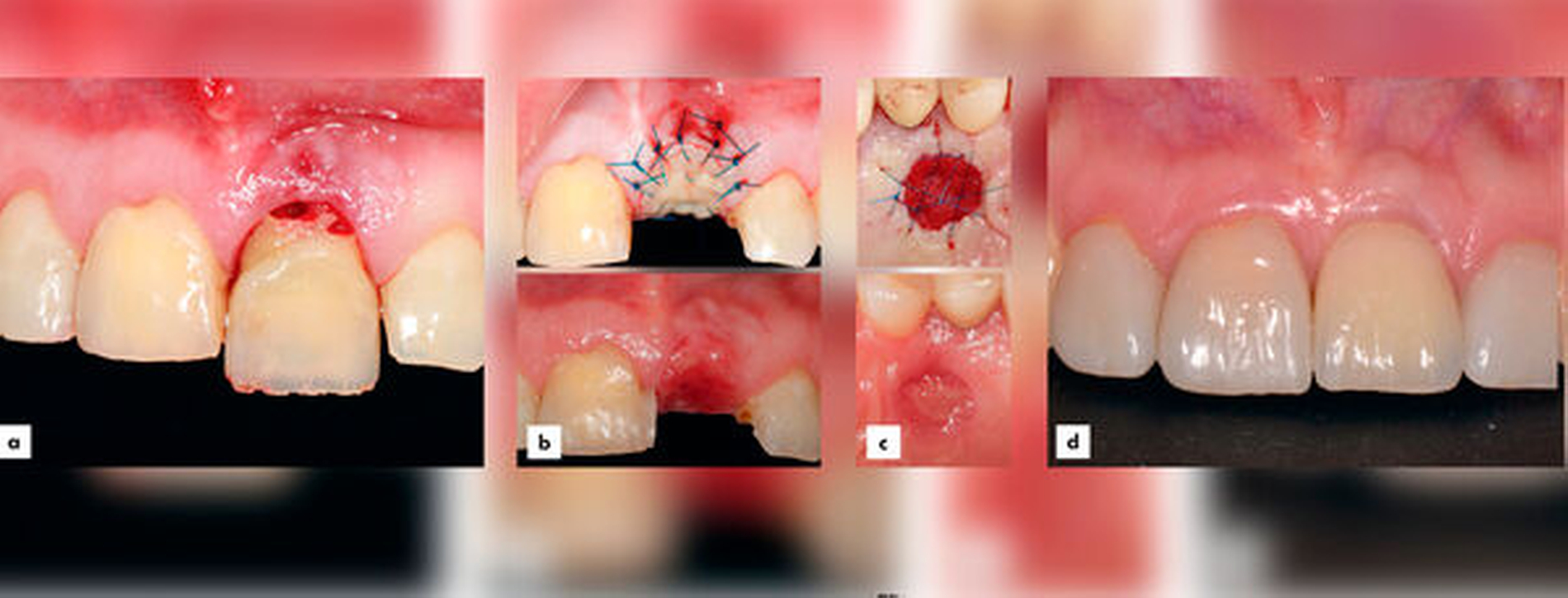
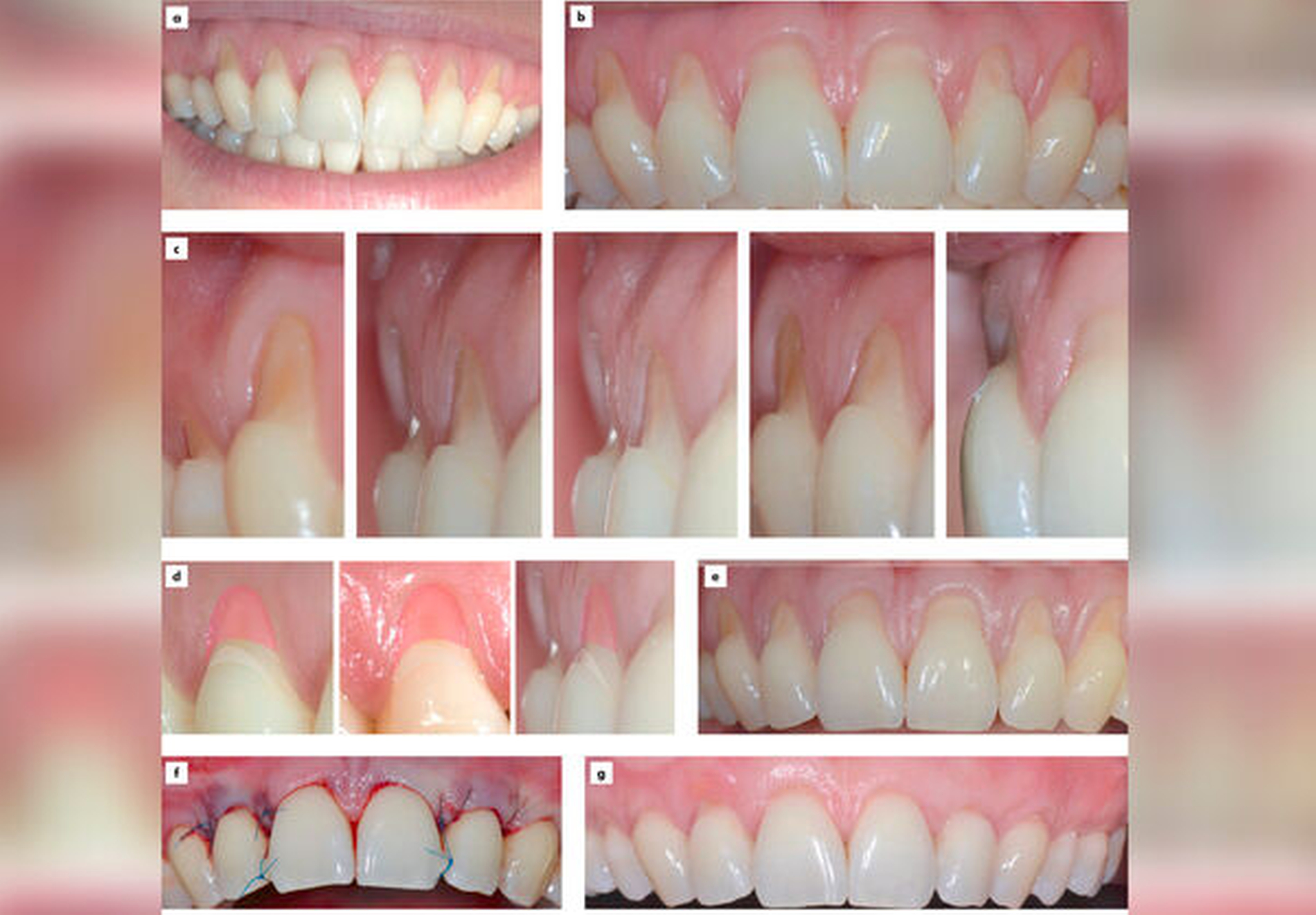
Volumenaugmentation:
Hierfür sind subepitheliale Bindegewebstransplantate, die zum Zeitpunkt der Implantatfreilegung oder auch früher platziert werden, die Methode der Wahl [Thoma et al., 2014]. Alternativ können auch mit neu entwickelten volumenstabilen Kollagenmatrizes gute Ergebnisse bei gleichzeitig reduzierter Patientenmorbidität erzielt werden [Thoma et al., 2020] (Abbildungen 9 und 10).
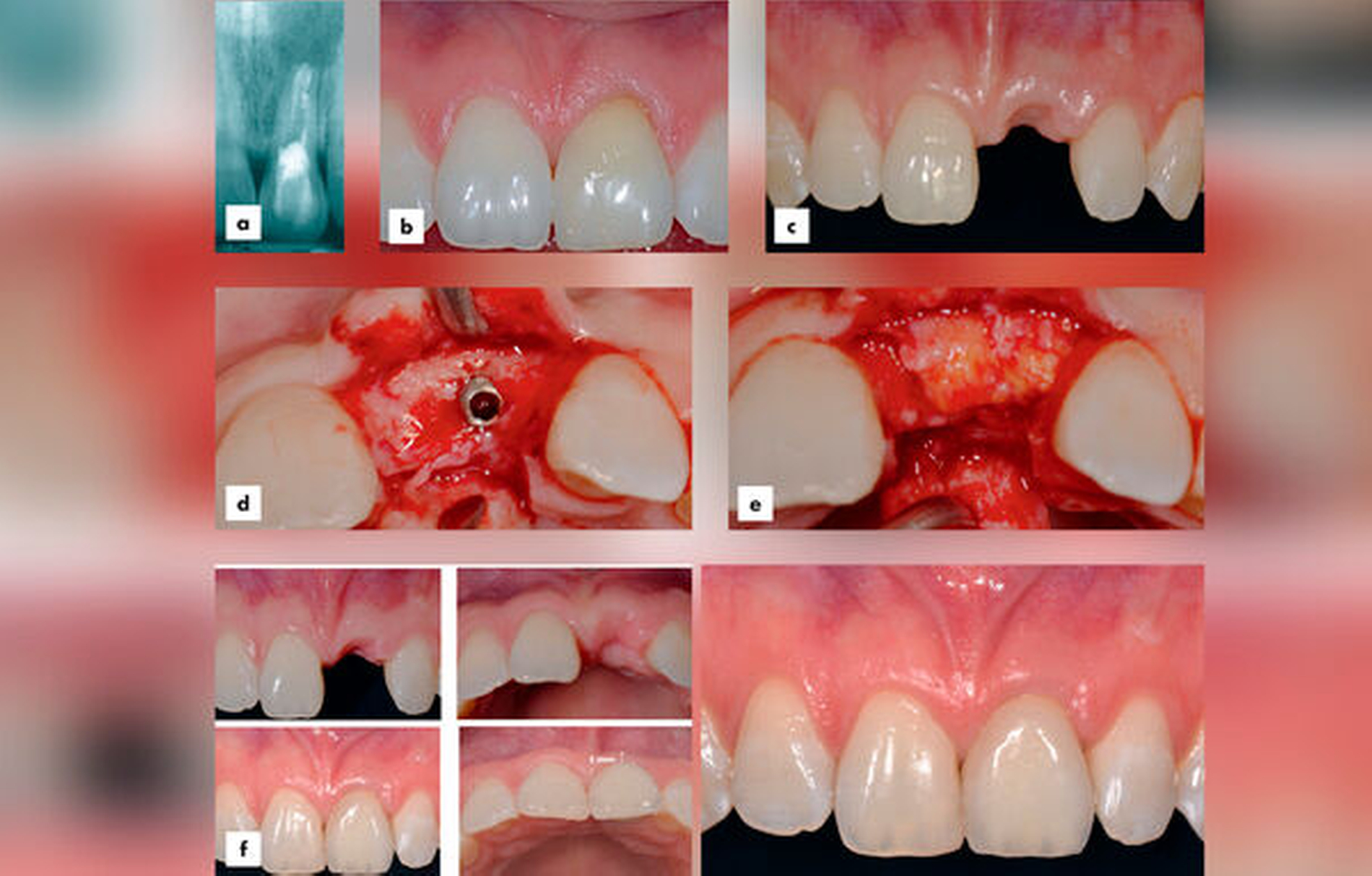
Rezessionsdeckung:
Bisher ist relativ wenig über die Therapie von Weichgeweberezessionen an Implantaten und deren Erfolgsaussichten bekannt. Nur wenige prospektive Studien mit kleinen Patienten- beziehungsweise Implantatzahlen haben die Deckung mukosaler periimplantärer Rezessionen untersucht [Bassetti et al., 2017; Mazzotti et al., 2018]. Die Ergebnisse, die an singulären Implantaten ohne periimplantäre Erkrankung mit koronalen Verschiebelappen in Kombination mit BGT erreicht wurden, zeigten eine mittlere Rezessionsdeckung zwischen 66 und 96 Prozent [Zucchelli et al., 2013; Burkhardt et al., 2008; Roccuzzo et al., 2014]. Im Fünf-Jahres-Follow-up zeigten zwei Studien eine mittlere Deckung von 86 beziehungsweise 99 Prozent [Zucchelli et al., 2018; Roccuzzo et al., 2019]. Auch eine retrospektive Fallserie aus einer deutschen Spezialistenpraxis berichtete fünf Jahre nach Therapie mit einem partiell epithelialisierten Bindegewebstransplantat von einer mittleren Rezessionsdeckung von 88 Prozent und einem Gewinn an Höhe des keratinisierten Gewebes [Frisch & Ratka-Krüger, 2020]. Keine signifikante Rezessionsdeckung konnte hingegen bei Verwendung einer xenogenen Kollagenmatrix anstelle eines BGT erzielt werden [Schallhorn et al., 2015].
Nach gegenwärtigem Kenntnisstand können zwei Vorgehensweisen zur Rezessionsdeckung an Implantaten unterschieden werden:
ein rein chirurgischer Ansatz und
ein kombiniert prothetisch-chirurgischer Ansatz, der in jedem Fall die Entfernung und spätere Erneuerung der Krone und gegebenenfalls sogar auch des Abutments mit vorübergehender kompletter Weichgewebsbedeckung des Implantats erforderlich macht [Mazzotti et al., 2018]. Die kombiniert prothetisch-chirurgische Therapie ist deutlich kosten- und auch zeitaufwendiger, allerdings wurden damit bisher die besten Ergebnisse erzielt [Zucchelli et al., 2018]. Die Implantatposition und die Papillenhöhe gelten als Schlüsselfaktoren für die jeweilige Behandlungsstrategie. Deshalb ist in der Klassifikation von Zucchelli et al. [2019], die sich insbesondere an diesen Faktoren orientiert, ein gestaffelter Behandlungsplan in Abhängigkeit von der Schwere des Befunds vorgeschlagen worden. Eine rein chirurgische Therapie kommt demnach nur für die Rezessionsklassen Ia und IIa infrage. Alle anderen Defektklassen erfordern eine kombiniert prothetisch-chirurgische Therapie. Zukünftige Studien werden die klinische Bedeutung und Anwendbarkeit dieses Therapiekonzepts zeigen müssen.
Zusammenfassend zeigt sich, dass die Evidenzlage für Rezessionsdeckungen an Implantaten noch sehr begrenzt ist und keineswegs die Erfolgsraten und die Vorhersagbarkeit wie für Rezessionsdeckungen an natürlichen Zähnen vorliegen und vermutlich auch nicht erwartet werden können. Zudem sind sie in der Regel mit deutlich mehr Aufwand verbunden und gehören in die Hand von Spezialisten.
Fazit
Rezessionsdeckungen an Zähnen können bei richtiger Indikationsstellung an singulären und multiplen Rezessionen der Miller-Klassen I und II beziehungsweise Cairo-Klasse RT1 vorhersagbar und mit sehr gutem Erfolg durchgeführt werden. Eine Reihe unterschiedlicher Verfahren steht dafür zur Verfügung. Der koronal verschobene Lappen in Kombination mit einem Bindegewebstransplantat gilt als goldener Standard. Langzeitergebnisse liegen vor. Indikationen sind neben dem Wunsch nach ästhetischer Verbesserung der Schutz der freiliegenden Wurzeloberfläche vor Überempfindlichkeiten, vor Substanzverlusten durch NCCL und vor Karies.
Plastisch-parodontalchirurgische Eingriffe sind keineswegs trivial, sondern erfordern eine spezielle Schulung und ein Training der Techniken. Eine sorgfältige Vorbereitung mit individueller Optimierung der Mundhygiene, eine sorgfältige Planung, die Verwendung mikrochirurgischen Instrumentariums, eine minimalinvasive Vorgehensweise und eine individuelle Nachsorge unter Vermeidung traumatisierender Hygienemaßnahmen im OP-Bereich sind wichtige Voraussetzungen für den Erfolg. Da die Ergebnisse für den Patienten unmittelbar sichtbar sind, handelt es sich um „dankbare“ Eingriffe, die zumeist sehr geschätzt werden.
Die Menge und die Beschaffenheit periimplantärer Weichgewebe sind maßgebliche Faktoren, die die biologischen und ästhetischen Ergebnisse der Implantattherapie entscheidend beeinflussen. Eine Risikoanalyse am geplanten Implantationsort bereits vor der Implantatchirurgie ist immer angezeigt. Eventuelle Weichgewebedefizite sollten möglichst frühzeitig behoben werden, um die Vorhersagbarkeit der Ergebnisse chirurgischer Eingriffe zu verbessern – denn diese ist für Rezessionsdeckungen an bereits freiliegenden Implantatoberflächen deutlich eingeschränkt.
Literaturliste
AGUDIO, G., CHAMBRONE, L. & PRATO, G.P. 2017. Biologic Remodeling of Periodontal Dimensions of Areas Treated With Gingival Augmentation Procedure: A 25-Year Follow-Up Observation. J Periodontol, Jul; 88 (7): 634-642. Epub 2017 Mar 24.
AGUDIO, G., CORTELLINI, P., BUTI, J. & PINI PRATO, G. 2016. Periodontal Conditions of Sites Treated With Gingival Augmentation Surgery Compared With Untreated Contralateral Homologous Sites: An 18- to 35-Year Long-Term Study. J Periodontol, 87, 1371-1378.
AGUDIO, G., NIERI, M., ROTUNDO, R., FRANCESCHI, D., CORTELLINI, P. & PINI PRATO, G. P. 2009. Periodontal conditions of sites treated with gingival-augmentation surgery compared to untreated contralateral homologous sites: a 10- to 27-year long-term study. J Periodontol, 80, 1399-405.
ARAUJO, M. G., SILVA, C. O., MISAWA, M. & SUKEKAVA, F. 2015. Alveolar socket healing: what can we learn? Periodontol 2000, 68, 122-34.\
AVILA-ORTIZ, G., DE BUITRAGO, J. G. & REDDY, M. S. 2015. Periodontal regeneration -furcation defects: a systematic review from the AAP Regeneration Workshop. J Periodontol, 86, S108-30.
BAROOTCHI, S., MANCINI, L., HECK, T., ZUCCHELLI, G., STEFANINI, M., KAZARIAN, E., RASPERINI, G., WANG, H. L. & TAVELLI, L. 2022. Reliability assessment of the classification for facial peri-implant soft tissue dehiscence/deficiencies (PSTDs): A multi-center inter-rater agreement study of different skill-level practitioners. J Periodontol. 93 (8): 1173-1182.
BAROOTCHI, S., TAVELLI, L., ZUCCHELLI, G., GIANNOBILE, W. V. & WANG, H. L. 2020. Gingival phenotype modification therapies on natural teeth: A network meta-analysis. J Periodontol, 91, 1386-1399.
BASSETTI, R.G., STÄHLI, A., BASSETTI M.A. & SCULEAN, A. 2016. Soft tissue augmentation procedures at second-stage surgery: a systematic review. Clin Oral Investig. Sep; 20 (7): 1369-87.
BASSETTI, R. G., STAHLI, A., BASSETTI, M. A. & SCULEAN, A. 2017. Soft tissue augmentation around osseointegrated and uncovered dental implants: a systematic review. Clin Oral Investig, 21, 53-70.
BERGLUNDH, T., ARMITAGE, G., ARAUJO, M.G., AVILA-ORTIZ, G., BLANCO, J., CAMARGO, P.M., CHEN, S., COCHRAN, D., DERKS, J., FIGUERO, E., HÄMMERLE, C.H.F., HEITZ-MAYFIELD, L.J.A., HUYNH-BA, G., IACONO, V., KOO, K.T., LAMBERT, F., MCCAULEY, L., QUIRYNEN, M., RENVERT, S., SALVI, G.E., SCHWARZ, F., TARNOW, D., TOMASI, C., WANG, H.L. & ZITZMANN, N. 2018. Peri-implant diseases and conditions: Consensus report of workgroup 4 of the 2017 World Workshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions. J Clin Periodontol. Jun; 45 Suppl 20: S286-S291.
BRITO, C., TENENBAUM, H., WONG, B., SCHMITT, C. & G., N.-F. 2014. Is keratinized mucosa indispensable to maintain peri-implant health? A systematic review of the literature. J Miomed Mater Res B Appl Biomater., 102, 643-650.
BURKHARDT, R., JOSS, A. & LANG, N. P. 2008. Soft tissue dehiscence coverage around endosseous implants: a prospective cohort study. Clin Oral Implants Res, 19, 451-7.
CAIRO, F., NIERI, M., CINCINELLI, S., MERVELT, J. & PAGLIARO, U. 2011. The interproximal clinical attachment level to classify gingival recessions and predict root coverage outcomes: an explorative and reliability study. J Clin Periodontol, 38, 661-6.
CAIRO, F., NIERI, M. & PAGLIARO, U. 2014. Efficacy of periodontal plastic surgery procedures in the treatment of localized facial gingival recessions. A systematic review. J Clin Periodontol, 41 Suppl 15, S44-62.
CHAMBRONE, L., ORTEGA, M. A. S., SUKEKAVA, F., ROTUNDO, R., KALEMAJ, Z., BUTI, J. & PRATO, G. P. P. 2019. Root coverage procedures for treating single and multiple recession- type defects: An updated Cochrane systematic review. J Periodontol, 90, 1399-1422.
CHAMBRONE, L., SALINAS ORTEGA, M. A., SUKEKAVA, F., ROTUNDO, R., KALEMAJ, Z., BUTI, J. & PINI PRATO, G. P. 2018. Root coverage procedures for treating localised and multiple recession-type defects. Cochrane Database Syst Rev, 10, CD007161.
CHAMBRONE, L. & TATAKIS, D. N. 2016. Long-Term Outcomes of Untreated Buccal Gingival Recessions: A Systematic Review and Meta-Analysis. J Periodontol, 87, 796-808.
CHAMBRONE, L. & TATAKIS, D. N. 2015. Periodontal soft tissue root coverage procedures: a systematic review from the AAP Regeneration Workshop. J Periodontol. 2015 Feb;86(2 Suppl): S8-51.
CORTELLINI, P. & BISSADA, N. F. 2018. Mucogingival conditions in the natural dentition: Narrative review, case definitions, and diagnostic considerations. J Clin Periodontol, 45, S190-S198.
DECKER, A.M., SUAREZ-LOPEZ DEL AMO, F., URBAN, I.A. , MILLER JR, P.D., , HOM-LAY WANG, H.-L. 2017. Prognostic Classification System for Implant Recession Defects Implant Dent, Dec;26(6):848-852.
FRISCH, E. & RATKA-KRUGER, P. 2020. A new technique for peri-implant recession treatment: Partially epithelialized connective tissue grafts. Description of the technique and preliminary results of a case series. Clin Implant Dent Relat Res, 22, 403-408.
GOBBATO, L., AVILA-ORTIZ, G., SOHRABI, K., WANG, C. W. & KARIMBUX, N. 2013. The effect of keratinized mucosa width on peri-implant health: a systematic review. Int J Oral Maxillofac Implants, 28, 1536-45.
GRAZIANI, F., GENNAI, S., ROLDAN, S., DISCEPOLI, N., BUTI, J., MADIANOS, P. & HERRERA, D. 2014. Efficacy of periodontal plastic procedures in the treatment of multiple gingival recessions. J Clin Periodontol, 41 Suppl 15, S63-76.
HAMMERLE, C. H., ARAUJO, M. G., SIMION, M. & OSTEOLOGY CONSENSUS, G. 2012. Evidence-based knowledge on the biology and treatment of extraction sockets. Clin Oral Implants Res, 23 Suppl 5, 80-2.
HAMMERLE, C. H. F. & TARNOW, D. 2018. The etiology of hard- and soft-tissue deficiencies at dental implants: A narrative review. J Clin Periodontol, 45 Suppl 20, S267-S277.
JEPSEN, S., CATON, J. G., ALBANDAR, J. M., BISSADA, N. F., BOUCHARD, P., CORTELLINI, P., DEMIREL, K., DE SANCTIS, M., ERCOLI, C., FAN, J., GEURS, N. C., HUGHES, F. J., JIN, L., KANTARCI, A., LALLA, E., MADIANOS, P. N., MATTHEWS, D., MCGUIRE, M. K., MILLS, M. P., PRESHAW, P. M., REYNOLDS, M. A., SCULEAN, A., SUSIN, C., WEST, N. X. & YAMAZAKI, K. 2018. Periodontal manifestations of systemic diseases and developmental and acquired conditions: Consensus report of workgroup 3 of the 2017 World Workshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions. J Clin Periodontol, 45, S219-S229.
JUNG, R. E., IOANNIDIS, A., HAMMERLE, C. H. F. & THOMA, D. S. 2018. Alveolar ridge preservation in the esthetic zone. Periodontol 2000, 77, 165-175.
KIM, D. M. & NEIVA, R. 2015. Periodontal soft tissue non-root coverage procedures: a systematic review from the AAP Regeneration Workshop. J Periodontol, 86, S56-72.
LIN, G. H., CHAN, H. L. & WANG, H. L. 2013. The significance of keratinized mucosa on implant health: a systematic review. J Periodontol, 84, 1755-67.
LINKEVICIUS, T., APSE, P., GRYBAUSKAS, S. & PUISYS, A. 2009. The influence of soft tissue thickness on crestal bone changes around implants: a 1-year prospective controlled clinical trial. Int J Oral Maxillofac Implants, 24, 712-9.
LINKEVICIUS, T., PUISYS, A., LINKEVICIENE, L., PECIULIENE, V. & SCHLEE, M. 2015. Crestal Bone Stability around Implants with Horizontally Matching Connection after Soft Tissue Thickening: A Prospective Clinical Trial. Clin Implant Dent Relat Res, 17, 497-508.
MAZZOTTI, C., STEFANINI, M., FELICE, P., BENTIVOGLI, V., MOUNSIFF, I. & ZUCCHELLI, G. 2018. Soft-tissue dehiscence coverage at peri-implant sites. Periodontology 2000, 0, 1-17.
NIBALI, L., STEPHEN, A., HAGI-PAVLI, E., ALLAKER, R., PINO, A. D., TERRANOVA, V., PISANO, M., MARCA, S. D., FERRARA, V., SCICALI, R., GIORDANO, M., PURRELLO, F., DONOS, N. & MALATINO, L. 2022. Analysis of gingival crevicular fluid biomarkers in patients with metabolic syndrome. J Dent, 118, 104065.
MILLER, P.D. JR.. 1985. A classification of marginal tissue recession. Int J Periodontics Restorative Dent. 5(2):8-13.
MIRON, R.J., MORASCHINI V., DEL FABBRO, M., PIATTELLI, A., FUJIOKA-KOBAYASHI, M., ZHANG, Y., SAULACIC, N., SCHALLER, B., KAWASE, T., COSGAREA, R., JEPSEN, S., TUTTLE, D., BISHARA, M., CANULLO, L., ELIEZER, M., STAVROPOULOS, A., SHIRAKATA, Y., STÄHLI, A., GRUBER, R., LUCACIU, O., AROCA, S., DEPPE, H., WANG, H.L. & SCULEAN, A. 2020. Use of platelet-rich fibrin for the treatment of gingival recessions: a systematic review and meta- analysis. Clin Oral Investig. Aug; 24 (8): 2543-2557.
MORTON, D., CHEN, S.T., MARTIN, W.C., LEVINE, R.A. & BUSER, D. 2014. Consensus statements and recommended clinical procedures regarding optimizing esthetic outcomes in implant dentistry. Int J Oral Maxillofac Implants. 2014; 29 Suppl: 216-20.
PINI PRATO, G. 1999. Mucogingival deformities. Ann Periodontol, 4, 98-101.
PINI PRATO, G. P., FRANCESCHI, D., CORTELLINI, P. & CHAMBRONE, L. 2018. Long-term evaluation (20 years) of the outcomes of subepithelial connective tissue graft plus coronally advanced flap in the treatment of maxillary single recession-type defects. J Periodontol, 89, 1290-1299.
PINI-PRATO, G.P., MAGNANI, C. & CHAMBRONE, L. 2018. Long-term evaluation (20 years) of the outcomes of coronally advanced flap in the treatment of single recession-type defects. J Periodontol. Mar; 89 (3): 265-274.
PINI-PRATO, G., FRANCESCHI, D., CAIRO, F., NIERI, M. & ROTUNDO, R. 2010. Classification of dental surface defects in areas of gingival recession. J Periodontol, 81, 885-90.
PUISYS, A. & LINKEVICIUS, T. 2015. The influence of mucosal tissue thickening on crestal bone stability around bone-level implants. A prospective controlled clinical trial. Clin Oral Implants Res. Feb; 26 (2): 123-9.
ROCCUZZO, M., DALMASSO, P., PITTONI, D. & ROCCUZZO, A. 2019. Treatment of buccal soft tissue dehiscence around single implant: 5-year results from a prospective study. Clin Oral Investig, 23, 1977-1983.
ROCCUZZO, M., GAUDIOSO, L., BUNINO, M. & DALMASSO, P. 2014. Surgical treatment of buccal soft tissue recessions around single implants: 1-year results from a prospective pilot study. Clin Oral Implants Res, 25, 641-6.
SCHALLHORN, R. A., MCCLAIN, P. K., CHARLES, A., CLEM, D. & NEWMAN, M. G. 2015. Evaluation of a porcine collagen matrix used to augment keratinized tissue and increase soft tissue thickness around existing dental implants. Int J Periodontics Restorative Dent, 35, 99-103.
SCHEYER, E. T., SANZ, M., DIBART, S., GREENWELL, H., JOHN, V., KIM, D. M., LANGER, L., NEIVA, R. & RASPERINI, G. 2015. Periodontal soft tissue non-root coverage procedures: a consensus report from the AAP Regeneration Workshop. J Periodontol, 86, S73-6.
TAVELLI, L., BAROOTCHI, S., MAJZOUB, J., CHAN, H. L., STEFANINI, M., ZUCCHELLI, G., KRIPFGANS, O. D., WANG, H. L. & URBAN, I. A. 2022. Prevalence and risk indicators of midfacial peri-implant soft tissue dehiscence at single site in the esthetic zone: A cross-sectional clinical and ultrasonographic study. J Periodontol, 93, 857-866.
THOMA, D. S., BURANAWAT, B., HAMMERLE, C. H., HELD, U. & JUNG, R. E. 2014. Efficacy of soft tissue augmentation around dental implants and in partially edentulous areas: a systematic review. J Clin Periodontol, 41 Suppl 15, S77-91.
THOMA, D. S., GASSER, T. J. W., JUNG, R. E. & HAMMERLE, C. H. F. 2020. Randomized controlled clinical trial comparing implant sites augmented with a volume-stable collagen matrix or an autogenous connective tissue graft: 3-year data after insertion of reconstructions. J Clin Periodontol, 47, 630-639.
THOMA, D. S., GIL, A., HAMMERLE, C. H. F. & JUNG, R. E. 2022. Management and prevention of soft tissue complications in implant dentistry. Periodontol 2000, 88, 116-129.
THOMA, D. S., NAENNI, N., FIGUERO, E., HAMMERLE, C. H. F., SCHWARZ, F., JUNG, R. E. & SANZ-SANCHEZ, I. 2018. Effects of soft tissue augmentation procedures on peri-implant health or disease: A systematic review and meta-analysis. Clin Oral Implants Res, 29 Suppl 15, 32-49.
TONETTI, M. S., JEPSEN, S. & WORKING GROUP 2 OF THE EUROPEAN WORKSHOP ON, P. 2014. Clinical efficacy of periodontal plastic surgery procedures: consensus report of Group 2 of the 10th European Workshop on Periodontology. J Clin Periodontol, 41, S36-43.
WENNSTROM, J. L. & DERKS, J. 2012. Is there a need for keratinized mucosa around implants to maintain health and tissue stability? Clin Oral Implants Res, 23 Suppl 6, 136-46.
ZUCCHELLI, G., FELICE, P., MAZZOTTI, C., MARZADORI, M., MOUNSSIF, I., MONACO, C. & STEFANINI, M. 2018. 5-year outcomes after coverage of soft tissue dehiscence around single implants: A prospective cohort study. Eur J Oral Implantol, 11, 215-224.
ZUCCHELLI, G., MAZZOTTI, C., MOUNSSIF, I., MELE, M., STEFANINI, M. & MONTEBUGNOLI, L. 2013. A novel surgical-prosthetic approach for soft tissue dehiscence coverage around single implant. Clin Oral Implants Res, 24, 957-62.
ZUCCHELLI, G., TAVELLI, L., STEFANINI, M., BAROOTCHI, S., MAZZOTTI, C., GORI, G. & WANG, H. L. 2019. Classification of facial peri-implant soft tissue dehiscence/deficiencies at single implant sites in the esthetic zone. J Periodontol, 90, 1116-1124.