Verbessert oder doch verwässert?
Wie ist die Ausgangslage?
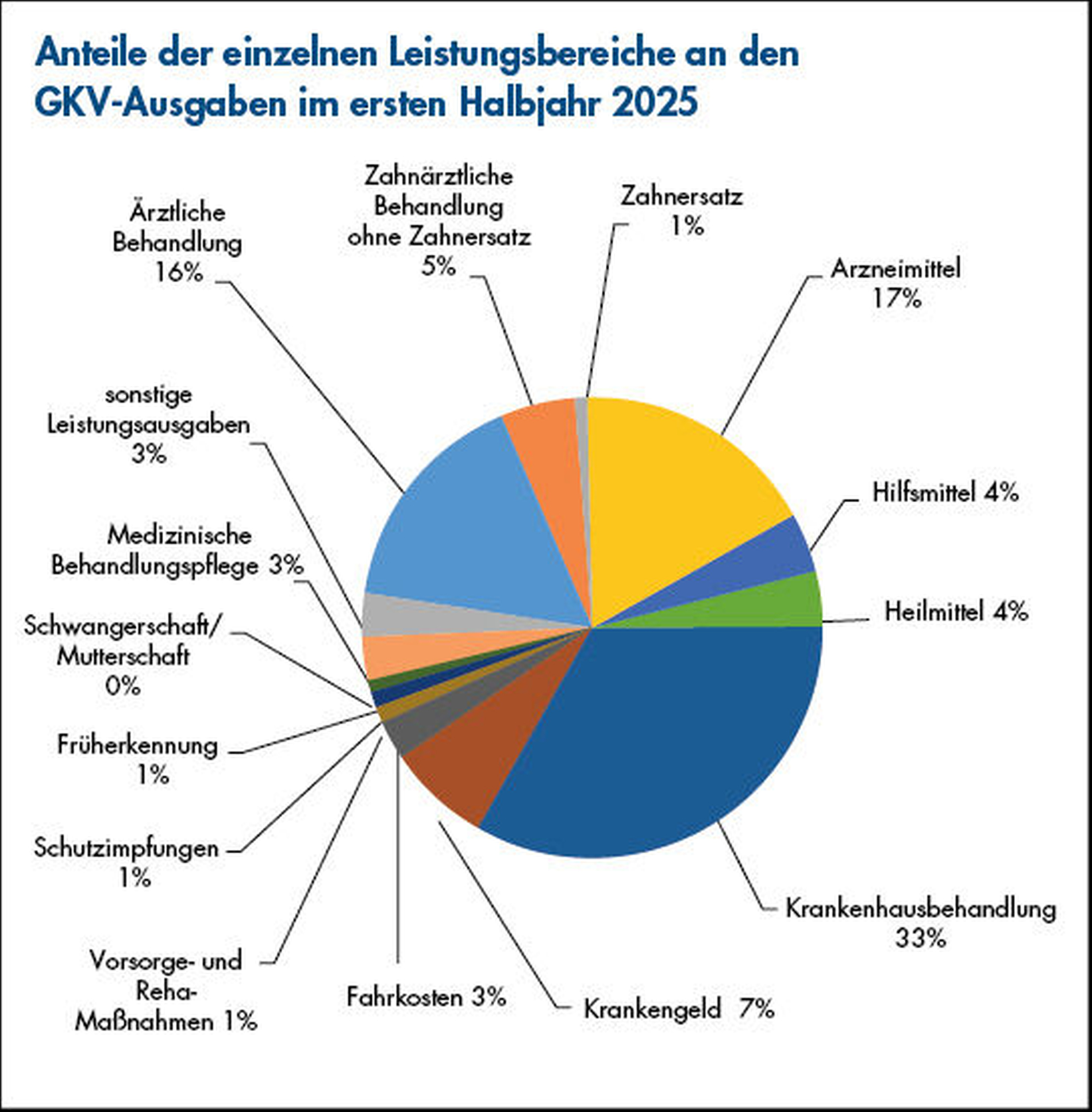
Im ersten Halbjahr 2025 lagen die Gesamtausgaben der gesetzlichen Krankenversicherung (GKV) bei insgesamt 178 Milliarden Euro. Mit einem Anteil von 33 Prozent waren Krankenhausbehandlungen der mit Abstand größte Kostenblock in der GKV (siehe Grafik) – der sich nach Angaben des Bundesgesundheitsministeriums zudem sehr dynamisch entwickelt. „Die Ausgaben für Krankenhausbehandlungen sind im 1. Halbjahr um 9,6 Prozent bzw. 4,8 Milliarden Euro gestiegen“, hieß es Anfang September aus dem BMG. Trotz der hohen Ausgaben und der im europäischen Vergleich höchsten Bettendichte schneidet Deutschland bei der Qualität der stationären Versorgung nur mittelmäßig ab. Mit dem Krankenhausversorgungsverbesserungsgesetz (KHVVG) wollte der ehemalige Bundesgesundheitsminister Karl Lauterbach (SPD) die stationäre Versorgung effizienter machen. Das KHVVG, das am 1. Januar 2025 in Kraft trat, sei jedoch durch den Praxischeck gefallen, urteilte seine Nachfolgerin Nina Warken (CDU). Das KHAG mache die Reform aus ihrer Sicht nun „praxistauglich“.
Was soll das KHAG bewirken?
So viel vorab: Mit dem KHAG möchte Warken an den grundlegenden Zielen der Krankenhausreform festhalten. Nach wie vor ist das Ziel, Behandlungsqualität und -effizienz zu steigern und eine flächendeckende stationäre Versorgung sicherzustellen. Die neue Regierung entschied sich jedoch, einige Regelungen zu verändern, um den Bundesländern mehr Freiheiten für die Planung der Krankenhauslandschaft zu geben. Außerdem sollen die Krankenhäuser mit dem KHAG mehr Zeit bekommen, die neuen Qualitätsvorgaben umzusetzen.
Was wurde verändert?
Leistungsgruppen: Das KHVVG definierte 65 Leistungsgruppen. Um in diese Gruppen eingestuft zu werden, müssen Kliniken bestimmte Qualitätskriterien bei Ausstattung, Qualifikation und Personal erfüllen. Das KHAG reduziert die Zahl der Leistungsgruppen auf 61.
Ausnahmen: Wenn es zur Sicherung der Versorgung, vor allem auf dem Land, notwendig ist, dürfen die Bundesländer in Absprache mit den Krankenkassen für einzelne Krankenhäuser Ausnahmeregelungen verfügen, wonach diese Standorte maximal drei Jahre von den im Gesetz definierten Qualitätskriterien abweichen dürfen. Die Zeit soll genutzt werden, um die Qualitätskriterien umzusetzen. Auch die im KHVVG enthaltenen strengen Erreichbarkeitskriterien nach Autofahrminuten entfallen im KHAG. Ursprünglich wollte Warken den Ländern sogar sechs Jahre Schonfrist einräumen.
Kooperationen: Laut KHAG muss vor dem Aussprechen einer Ausnahmeregelung geprüft werden, ob die Kriterien der Leistungsgruppen über Kooperationen oder Verbünde mit anderen Kliniken oder Gesundheitseinrichtungen erfüllt werden können. Ihr Abstand voneinander darf dabei höchstens zwei Kilometer Luftlinie betragen.
Transformationsfonds: Für die auf zehn Jahre angelegte Umstrukturierung der Krankenhauslandschaft sieht das KHVVG einen Transformationsfonds von 50 Milliarden Euro vor. Dieser sollte zu gleichen Anteilen aus dem Gesundheitsfonds und den Haushalten der Bundesländer finanziert werden. Diese Aufteilung wird durch das KHAG geändert. Auf Mittel aus dem Gesundheitsfonds, der sich hauptsächlich aus GKV-Beiträgen speist, wird verzichtet. Stattdessen wird der Bund 25 Milliarden Euro aus dem Sondervermögen „Infrastruktur und Klimaneutralität“ zuschießen und die Bundesländer in den ersten vier Jahren der Umsetzung zusätzlich um eine Milliarde Euro jährlich (die ebenfalls aus dem Sondervermögen stammen) entlasten. Von 2026 bis 2029 zahlt der Bund folglich 3,5 Milliarden Euro und in den Jahren 2030 bis 2035 jeweils 2,5 Milliarden Euro in den Fonds ein.
Vorhaltevergütung: Das KHVVG hatte sich zum Ziel gesetzt, mit dem System der diagnosebezogenen Fallpauschalen (DRG) in den Krankenhäusern aufzuräumen. Es habe den Anreiz gesetzt, möglichst viele Behandlungen stationär durchzuführen, um den Standort lukrativ zu halten. Um diesem finanziellen Druck entgegenzuwirken, führte das KHVVG eine Vorhaltefinanzierung ein, wonach Kliniken 60 Prozent ihrer Betriebskosten über eine Pauschale erhalten. Das KHAG hält an der Vorhaltefinanzierung fest, verschiebt ihre Einführung aber um ein Jahr. Sie soll ihre volle Finanzwirksamkeit ab 2030 entfalten.
Was sagen die Kassen ...
Carola Reimann, Vorstandschefin des AOK-Bundesverbands, begrüßte, dass die „Hängepartie“ um die Finanzierung der Transformationskosten mit dem Kabinettsbeschluss zum KHAG beendet sei, insbesondere, dass der Bund dabei auf Steuermittel und nicht auf die Beiträge der Versicherten und Arbeitgeber zurückgreife. Die neu eingefügte Verpflichtung der Länder, bei der Zuweisung von Leistungsgruppen ohne Erfüllung der vorgegebenen Qualitätskriterien das Einvernehmen mit den Landesverbänden der Krankenkassen herzustellen, bezeichnete sie als Lichtblick. „Auf der anderen Seite ist mit dem vorliegenden Entwurf aber auch klar, dass es bei der Aufweichung wichtiger Qualitätsvorgaben für die Kliniken bleiben wird“, kritisierte Reimann. Das betont auch Stefanie Stoff-Ahnis, stellvertretende Vorstandsvorsitzende des GKV-Spitzenverbandes: „Die Behandlungsqualität darf doch nicht davon abhängen, in welchem Bundesland jemand ins Krankenhaus kommt, genau das droht nun.“ Statt in ganz Deutschland verbindlich geltende Mindeststandards einzuführen – wie etwa je nach Leistungsgruppe die Mindestanzahl an Ärztinnen und Ärzten – könnten die Bundesländer Vorgaben relativ frei unterschreiten. Stoff-Ahnis: „Statt mehr Erfahrung und Routine, gerade bei komplizierten Operationen, bekämen wir wieder häufiger eine sogenannte Gelegenheitsversorgung.“
... und was die Kliniken?
Die Deutsche Krankenhausgesellschaft (DKG) begrüßt, dass das KHAG die Bedürfnisse der Bundesländer stärker berücksichtigt. Ablehnend steht die DKG aber der Vorhaltepauschale gegenüber: „Das Fundament der Vorhaltefinanzierung ist marode: Es bleibt weiterhin fallzahlabhängig, setzt falsche Anreize und ist mit einem übermäßigen bürokratischen Aufwand verbunden.“
Wie reagiert die Opposition?
„Statt für Qualität und Wirtschaftlichkeit sorgt das KHAG für Ausnahmen, Schlupflöcher und steigende Kosten“, beklagt der gesundheitspolitische Sprecher von Bündnis 90/Die Grünen, Janosch Dahmen auf X. Er kritisiert insbesondere, dass Kliniken, „die zu wenige Fälle behandeln oder nicht die notwendige Ausstattung haben, können weiterlaufen – allein, weil sie politisch gewollt sind“. Die neuen Kooperationsregelungen bezeichnet Dahmen als „gefährlich“. Wenn kleine Häuser sich bei Personal und Ausstattung zusammentäten, ersetzte das keine echte Spezialisierung. Es entstehe dabei nur ein „Flickenteppich aus Kompromissen statt klarer Verantwortung und Qualität“.
Was kritisieren Experten?
Reinhard Busse, Professor für Management im Gesundheitswesen an der Berliner TU und ehemaliges Mitglied der Regierungskommission zur Krankenhausversorgung, sagte im Interview mit der Süddeutschen Zeitung: „Mit dem neuen Gesetz wird es vermutlich keine Reform im notwendigen Umfang geben. Es erlaubt den Ländern mehr Ausnahmen. (...) Nach dem Motto: Irgendwie ist jeder Klinikstandort wichtig und soll weiter vom Bundesland für „bedarfsnotwendig“ gehaltene Leistungen erbringen dürfen. Dann kann man es auch gleich sein lassen.“ Insbesondere plädiert Busse dafür, wo es möglich ist, weg von einer stationären und hin zu einer ambulanten Behandlung der Patientinnen und Patienten zu kommen.