Gehirnabszess nach PAR-Therapie
Zusammenfassung
Hintergrund:
Die nicht-chirurgische Parodontitistherapie geht zumeist mit einer Bakteriämie einher, und in seltenen Fällen können orale Pathogene mit Abszessen des Gehirns assoziiert werden.
Fallbeschreibung:
Bei einer Patientin wurde ein krampfauslösender Gehirnabszess in zeitlichem Zusammenhang mit mehreren parodontalen Therapiesitzungen festgestellt. In der Drainage des Abszesses konnte ein Befall mit Fusobacterium nucleatum gefunden werden. Eine orale Untersuchung der Frau zeigte eine schwere generalisierte chronische Parodontitis bei einem ansonsten gesunden Allgemeinzustand. Nach neurochirurgischer und intravenöser antibiotischer Therapie konnte die Gesundheit der Patientin wiederhergestellt werden.
Klinische Implikationen:
Dieser Fallbericht impliziert, dass auch allgemeinmedizinisch gesunde Patienten durch eine Bakteriämie verursachende Parodontitistherapie einen Gehirnabszess entwickeln können.
Einleitung
Gehirnabszesse stellen eine schwere und lebensbedrohliche Situation dar und haben eine Inzidenz von 0,3 bis 1,3 pro 100.000 Personen pro Jahr (Kastenbauer et al. 2004). Die Ursache liegt dabei in 20 bis 30 Prozent der Fälle in hämatogen translozierten Bakterien, wovon die meisten wiederum otogenen oder oralen Ursprungs sind (Carpenter et al. 2007, Müller et al. 2009). Wie häufig orale Bakteriämien vorkommen, wird in der Literatur kontrovers diskutiert. Ein systematisches Review konnte eine signifikante Korrelation von gingivaler Entzündung und dem Auftreten einer Bakteriämie nach Zähneputzen feststellen, allerdings keine Korrelation zu Interdentalraumhygiene und alleinigem Kauen (Tomás et al. 2012).
In diesem Zusammenhang scheint das Auftreten einer Bakteriämie nach Kauen und Zähneputzen vom Vorhandensein einer Parodontitis verstärkt zu werden (Forner et al. 2006). In Bezug auf die Parodontaltherapie konnten Horliana et al. (2014) zeigen, dass es durch Scaling und Wurzelglätten in circa 50 Prozent der Fälle zu Bakteriämien kommt. Zusammenfassend lässt sich sagen, dass orale Bakteriämien im Zusammenhang mit parodontalen Therapien häufig vorkommen und eine mögliche Ursache für Gehirnabszesse sein können. Ziel des Beitrags ist , diesen Zusammenhang anhand eines Fallberichts darzustellen.
###more### ###title### Fallbeschreibung ###title### ###more###
Fallbeschreibung
Eine 61 Jahre alte Patientin wurde in das St. Josefs Krankenhaus in Freiburg eingeliefert, 30 Minuten nach einer nicht-chirurgischen Parodontitistherapie bei ihrem Hauszahnarzt. Es war der letzte von drei Behandlungsterminen innerhalb einer Woche, die jeweils ein Scaling und Wurzelglätten beinhalteten. Unmittelbar nach der Behandlung traten plötzliche anfallartige neurologische Störungen und Parästhesien in der linken Körperhälfte auf. Die Patientin berichtete, schon während des Behandlungszeitraums schwere Kopfschmerzen gehabt zu haben.
Neurologische Untersuchungen
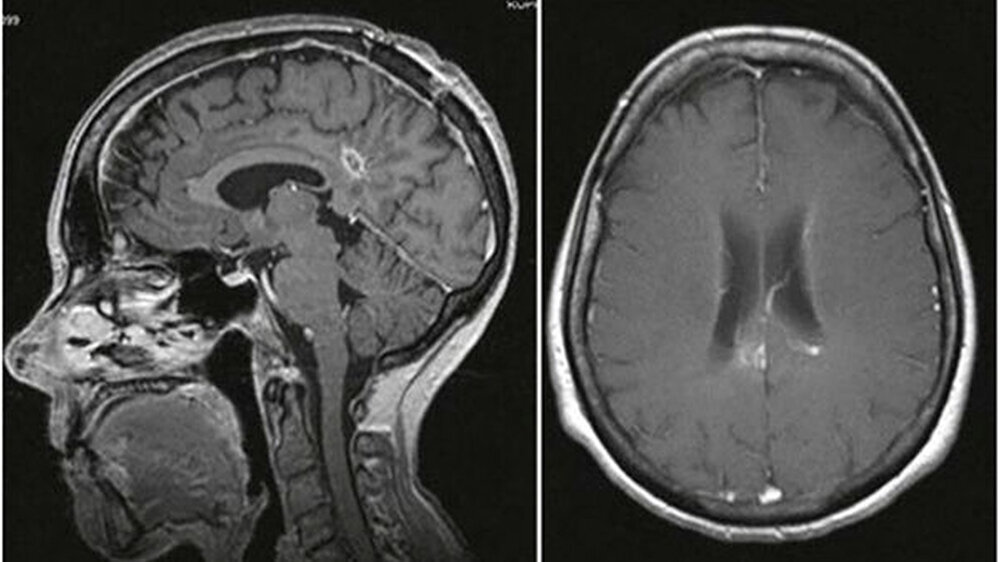
Eine Computertomografie (CT) ergab eine raumfordernde Läsion in der rechten Hemisphäre. Eine anschließende Magnetresonanztomografie (MRT) stellte eine 17 × 15 × 25 Millimeter umfassende Läsion mit einem perifokalen Ödem dar (Abb. 1).
Die Patientin wurde für weitere Maßnahmen an das Departement für Neurochirurgie des Universitätsklinikums Freiburg überwiesen. Auf Grundlage der Bildgebung und einer ehemaligen Brustkrebserkrankung wurde die Verdachtsdiagnose einer Neoplasie gestellt.
Neurochirurgische Behandlung und antibiotische Therapie
Als initiale Therapie erfolgte eine Kraniotomie für eine offene Biopsie. Nach der Trepanation wurde ein Abszess festgestellt und entfernt. Als weitere Therapie wurden der Patientin eine postoperative Antibiose mittels Ceftriaxone und Metronidazol sowie eine antiepileptische Medikation (Levetiracetam und Phenytoin) verabreicht. Im weiteren Verlauf zeigte sich die Patientin in einem stabilen neurologischen Zustand mit Verbesserung der Anfälle. Die mikrobiologische Analyse des Abszessmaterials zeigte das Vorliegen des Keims Fusobacterium nucleatum.
Nach weiteren zwei Wochen ergab ein CT das Wiedervorhandensein einer raumfordernden Läsion. Die Patientin zeigte zudem Fieber und ansteigende inflammatorische Serumparameter. Daraufhin wurde eine Biopsie und Entleerung der Flüssigkeitsansammlung durchgeführt. Die intraoperative Analyse zeigte aktivierte Makrophagen und Leukozyten entsprechend einem Gehirnabszess. Die vorhergehende Antibiose wurde prolongiert und um Ampicillin erweitert. Zudem wurde eine geringe Dosis an Dexamethason verabreicht, um einer weiteren Ödembildung vorzubeugen. Nach einer Woche befand sich die Patientin in einem stabilen Zustand ohne neurologische Störungen. Ein MRT bestätigte eine Läsionsreduktion (Abb. 2).
Zahnärztliche Befundung und Therapie
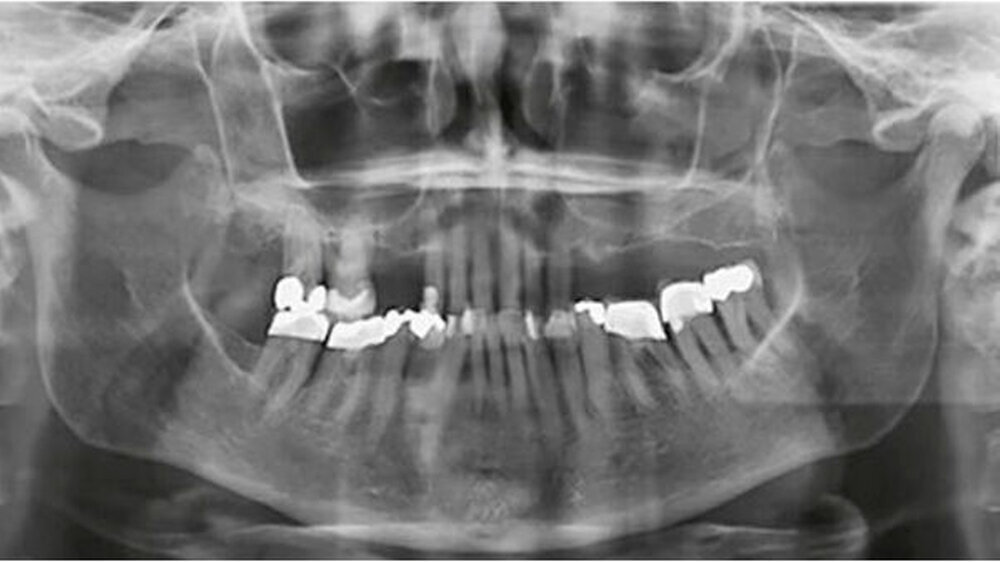
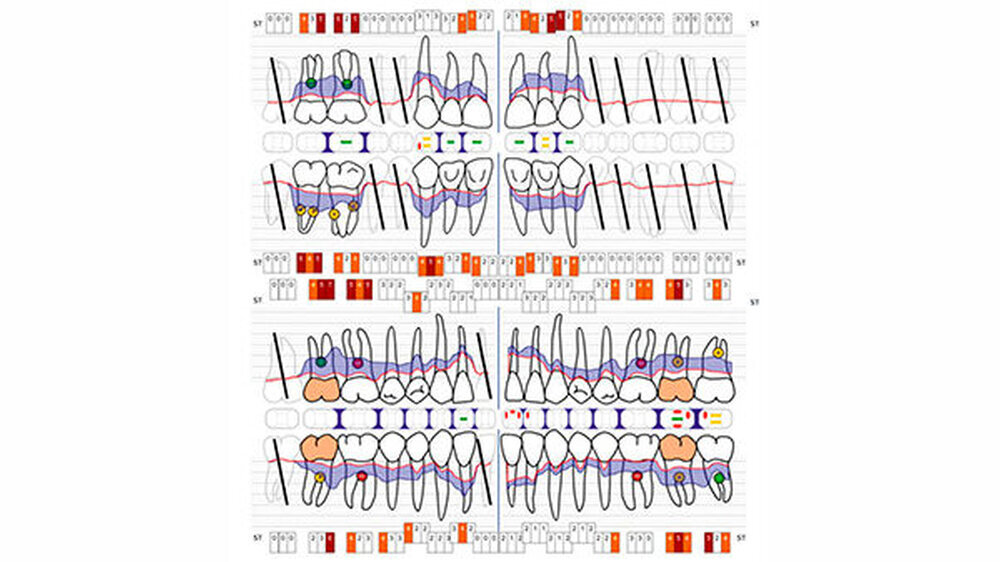
Als sich die Patientin in einer allgemeinmedizinisch stabilen Situation befand, erfolgte eine Vorstellung mit Verdacht auf einen oralen Fokus in der Klinik für Mund-, Kiefer- und Gesichtschirurgie sowie in der Klinik für Zahnerhaltungskunde & Parodontologie des Universitätsklinikums Freiburg. Die Befundung der Patientin zeigte eine schwere chronische generalisierte Parodontitis mit Sondierungstiefen bis zu 7 Millimeter und einen generalisierten horizontalen Knochenabbau (Abb. 3 und 4). Dabei ist zu beachten, dass der Parodontalstatus einen Zustand nach Scaling und Wurzelglätten sowie Antibiose und antiinflammatorischer Therapie darstellte. Um eine rezidivierende Infektion zu vermeiden, wurde eine strenge Extraktionsplanung vorgenommen, basierend auf der Prognoseeinschätzung von Nunn et al. (2012).
Lediglich die rechten Eckzähne und die Prämolaren des Unterkiefers wurden für die prothetische Rehabilitation erhalten. Die Patientin wurde nach acht Wochen post Zahnextraktion parodontal nachkontrolliert. Eine subgingivale Probenentnahme zeigte kein vermehrtes Vorkommen von parodontalpathogenen Keimen. Die verbliebenen Zähne zeigten generalisierte Sondierungstiefen kleiner als vier Millimeter und klinisch entzündungsfreie Gingiva.
###more### ###title### Diskussion ###title### ###more###
Diskussion
Der beschriebene Fallbericht impliziert, dass auch bei allgemeinmedizinisch gesunden Patienten Bakteriämien zu einem Gehirnabszess führen können. Die Schilderungen ähneln anderen Fällen, bei denen Abszesse in nahem zeitlichem Zusammenhang mit Bakteriämie-verursachenden Therapien standen (Ben Hadj Hassine et al. 2015, Yang et al. 2014, Hischebeth et al. 2014).
Limitationen im vorliegenden Fallbericht sind, dass es schwer möglich ist, retrospektiv den exakten Zeitpunkt der Bakteriämie festzustellen. Zudem liegt durch die Identifikation von Fusobacterium nucleatum im Gehirnabszess kein Beweis, sondern nur ein Hinweis einer möglichen orogenen Translokation vor. In einer Literaturübersicht in Kombination mit fünf Fallberichten wurde vermutet, dass Gehirnabszesse ausgehend von Fusobakterien zumeist hämatogen transloziert werden (Han et al. 2003).
Meistens werden Gehirnabszesse durch einzelne aerobe Bakterien verursacht (70 Prozent) und in dieser Gruppe meistens durch Streptokokken. Bezüglich der anaeroben Spezies lassen sich am häufigsten Bacteriodes und Fusobakterien detektieren (Calfee & Wispelwey 2000).
Für den Langzeittherapieerfolg nach vermutetem oral bedingtem Gehirnabszess ist eine Eradikation des primären Fokus von wesentlicher Bedeutung, weshalb im aktuellen Fall und vergleichbar mit anderen Fallberichten (Sim & Watson 2015, Mylonas et al. 2007) ein Großteil der Zähne extrahiert wurde. Allerdings liegt für die Extraktionsplanung bei Gehirnabszessen nach Kenntnisstand der Autoren kaum Evidenz vor, so dass dabei auch ein zahnerhaltenderes Vorgehen in Betracht gezogen werden könnte. Betrachtet man mögliche orale Infektionsursachen, sind nach einem systematischen Review vor allem Parodontitis und Karies mit periapikaler Beteiligung als Gründe für intrakranielle Abszesse zu sehen (Moazzam et al. 2015). Dabei stellt die Zahnextraktion die am häufigsten beschriebene vorausgehende zahnärztliche Maßnahme dar.
Abstract
Woelber J P, Kruse A, Hanna G, Ermer M, Beringer A, Ratka-Krueger P: Brain abscess after periodontal treatment. A case report about a brain abscess associated with Fusobacterium nucleatum after periodontal treatment (in German). SWISS DENTAL JOURNAL SSO 126: 921–924 (2016)
Background:
Nonsurgical periodontal treatment implicates bacteraemia. In rare cases oral pathogens can be found associated with abscesses of brain or liver.
Case Description:
A brain abscess was found in a patient after several periodontal treatments causing neurological seizures. In the drain masses of Fusobacterium nucleatum were found. An oral examination revealed a severe periodontally damaged dentition. The woman had been in a generally healthy condition before the event. After neurosurgical treatment and intravenous antibiotic therapy the patient fully recovered. In order to eradicate any possible focus of inflammation, several teeth had to be extracted.
Clinical Implications:
This case report implicates that also patients without particular need for antibiotic prophylaxis can be at risk of developing a brain abscess caused by bacteraemia after periodontal treatments.
Johan Peter Woelber, Anne Kruse, Gilgamesh Hanna, Michael Ermer, Andreas Beringer, Petra Ratka-Krüger, Gehirnabszess nach parodontaler Therapie. Ein Fallbericht über einen Gehirnabszess assoziiert mit Fusobacterium nucleatum nach parodontaler Therapie, in: Swiss Dent J. 2016;126(10):921-927, PMID:27808349.