MTA in der apikalen Chirurgie
Einleitung
Die apikale Chirurgie dient der chirurgischen Zahnerhaltung und gehört zum Gebiet der endodontischen Chirurgie (European Society of Endodontology 2006). Die apikale Chirurgie hat primär das Ziel, eine Infektion an der Wurzelspitze zu behandeln bzw. eine Reinfektion zu verhindern. Die Hauptindikationen der apikalen Chirurgie umfassen Rezidive von apikalen Parodontitiden, die nicht mittels konventioneller Therapie (Revision der bestehenden Wurzelkanalfüllung) angegangen werden können (European Society of Endodontology 2006), sowie zystische oder neoplastische Prozesse mit der Möglichkeit der chirurgischen Gewebeentnahme (von Arx 2005). Wu et al. (2006) haben vier Indikationen für die apikale Chirurgie definiert:
persistierende periapikale Infektion, die von orthograd nicht erreichbar ist (infection remaining in inaccessible apical areas)
extraradikuläre Infektion (extraradicular infection)
echte radikuläre Zysten (true radicular cysts)
Fremdkörperreaktionen (foreign body reactions)
Wesentliche Schritte der apikalen Chirurgie umfassen die Wurzelspitzenresektion (Entfernung des apikalen Deltas), die periapikale Kürettage (Entfernung von entzündlich granulomatösem oder zystischem Gewebe, Fremdkörperentfernung) sowie den retrograden Verschluss (bakteriendichter Verschluss des apikalen Wurzelkanals).
Anfang der 1990er Jahre wurde die apikale Chirurgie mit der Einführung mikrochirurgischer Techniken unter Verwendung des Operationsmikroskops entscheidend modernisiert (Carr 1992, Kim 1997). Parallel dazu wurden neue retrograde Verschlusstechniken bzw. Füllmaterialien entwickelt. Die Anwendung der digitalen Volumentomografie hat dann vor zehn Jahren in der apikalen Chirurgie nochmals einen weiteren und wesentlichen Fortschritt gebracht, vor allem in der präoperativen Diagnostik bzw. Fallselektion.
Da periapikale Pathologien in den meisten Fällen endodontisch-bakteriell verursacht sind, ist das primäre Ziel der Wurzelkanalbehandlung die möglichst vollständige Eradikation der Bakterien bzw. Toxine aus dem Wurzelkanalsystem bzw. ein orthograder bakteriendichter Verschluss (Sundqvist et al. 1998).
Wegen der Komplexität der Wurzelkanalanatomie (Seitenkanäle, Kanalverzweigungen, akzessorische Kanäle, Isthmen), aber auch wegen iatrogener Faktoren (Perforationen, Stufenbildungen bei der Kanalaufbereitung, Instrumentenfrakturen, Überstopfungen) kommt es jedoch gelegentlich zu Misserfolgen nach konventioneller Wurzelkanalbehandlung. Als Alternative zur endodontischen Revision oder gar Extraktion des Zahns sollte die Durchführung der apikalen Chirurgie in Erwägung gezogen werden. Im Falle einer apikalen Chirurgie kommt der retrograden Obturation, also dem bakteriendichten Verschluss der resezierten Wurzelspitze, die größte Bedeutung zu, da nur damit eine Reinfektion aus dem Wurzelkanalsystem verhindert werden kann.
Die Anforderungen an ein retrogrades Füllmaterial sind deshalb vielfältig und hoch, ihre Erfüllung entscheidet über den Langzeiterfolg nach apikaler Chirurgie (Tab. I). Prinzipiell werden Füllmaterialien, welche für die restaurativ konservierende Zahnmedizin entwickelt wurden, früher oder später auch in der apikalen Chirurgie als retrograde Verschlussmaterialien verwendet (Amalgam, Komposit, Glasionomerzement, Zinkoxid-eugenol-basierte Zemente wie IRM und SuperEBA etc.). Von den erwähnten Materialien haben allerdings nur IRM und SuperEBA eine breite Anwendung erfahren. Auch spezifisch für die apikale Chirurgie entwickelte Titan- oder Aluminiumoxid-Stifte konnten sich nie durchsetzen, da sie in keiner Art und Weise der komplexen Wurzelkanalanatomie an der Resektionsfläche entsprechen.
Interessanterweise wurde fast zur gleichen Zeit (Anfang der 1990er Jahre) und in der gleichen Region (Kalifornien, USA) parallel zur Einführung des Operationsmikroskops und der Mikrospitzen für die retrogarde Kavitätenpräparation (Carr 1992) auch ein neues Material für die retrograde Wurzelkanalfüllung entwickelt, nämlich "Mineral Trioxide Aggregate" (MTA).
MTA
MTA wurde 1993 an der Loma Linda Universität in Kalifornien (School of Dentistry, Department of Endodontics) von M. Torabinejad und Mitarbeitern entwickelt und 1995 patentiert. Nach ausgiebiger präklinischer Testung wurde MTA 1997 von der USA Food and Drug Administration (FDA) für die Anwendung am Menschen freigegeben. Die Markteinführung erfolgte 1998 als ProRoo™ MTA (Tulsa Dental Products, heute Dentsply Tulsa Dental Specialities, Tulsa/Oklahoma, USA).
Das ursprüngliche MTA hatte eine graue Farbe und wurde bis 2002 produziert. Ab 2001 wurde weißes MTA von derselben Firma auf den Markt gebracht. Da sich rasch abzeichnete, dass MTA klinisch erfolgreich ist, kamen in den folgenden Jahren weltweit viele Nachahmerprodukte auf den Markt. Es soll jedoch bereits an dieser Stelle darauf hingewiesen werden, dass die meisten (tier)experimentellen und klinischen Studien mit dem Originalpräparat durchgeführt wurden.
###more### ###title### Zusammensetzung ###title### ###more###
Zusammensetzung
MTA enthält in etwa 75 Gewichtsprozent Portlandzement, in etwa 20 Gewichtsprozent Bismuthoxid (Bi2O3) sowie etwa 5 Gewichtsprozent Gips (CaSO4×2H2O) (Berzins 2014). Portlandzement selber besteht im Wesentlichen aus Kalziumoxid und Silikondioxid. Nach Mischung dieser Rohmaterialien entstehen Trikalziumsilikat, Dikalziumsilikat, Trikalizumaluminat und Tetrakalziumaluminoferrit (Camilleri & Pitt Ford 2006).
Bismuthoxid wird zur Radioopazität und Gips zur Modulierung der Abbindezeit zugegeben. Graues und weißes MTA unterscheiden sich vor allem in den Komponenten Aluminium, Magnesium und Eisen (Asgary et al. 2005). Weißes MTA enthält kein Aluminiumferrit, das dem grauen MTA seine Farbe gab (Camilleri & Pitt Ford 2006).
Anmischen und Abbindung
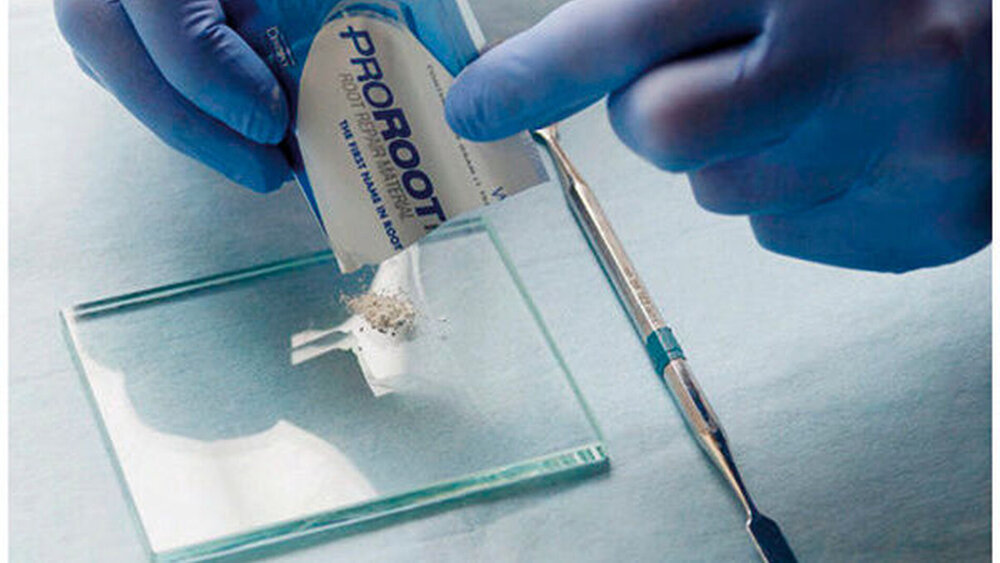
MTA wird mit sterilem Wasser idealerweise auf einer Glasplatte mit einem Spatel angemischt (Pulver-Flüssigkeitsverhältnis etwa 3:1). Die Flüssigkeit wird portionsweise unter das Pulver gemengt, bis eine cremigfeste Konsistenz erreicht ist (Abb. 1). Um sicherzustellen, dass alle Pulverbestandteile benetzt sind, sollte der Mischvorgang etwa eine Minute dauern. Pulver und Flüssigkeit bilden ein Kolloidgel, das in einem Zeitrahmen von ca. 3 Stunden aushärtet (Torabinejad et al. 1995a).
Zu viel Flüssigkeit erhöht die Porosität, erschwert die klinische Applikation und erhöht das Risiko des Auswaschens (parzieller Zementverlust) von MTA (Walker et al. 2006). Bei zu trocken angemischtem MTA ist vor allem dessen klinische Applikation (bröckeliges Material) äußerst schwierig - allerdings kann Feuchtigkeit aus der Wurzel bzw. vom periradikulären Gewebe die Abbindung von trockenem MTA verbessern. Die Hauptprodukte der Abbindung von MTA sind hydrierte Kalziumsilikate sowie Kalizumhydroxid. Letzteres erklärt den hohen pH-Wert (ca. 10–13) von MTA. Zudem konnte gezeigt werden, dass sich auf der Oberfläche von MTA Hydroxylapatit Kristalle bilden (Bozeman et al. 2006), die nicht nur Spalten zwischen MTA und Dentin auffüllen, sondern auch direkt mit Dentin interagieren (Han &Okiji 2011).
Biokompatibilität
Die meisten experimentellen Studien zeigen ein gutes Zellwachstum auf MTA mit der Ausbildung einer monozellulären Schicht, also praktisch keine Zytotoxizität (Camilleri & Pitt Ford 2006). In verschiedenen Vergleichsstudien über retrograde Füllmaterialien zeigte MTA eine ausgezeichnete Gewebereaktion, nahezu ohne inflammatorische Komponente (Torabinejad et al. 1995b, Baek et al. 2005).
Bioaktivität
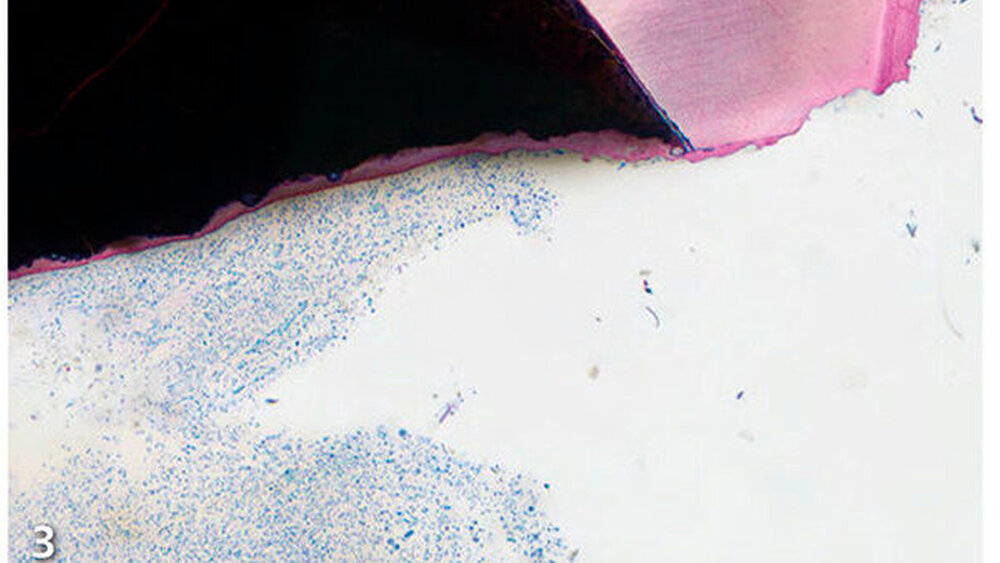
Eine kürzlich publizierte systematische Übersichtsarbeit von 24 tierexperimentellen Studien beschrieb die histologischen Gewebereaktionen des Parodontiums auf MTA (Katsamakis et al. 2013):
Alle Studien berichteten über eine Apposition von neuem Wurzelzement auf MTA.
Eine Überfüllung (MTA-Überschuss) hatte keine negativen Effekte auf die periapikale Heilung.
Die Größe der retrograden Kavität hatte keinen Einfluss auf die Zementneubildung.
Eine bakterielle Kontamination hingegen beeinträchtigte die Zementneubildung auf MTA.
Die Autoren zogen die Schlussfolgerung, dass MTA generell eine ausgezeichnete Biokompatibilität mit zementbildenden Eigenschaften aufweist, welche die periapikale Geweberegeneration fördern (Abb. 3).
Stabilität und Abdichtungsvermögen
Die wichtigste Voraussetzung für den Erfolg nach apikaler Chirurgie ist der bakteriendichte Verschluss, also sollte MTA nach Applikation formstabil bleiben und eine ausgeprägte Abdichtung beibehalten. Die meisten experimentellen Studien zeigen, dass MTA formstabil bleibt (keine oder nur sehr geringe Auflösung) (Parirokh & Torabinejad 2010). Allerdings kann ein einseitiges Flüssigkeits-Pulver-Verhältnis die Stabilität von MTA wegen erhöhter Auflösungsneigung gefährden (Fridland & Rosado 2003, Fridland & Rosado 2005).
Im Vergleich zu anderen Materialien zeigt MTA meistens eine bessere retrograde Abdichtung, wie mittels Farb-, Protein- und Bakterienpenetration sowie Flüssigkeitsfiltration nachgewiesen werden konnte (Torabinejad & Parirokh 2010). Wie bei anderen Materialien scheint das Abdichtungsvermögen von MTA auch von der Materialdicke (Füllungstiefe) abzuhängen. So wurde bei einer Mindesttiefe von 3 mm kein "leakage" beobachtet, hingegen nahm dieses bei einer MTA Tiefe von ≤ 2 mm signifikant zu (Lamb et al. 2003).
###more### ###title### Nachteile von MTA ###title### ###more###
Nachteile von MTA
Von vielen Klinikern wird der sehr hohe Preis von MTA bemängelt, was einerseits zum Mehrfachgebrauch der Originalpackungen verleitet bzw. andererseits auch ein Grund für die Herstellung von Konkurrenzprodukten war, die zum Teil wesentlich billiger als das Original MTA sind.
Ein Nachteil von MTA ist die schwierige Anmischung (korrekte Zementkonsistenz) bzw. die klinische Handhabung. Beide Nachteile lassen sich aber durch regelmäßige Anwendung in einem eingespielten Team vermeiden. Beachten muss man die lange Aushärtungszeit von MTA, damit es nach Applikation in die retrograde Kavität nicht wieder ausgewaschen wird, wenn die Wunde vor dem Wundverschluss mit NaCl oder Ringerlösung gereinigt wird.
MTA kann zu Zahnverfärbungen führen, vor allem nach Applikation im zervikalen Wurzelbereich (Verschluss von Perforationen) sowie nach Pulpaüberkappung oder Pulpotomie (Bortoluzzi et al. 2007, Belobrov & Parashos 2011, Kang et al. 2015).
Ursprünglich machte man die Eisenkomponente im grauen MTA für die Verfärbungen verantwortlich und ließ sie im weißen MTA deshalb dann weg. Da aber auch nach Anwendung von weißem MTA Zahnverfärbungen beobachtet worden sind, vermutet man den Radioopaker Bismuthoxid als Ursache (Felman & Parashos 2013, Berger et al. 2014). Nach Anwendung von MTA in der apikalen Chirurgie wurde jedoch noch nie über sichtbare Zahnverfärbungen berichtet.
Vergleich von MTA mit anderen Füllmaterialien in der apikalen Chirurgie
Tierexperimentelle Studien
Vor der klinischen Anwendung ist es üblich, neue Materialien ausführlich in vitro und in vivo zu testen. Studien zur Gewebereaktion von implantatierten Materialien in Knochen, Haut oder Muskulatur sind ein erster Schritt in der In-vivo-Testung; aufschlussreicher sind jedoch Studien zur therapiespezifischen Anwendung, also zur retrograden Abdichtung in der apikalen Chirurgie. MTA wurde diesbezüglich in verschiedenen tierexperimentellen Vergleichsstudien analysiert (Tab. II), erstmals von Torabinejad et al. (1995b).
Auffällig ist, dass die meisten Studien mit einer einzigen Ausnahme (Affen) an Hunden durchgeführt wurden. Um die klinische Situation (chronische periapikale Infektion) möglichst gut zu simulieren, haben die meisten Forscher zuerst eine Entzündungsreaktion an den Wurzelspitzen induziert, entweder durch Offenlassen der koronalen Zugänge oder Applikation von Plaque in die eröffnete Pulpa mit provisorisch okklusalem Verschluss. Im Unterschied zur klinischen Situation wurden die orthograde Wurzelkanalfüllung sowie die apikale Chirurgie mit retrogradem Verschluss oft in der gleichen Sitzung durchgeführt.
In den meisten tierexperimentellen Studien mit MTA wird auf die Zementneubildung nicht nur auf der Dentinwunde (Resektionsfläche), sondern auch direkt auf dem retrograden Verschlussmaterial hingewiesen. Eine ähnliche Häufigkeit und Konstanz in der Apposition von neuem Wurzelzement auf der Resektionsfläche bzw. auf dem retrograden Wurzelfüllmaterial wurde bis heute noch für kein anderes Material dokumentiert.
MTA dient also nicht nur als mechanische Barriere (apikaler Verschluss), sondern induziert auch eine biologische Barriere (Zementneubildung). Letztere Eigenschaft deutet auf einen bakteriendichten Verschluss bzw. auf die hohe Biokompatibilität von MTA hin.
Klinische Studien
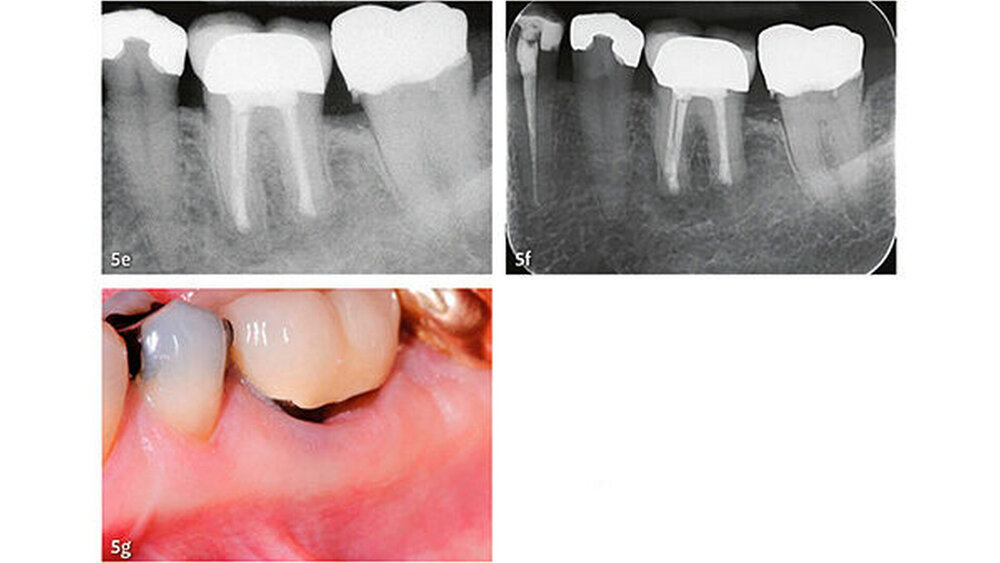
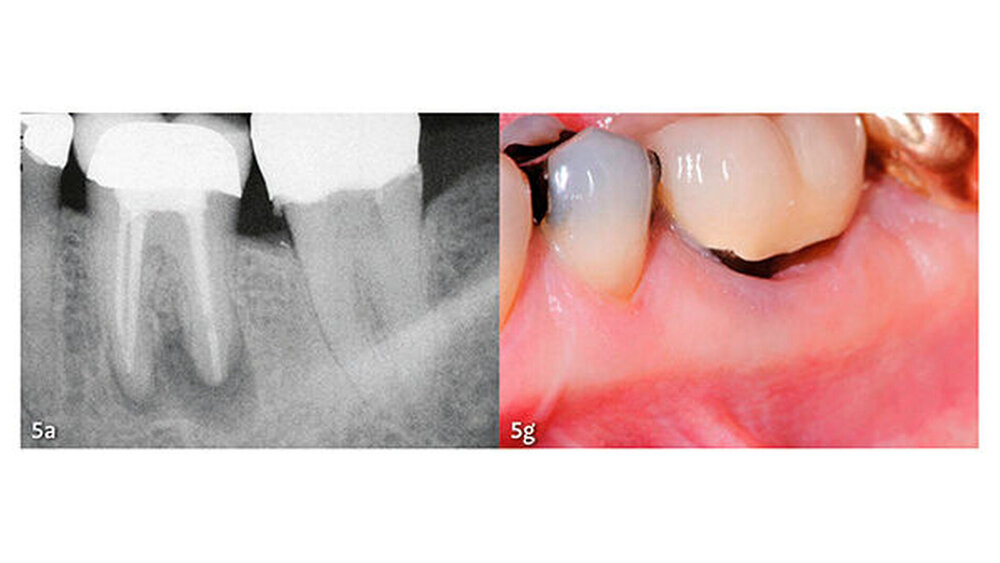
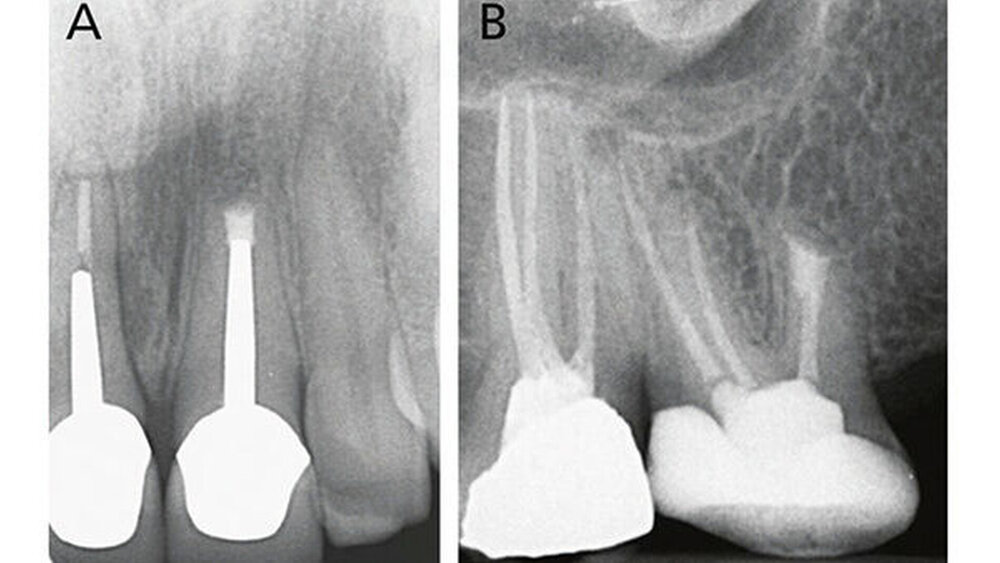
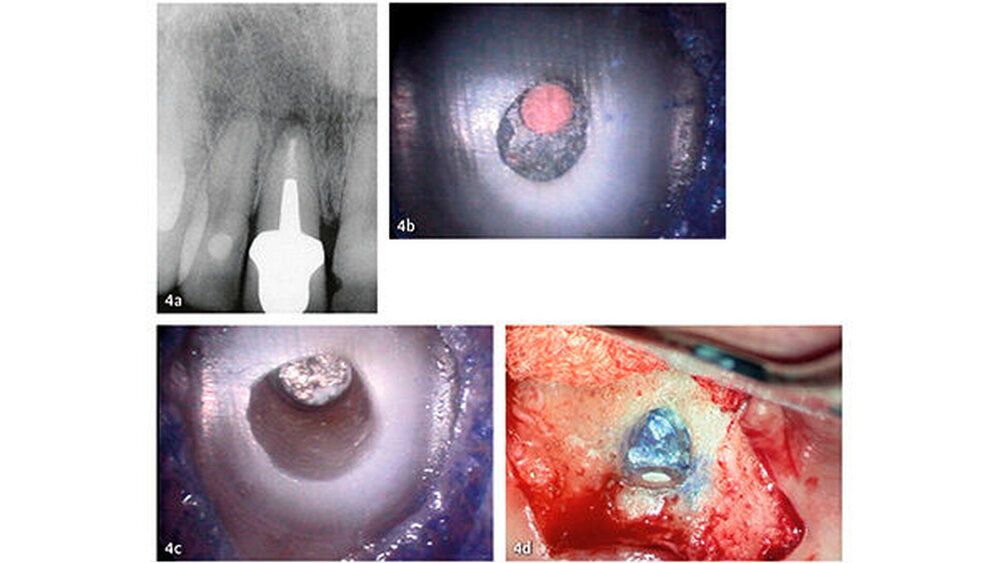
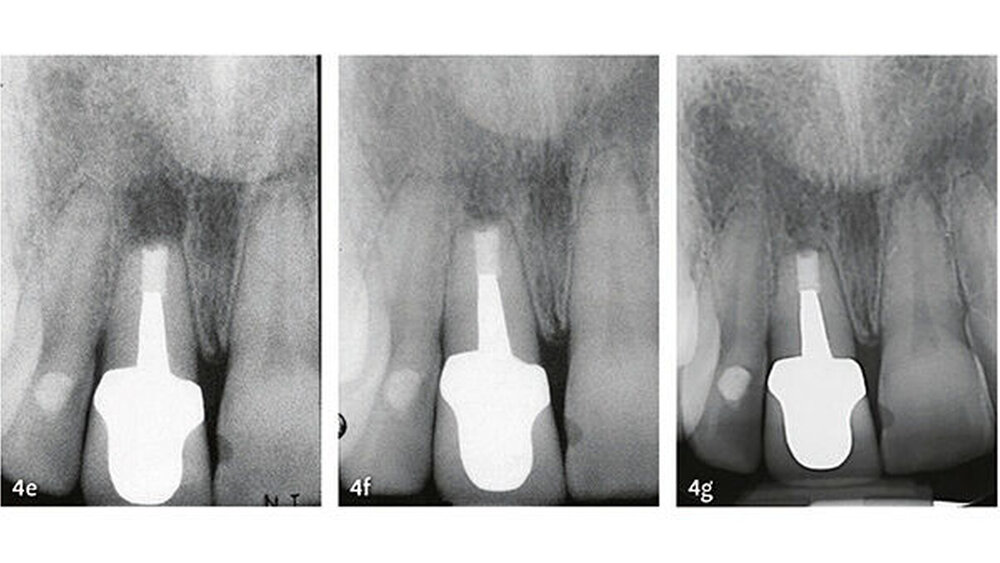
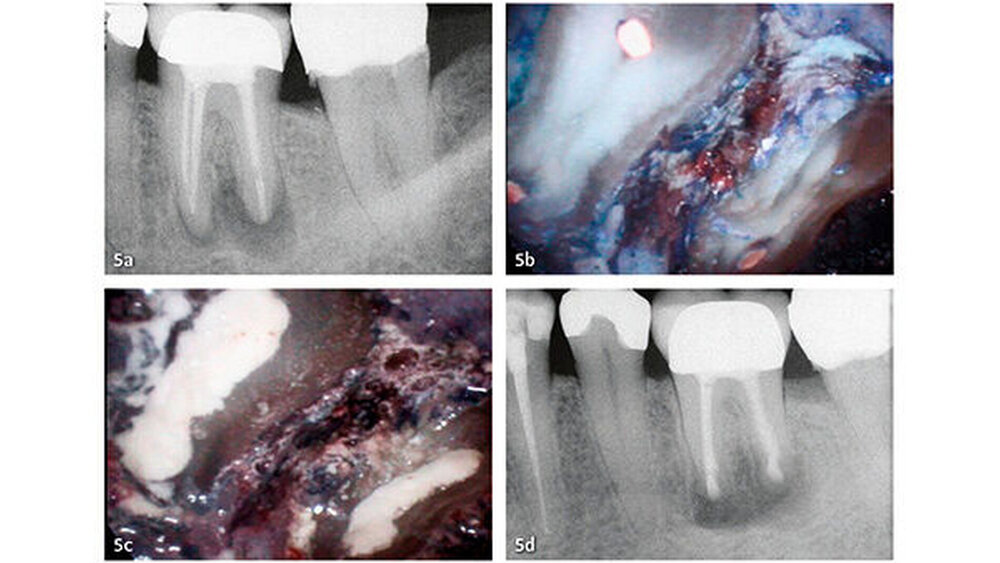
Die wesentlichen Daten von klinischen Studien über die Anwendung von MTA als retrogradem Füllmaterial sind in Tabelle III zusammengefasst. Die erste klinische Studie mit Auswertung der Erfolgsrate nach MTA-Anwendung in der apikalen Chirurgie wurde von Chong et al. (2003) publiziert - es war auch gleich die erste randomisierte Studie, welche MTA mit einem anderen retrograden Verschlusszement untersucht hat. Generell zeigen alle klinischen Studien sehr hohe Erfolgsraten für MTA in der apikalen Chirurgie (83,7% bis 96%). Die von uns 2014 publizierten Langzeitdaten (5 Jahre Beobachtungsdauer für alle behandelten Zähne) mit einer Erfolgsrate von 92,5% deuten auf eine sehr gute Stabilität und auf ein hohes Abdichtungsvermögen von MTA (von Arx et al. 2014) (Abb. 4 und 5).
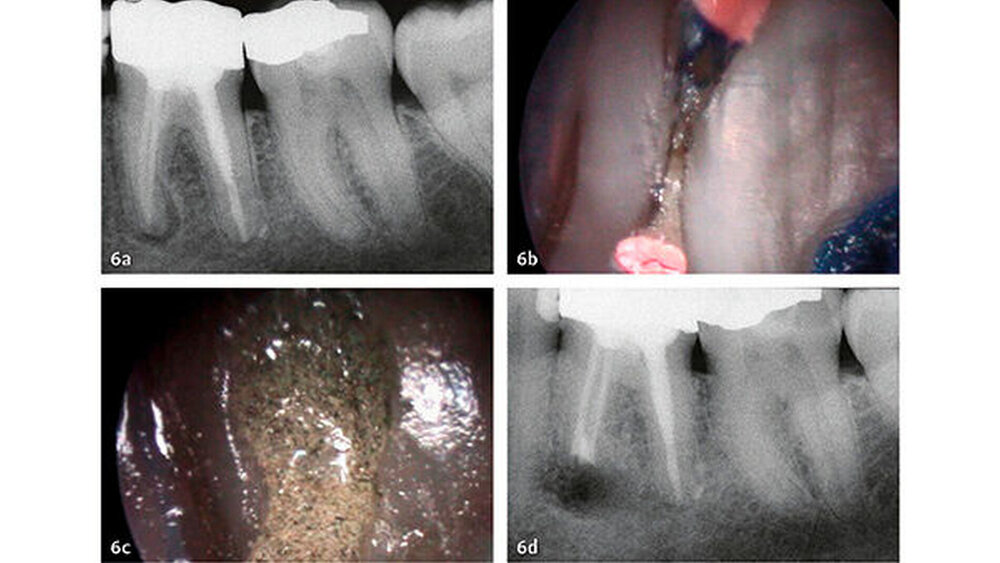
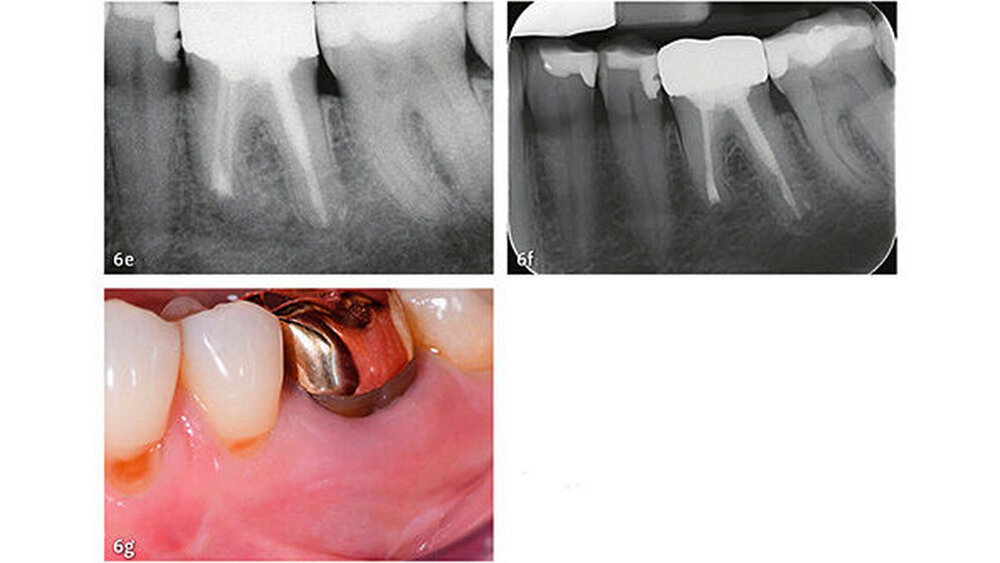
Die Dokumentation der 10-Jahresdaten ist im Gange, und die bisherige Analyse deutet auf eine konstant hohe Erfolgsrate auch nach zehn Jahren (Abb. 6). Eine systematische Auswertung mit Meta-Analyse aller bis 2007 publizierten retrograden Füllmaterialien in Vergleichsstudien mit mindestens zwei getesteten Verschlussmaterialien ergab für MTA die höchste Wahrscheinlichkeit einer periapikalen Ausheilung (91,4%) (von Arx et al. 2010a).
###more### ###title### Schlussfolgerung ###title### ###more###
Schlussfolgerung
Die apikale Chirurgie hat in den letzten beiden Jahrzehnten dank der Einführung mikrochirurgischer Operationstechniken eine deutlich bessere Akzeptanz, aber auch eine optimierte Erfolgsprognose erfahren. Die publizierten Daten klinischer Studien zeigen, dass MTA als retrogrades Verschlussmaterial wesentlich zu diesem Fortschritt beigetragen hat und insbesondere die Langzeitdaten hervorragend sind. Ob neuere retrograde Verschlussmaterialien diesen hohen Standard erreichen oder sogar übertreffen werden, wird die Zukunft zeigen.
Zusammenfassung
Die apikale Chirurgie ist indiziert, wenn eine Revision der Wurzelkanalbehandlung schwierig oder mit Risiken verbunden ist oder vom Patienten abgelehnt wird. Da die Ursache von rezidivierenden apikalen Pathologien in den meisten Fällen eine bakterielle Reinfektion aus dem (Rest-)Wurzelkanalsystem ist, kommt dem bakteriendichten retrograden Wurzelkanalverschluss in der apikalen Chirurgie die entscheidende Bedeutung zu.
Anfang der 1990er-Jahre wurde an der Loma-Linda-Universität in Kalifornien, USA, das Material Mineral Trixoide Aggregate (MTA) entwickelt. In präklinischen Studien zeigte sich rasch, dass MTA ein hohes Abdichtungsvermögen aufweist. In verschiedenen tierexperimentellen Studien wurde vor allem auf die ausgeprägte Gewebefreundlichkeit des Materials hingewiesen. Zudem zeigten die histologischen Schnitte aus der periapikalen Region bei retrograder Füllung mit MTA sehr häufig eine Zementneubildung nicht nur auf der Resektionsfläche (Dentinwunde), sondern auch direkt auf MTA. Aus diesem Grunde wird MTA als bioaktives Material bezeichnet. 1997 wurde MTA dann für die klinische Anwendung am Patienten zugelassen. Mehrere prospektive klinische und randomisierte Studien haben eine sehr hohe und konstante Erfolgsrate von mit MTA behandelten Zähnen in der apikalen Chirurgie dokumentiert.
Prof. Dr. Thomas von Arx, Mineral Trioxide Aggregate (MTA) - eine Erfolgsgeschichte in der apikalen Chirurgie, in: SWISS DENTAL JOURNAL SSO Vol 126 6 P 2016
Prof. Dr. Thomas von Arx arbeitet an der Klinik für Oralchirurgie und Stomatologie der Zahnmedizinischen Kliniken der Universität Bern, Freiburgstraße 7, 3010 Bernthomas.vonarx@zmk.unibe.ch