Keramikimplantate: Evidenzbasiert oder experimentell?
Dieser Beitrag erörtert den aktuellen Wissensstand und thematisiert mögliche Fragen und Problemstellungen, mit denen sich vor allem prothetisch orientierte Anwender bei der Versorgung konfrontiert sehen könnten. Im Fokus stehen dabei die ideale Positionierung des Implantats sowie die kontemporäre Forschung bezüglich der Materialwahl und der Befestigung des Zahnersatzes.
Titan und Aluminiumoxid: Wie alles begann
Der erste klinische Einsatz dentaler Implantate aus Titan liegt über 50 Jahre zurück. Zur gleichen Zeit wurden auch keramische Implantate aus Aluminiumoxid entwickelt und später klinisch angewandt. Die prominentesten Vertreter waren das von Prof. Willi Schulte entwickelte „Tübinger Sofortimplantat“ und die „Crystalline Bone Screw“ von Prof. Sami Sandhaus [Schulte and Heimke, 1976; Sandhaus, 1967].
Implantate aus Titan werden seitdem erfolgreich zur Verankerung von festsitzendem und herausnehmbarem Zahnersatz eingesetzt und haben sich als Goldstandard etabliert. Dagegen hat sich der Werkstoff Aluminiumoxid für Implantate nicht durchgesetzt. Die geringe Risszähigkeit – die Archillesferse dieses Werkstoffs – und die konsekutiv reduzierte Frakturresistenz der Implantate scheinen hierfür ursächlich zu sein. Viele Zahnärzte fürchten bis heute Implantatfrakturen, wenn sie die Anwendung keramischer Implantate in Erwägung ziehen. Es hat sich jedoch einiges getan.
Zirkoniumdioxid:Stahlharte Keramik?
Heute hat sich bei der Herstellung keramischer Implantate eine in der Zahnmedizin vielseitig angewandte Hochleistungskeramik, das sogenannte Zirkoniumdioxid, durchgesetzt. Die bei Keramiken besonders ausgeprägte hohe Risszähigkeit ist dem Polymorphismus der zugrunde liegenden Gitterstruktur geschuldet: Es kann monoklin (Raumtemperatur bis 1.170 °C), tetragonal (1.170 bis 2.370 °C) und kubisch (2.370 °C bis zum Schmelzpunkt) strukturiert sein [Denry and Kelly, 2008]. Werden diese Temperaturschranken passiert, kommt es zu Volumenveränderungen im Gefüge. Um ungewollte Volumensprünge bei der Herstellung zu vermeiden, wird der Phasenübergang von tetragonal nach monoklin beim Abkühlen nach dem Sintervorgang (die Sintertemperatur liegt deutlich über 1.170 °C) durch die Zugabe von speziellen Oxiden unterbunden. Die nun bei Raumtemperatur metastabil – sozusagen „unfreiwillig“ – vorliegende tetragonale Phase ermöglicht den sogenannten Selbstheilungsmechanismus der Transformationsverfestigung [Lange, 1982]: Bei einer belastungsindizierten Rissbildung sind an den Riss angrenzende Kristallite in der Lage, ihr Gitter in die monokline Modifikation umzuwandeln. Dieser Prozess geht mit der zuvor erwähnten Volumenzunahme einher, und die resultierende Druckspannung im Gefüge kann ein Fortschreiten des Risses unterbinden. Die Transformationsverfestigung verleiht dem Zirkoniumdioxid die bereits erwähnte hohe Risszähigkeit und somit zuvor undenkbare mechanische Eigenschaften. Nicht ohne Grund lautete der Titel der Erstbeschreibung dieses Mechanismus im Fachjournal Nature „Ceramic steel?“ [Garvie, Hannink et al., 1975].
De Moyer und Dr. Schnutenhaus
Das Fragezeichen deutet aber bereits an, dass auch diese hochfeste Keramik ihre Grenzen oder vielmehr Besonderheiten hat. Sind herstellungsbedingte Fehlstellen zu groß oder hat die transformierte Schicht eine für das jeweilige Werkstück spezifische kritische Dicke erreicht, kann es auch bei Zirkoniumdioxid-Keramiken zum Versagen kommen. Das Selbstheilungspotenzial scheint also endlich.
Außerdem findet im feuchtwarmen Milieu der Mundhöhle auch ohne einwirkende mechanische Belastung die Umwandlung in die monokline Form statt. Man spricht von einer an der Oberfläche beginnenden und sukzessiv linear verlaufenden Alterung des Werkstoffs, der sogenannten Niedertemperaturumwandlung [Kobayashi, Kuwajima et al., 1981; Keuper, Eder et al., 2013]. Alterung des Implantat-Werkstoffs im Mund? Das klingt nicht besonders vertrauenerweckend. Man geht heute jedoch davon aus, dass diese Alterung bei korrekter Verarbeitung seitens des Herstellers klinisch nicht relevant ist. Dennoch bleibt aber festzustellen, dass man in der keramischen Implantologie mehr als bei ihrem Pendant aus Titan auf firmeninterne Qualitätskontrollen der Prozesskette angewiesen ist. Da heute keine ausreichend angepassten Standards oder Normen vorliegen, die ein verpflichtendes Mindestmaß an Stabilität und Alterungsresistenz beschreiben, wird von den Autoren dringend empfohlen, nur Produkte zu verwenden, für die wissenschaftliche Evidenz vorliegt [Spies, Maass et al., 2017].
Wofür gibt es Evidenz?
Aktuelle Übersichtsarbeiten belegen, dass Implantate aus Zirkoniumdioxid zur Befestigung von Einzelkronen und dreigliedrigen Brücken hinsichtlich der Einheilung in den Knochen und hinsichtlich ihrer Frakturresistenz Titanimplantaten ebenbürtig sind [Pieralli, Kohal et al., 2017]. Frakturen werden bei diesen Implantaten beinahe ausschließlich bei Durchmesser-reduzierten Implantaten oder in Kombination mit herausnehmbarem Zahnersatz beobachtet [Osman, Ma et al., 2013]. Dies geht häufig mit einem nicht Keramik-gerechten Design des jeweiligen Produkts einher [Gahlert, Burtscher et al., 2012]. Bis heute liegt nur für einteilige keramische Implantate eine ausreichende Evidenz vor. Infolgedessen bedarf es einer besonderen Planung sowohl bei der Implantatinsertion als auch bei der prothetischen Versorgung.
Prof. Dr. Ralf Kohal
Wie positionieren?
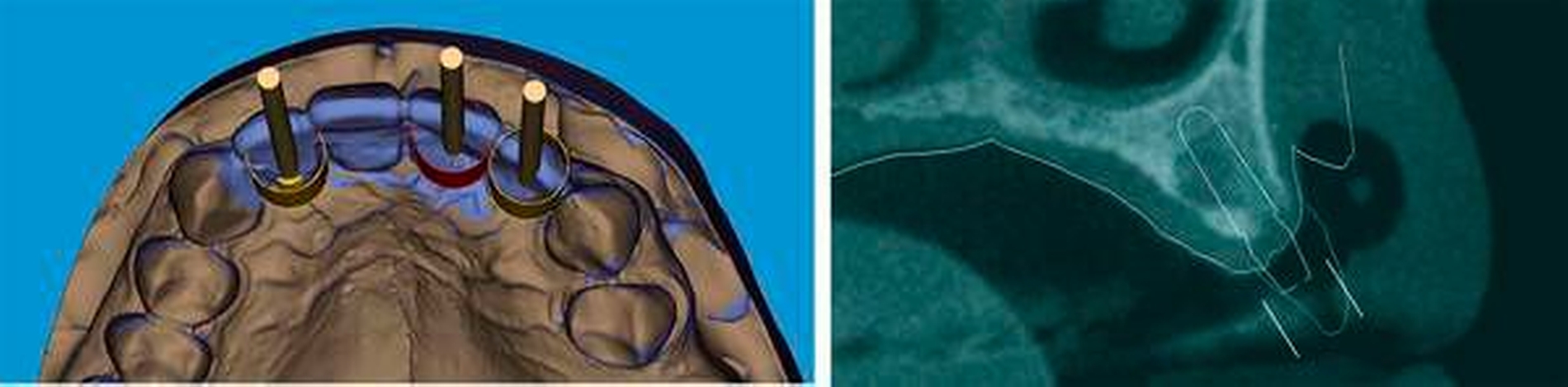
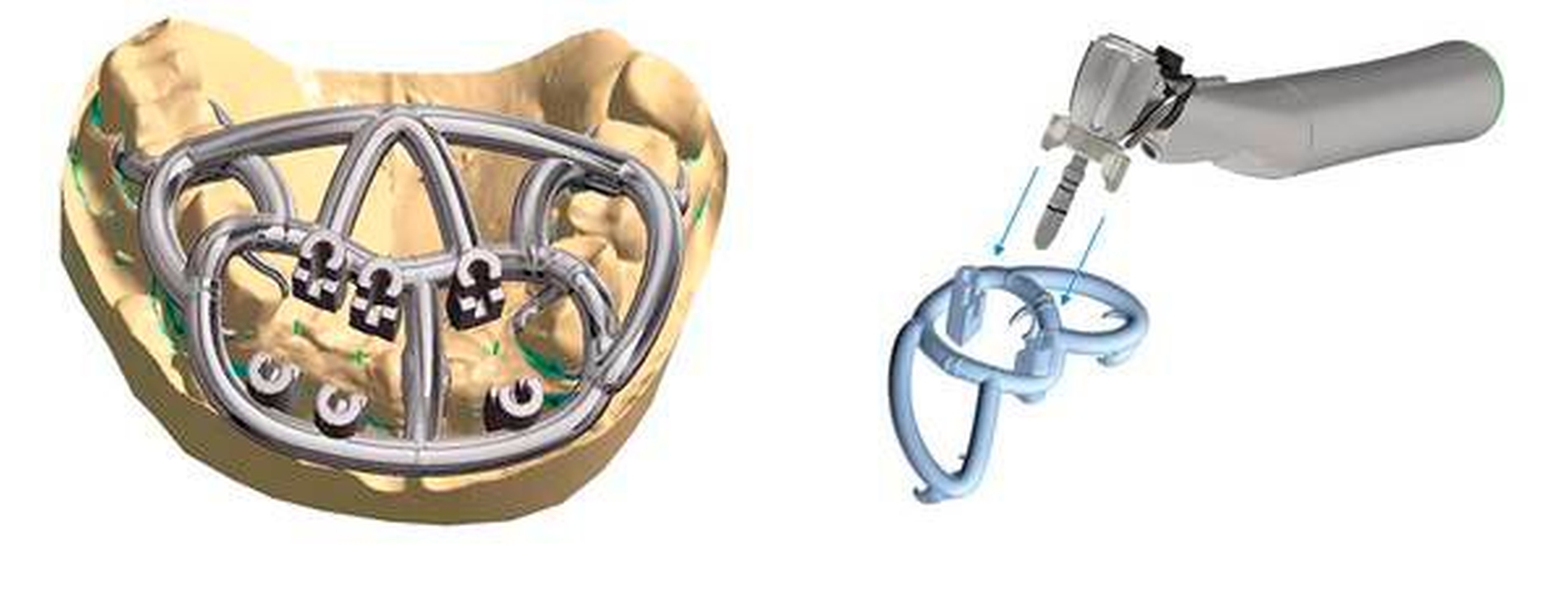
Bei der Implantatinsertion ist zu beachten, dass eine Prothetik-gerechte Positionierung zwingend notwendig ist. Fehlpositionierungen können nur in einem sehr geringen Ausmaß durch die Prothetik oder durch intraorale Modifikationen des Abutments kompensiert werden. Empfehlenswert ist also, die Implantatinsertion, geführt nach vorherigem prothetischem Set-up (sogenanntes Backward-Planning) durchzuführen. Mit einzelnen Systemen (Abbildung 1) ist eine geführte Implantatinsertion zum Beispiel auch dann möglich, wenn der Implantathersteller kein eigenes Chirurgie-Tray für eine geführte Insertion nach vorheriger Planung zur Verfügung stellt. Dies liegt daran, dass man auf die Verwendung von system-spezifischen Bohrhülsen gänzlich verzichtet und die Bohrerführung samt Tiefenstopp über am Winkelstück angebrachte Führungsschienen realisiert. So können die herkömmlichen Instrumente des gewünschten Implantatsystems verwendet werden. Weitere positive Nebeneffekte: Die Schiene ist sterilisierbar und so gestaltet, dass sie dem Chirurgen eine maximale Sicht auf den OP-Situs bei adäquater Wasserzufuhr ohne die Notwendigkeit innengekühlter Bohrer ermöglicht. Die dreidimensionale Planung der Implantation kann bei diesem System auf Basis jeder offenen Planungssoftware, beispielsweise SMOP (Swissmeda, Zürich, Schweiz) oder coDiagnostiX (Dental Wings, Letourneux, Kanada), erfolgen.
###more### ###title### Wie versorgen? ###title### ###more###
Wie versorgen?
Aus der Literatur ist ersichtlich, dass einteilige keramische Implantate bedenkenlos mit Einzelkronen und dreigliedrigen Brücken versorgt werden können [Pieralli, Kohal et al., 2017]. Eine Versorgung größerer Spannen oder gar mit herausnehmbarem Zahnersatz muss bislang noch als experimentell betrachtet werden [Osman and Ma, 2014]. Bei keramischen Implantaten liegt es nahe, auch den Zahnersatz vollkeramisch zu gestalten. Sofern man sich auf evidenzbasierten Pfaden bewegen möchte und bei der oben genannten Indikationsstellung (Kronen, dreigliedrige Brücken) bleibt, ist mit hohen Überlebensraten des keramischen Zahnersatzes zu rechnen [Spies, Balmer et al., 2017; Spies, Witkowski et al., 2017]. Lediglich die hohe Anzahl beobachteter Verblendungsfrakturen bei mehrschichtigen Restaurationen mit Zirkoniumdioxid-Gerüst kann man heute noch kritisieren. Auch wenn diese Abplatzungen der Verblendkeramik keinen Einfluss auf die hohe Patientenzufriedenheit zu haben scheinen und ihr Ausmaß durch Optimierungen im Rahmen der Verarbeitung bereits deutlich reduziert werden konnte, scheint die Prozesskette der aufwendigen Verarbeitung einfach zu viele Fehlerrisiken zu beherbergen. Vollanatomische (monolithische) Restaurationen ohne separate Verblendung, beispielsweise aus Lithiumdisilikat, schneiden hier deutlich besser ab [Spies, Pieralli et al., 2017]. Stand heute kann dies aber nur für Einzelkronen empfohlen werden. Neue, transluzentere Generationen des Zirkoniumdioxids werden diese Lücke möglicherweise schließen und gestatten so eine ästhetische und komplikationsärmere Versorgung mit Brückenkonstruktionen. Hier ist die Datenlage aktuell aber noch zu dünn, um eine klare Empfehlung für die klinische Anwendung zu geben.
Prof. Dr. Florian Beuer
Wie zementieren?
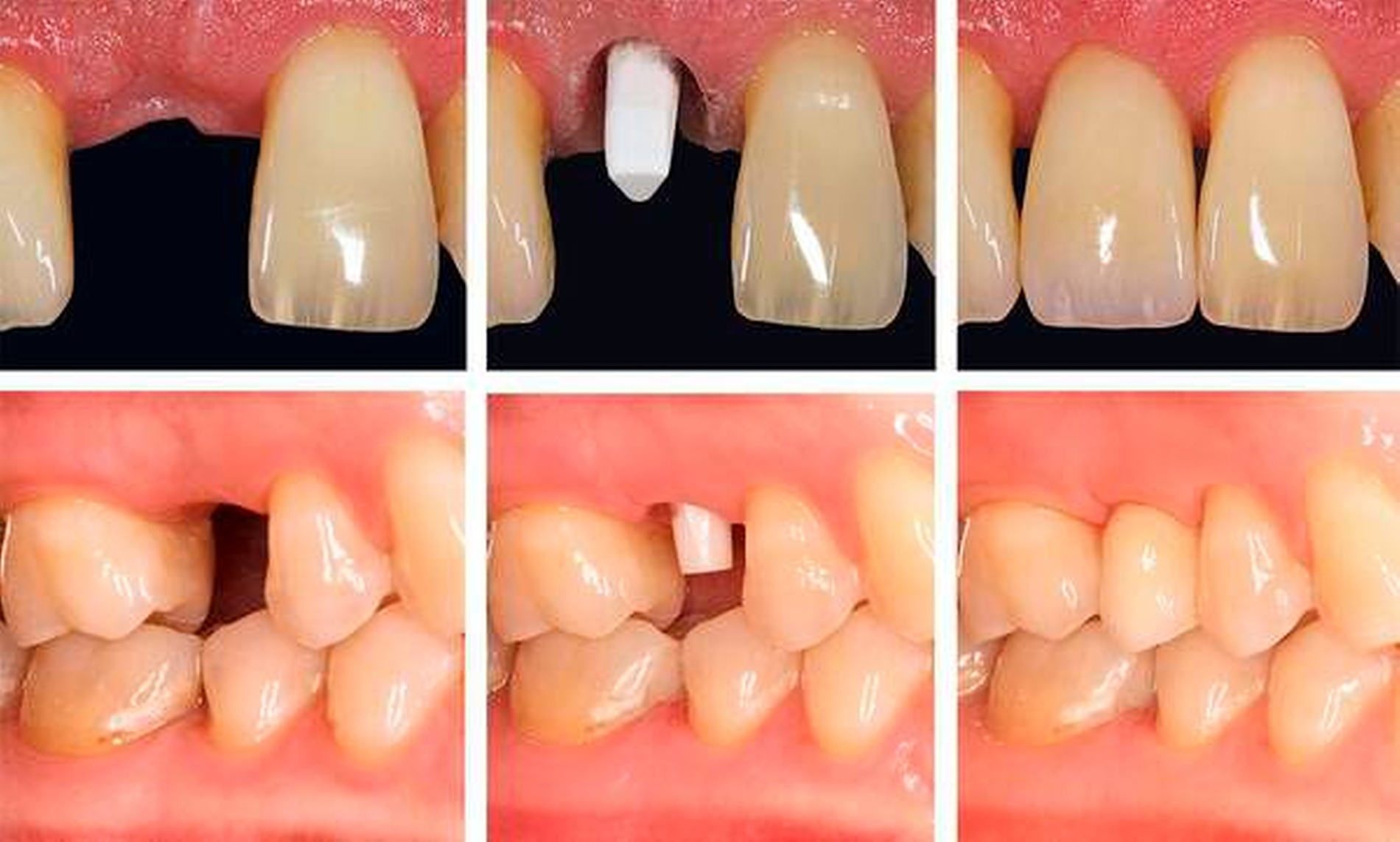
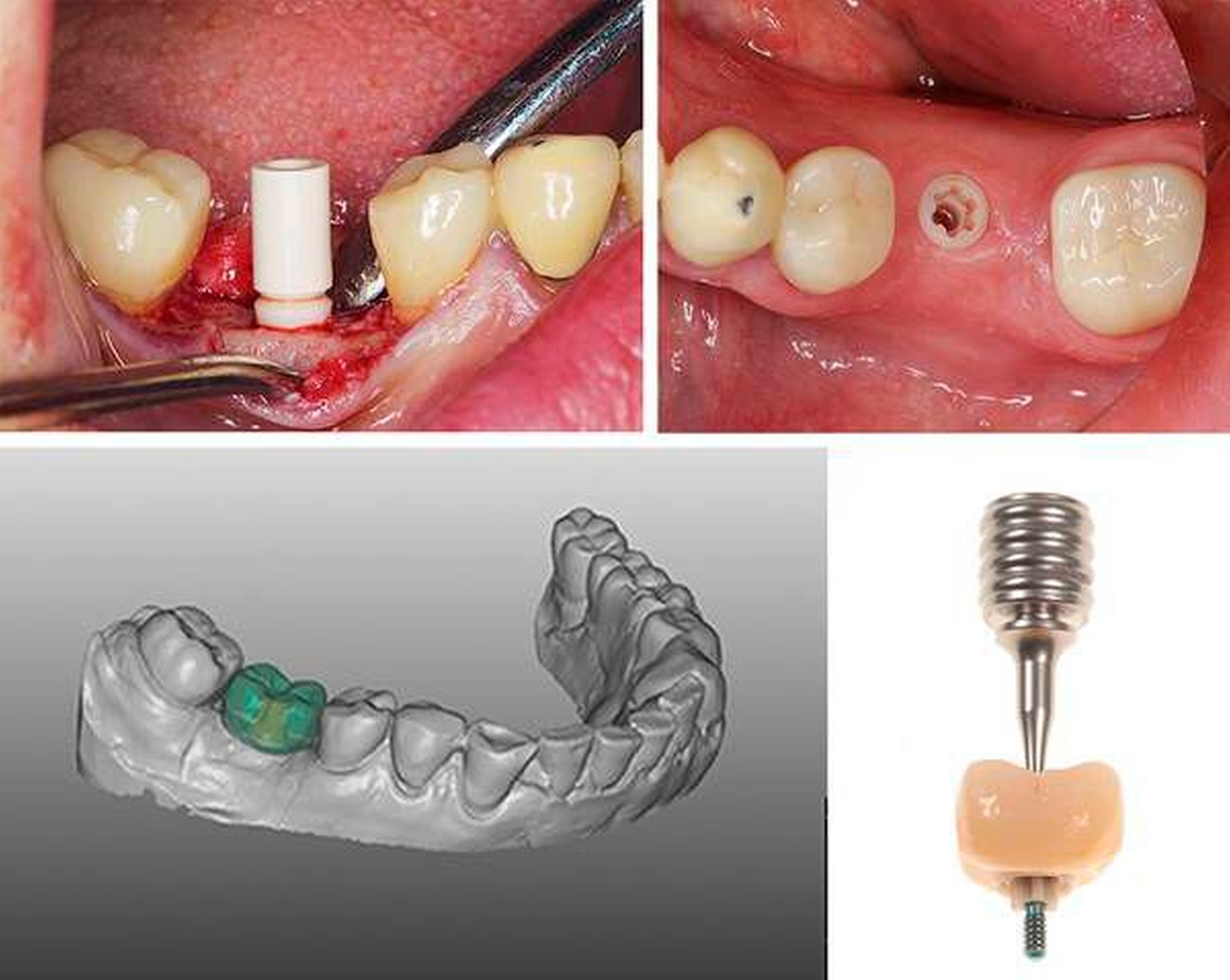
Bei einteiligen Implantatsystemen muss der Zahnersatz auf das einteilige Implantat zementiert werden. Hier können Zementreste zu periimplantären Entzündungen und zu einer erhöhten biologischen Komplikationsrate führen. Daher gilt es, diese Überschüsse adäquat zu entfernen oder – noch besser – sie zu vermeiden [Wittneben, Millen et al., 2014]. Bedingt durch das präfabrizierte Emergenzprofil und Abutment kann die Lage des prospektiven Kronenrands bei einteiligen Implantaten nur im Laufe der Insertion beeinflusst werden. Auch aus diesem Grund sind eine dreidimensionale Planung und eine geführte Insertion des Implantats (siehe oben) empfehlenswert. Es wird sich dennoch nicht vermeiden lassen, dass die Kronenränder in vielen Regionen, beispielsweise im Frontzahnbereich, weiter subgingival zu liegen kommen, als dem Behandler lieb ist (Abbildung 2). Auch im Molarenbereich sind Zementüberschüsse – bedingt durch die hohe Diskrepanz der Außendurchmesser von Krone und Implantat-Plattform – schwer zu erreichen. In klinischen Untersuchungen an Titan-Implantaten konnte gezeigt werden, dass besonders in den beschriebenen Situationen die Entfernung von Zementüberschüssen deutlich erschwert ist [Linkevicius, Vindasiute et al., 2013; Vindasiute, Puisys et al., 2015]. Es gilt also, den Überschuss so gering wie möglich zu halten.
Eine Arbeitsgruppe der Universität Basel hat sich mit dieser Thematik intensiv auseinandergesetzt und verschiedene altbekannte Zementierungsprotokolle hinsichtlich ihrer Kompatibilität mit einteiligen keramischen Implantaten beleuchtet. Im Fokus standen dabei zwei Methoden, um den Zementüberschuss zu verringern: 1. beseitigt das „Vorzementieren“ der Restauration auf ein Laboranalog einen großen Teil des Zementüberschusses bereits extraoral, während 2. ein oral gelegenes Abflussloch („venting hole“) in der Krone verhindern soll, dass der Zement beim Eingliedern in schwer instrumentierbare subgingivale Bereiche gepresst wird [Zaugg, Zehnder et al., 2017].
Unabhängig vom gewählten Zement (adhäsiver Zement oder modifizierter Glasionomer-Zement) oder vom Kronenmaterial (Lithiumdisilikat oder Zirkoniumdioxid) waren in einer Laboruntersuchung sowohl eine Vorzementierung (im Schnitt 4,2±1,1 µl Zementüberschuss) als auch das „Venting Protokoll“ (0,8±0,3 µl) in der Lage, den Zementüberschuss gegenüber dem klassischen Protokoll (8,8±2,5 µl) signifikant zu reduzieren.
Gemäß der Binsenweisheit „Viel hilft viel“ stellt sich natürlich die Frage, ob der reduzierte Überschuss auch zu einem reduzierten Ausfüllen der Zementfuge führt und somit möglicherweise mit einer mangelhaften Qualität des Kronen-Abutment-Verbunds einhergeht. Auch das palatinale Abflussloch könnte unter Verdacht geraten, die Belastbarkeit der Kronen zu senken. In einer Folgeuntersuchung konnte jedoch nachgewiesen werden, dass weder das Zementierungsprotokoll (klassisch, „venting“ oder vorzementieren) noch der gewählte Zement einen Einfluss auf die Frakturresistenz der Krone hatten [Zaugg, Meyer et al., 2017]. Lediglich das Kronenmaterial selbst war für die Versagensgrenze maßgebend. Das Abflussloch zeigte keinen negativen (schwächenden) Effekt. Auf die Größe des unter dem Lichtmikroskop gemessenen Randspalts hatte keine der genannten Variablen (Protokoll, Zement, Kronenmaterial) einen statistisch signifikanten Einfluss.
Weiter wurde festgestellt, dass man bei der Verwendung von Kronen aus Zirkoniumdioxid und bei einer Zementierung mit modifiziertem Glasionomer-Zement die Zementreste vollständiger entfernen konnte als mit den Vergleichsmaterialien (Lithiumdisilikat, adhäsiver Zement).
In einer dritten Laborstudie wurde untersucht, welcher Zement sich für welches Kronenmaterial am besten eignet beziehungsweise für eine ausreichende Stabilität des Komplexes notwendig ist [Rohr, Martin et al., 2017]. Molaren-Kronen aus polykristallinen Keramiken (Aluminiumoxid, Zirkoniumdioxid), Glaskeramiken (Lithiumdisilikat, Feldspat-Keramik) und einer Hybrid-Keramik wurden mit zwei adhäsiven, einem selbst-adhäsiven und einem temporären Zement auf ein einteiliges Implantatsystem aus Zirkoniumdioxid zementiert. Festgestellt wurde, dass die Stabilität von Kronen aus polykristallinen Keramiken nicht vom Zement abhängig ist – selbst ohne Zement lag die Frakturresistenz der Systeme ein Vielfaches über in vivo vorkommenden Werten. Im gewählten Versuchsaufbau profitierten Kronen aus Lithiumdisilikat von einer adhäsiven oder selbst-adhäsiven Zementierung. Sie sollten aber auch bei temporärer Zementierung eine ausreichende Stabilität aufweisen. Für Hybrid-Keramiken konnte gezeigt werden, dass eine adhäsive Zementierung der temporären, selbst-adhäsiven Variante vorzuziehen ist. Da Hybridkeramiken ein vergleichsweise niedriges E-Modul aufweisen, sind sie möglicherweise eher in der Lage, im Sinne eines „Puffereffekts“ das fehlende Parodont osseointegrierter Implantate zu kompensieren. Für die Überlegenheit – zum Beispiel in Form von weniger Knochenverlust – eines sinnvoll erscheinenden Puffereffekts der Restauration gibt es bis dato allerdings noch keinen wissenschaftlichen Nachweis.
Für Hybridkeramiken gibt es bis heute die geringsten Erfahrungswerte hinsichtlich der Zementierung auf keramischen Abutments. Deshalb wurden in Basel in einer weiteren In-vitro-Studie die Retentionswerte mit verschiedenen Zementsystemen mit und ohne Vorbehandlung des Abutments mit dem entsprechenden Primer getestet [Rohr, Brunner et al., 2018]. Hier zeigte sich, dass die höchsten Retentionswerte mit Zementen erreicht werden konnten, die das Phosphatmonomer „MDP“ (10-Methacryloyloxdecyl Dihydrogen Phosphat) enthalten. Die sonstigen getesteten adhäsiven und selbst-adhäsiven Systeme sorgten ebenfalls für hohe Retentionswerte. Interessanterweise brachte ein Primer zur Vorbehandlung des Abutments nur bei einem von sieben Systemen einen Mehrwert, also eine signifikant höhere Retention.
Wie geht’s weiter?
Bezüglich der Implantatsysteme selbst gilt abzuwarten, wie sich zweiteilige Systeme in vorklinischen und klinischen Untersuchungen beweisen. Hier gibt es aktuell viele Produkte auf dem Markt, aber bisher kaum Evidenz. Es ist dennoch unabdingbar, die „Zweiteiligkeit“ auch in der keramischen Implantologie voranzutreiben. Helfen die oben genannten Zementierungstechniken Überschüsse zu verringern, können diese bei zweiteiligen Implantaten gänzlich vermieden werden. Weiterhin erweitern zweiteilige Implantate das Indikationsspektrum und sind einfacher und flexibler in digitale Workflows zu integrieren. Der Weg des vollständig metallfreien Pendants zum aktuellen Goldstandard der Titan-Implantate (zweiteilig verschraubt, Implantat-Abutment-Verbindung auf Knochenniveau) wird mittelfristig noch von Zwischenlösungen (etwa mit der Implantat-Abutment-Verbindung auf Schleimhautniveau oder einer Abutmentschraube aus Metall) geprägt sein.
Insgesamt haben klassische zweiteilige Titanimplantate aus prothetischer Sicht noch die Nase vorn, allerdings wurden die Keramikimplantate in den vergangenen Jahren stark verbessert, so dass ihr Potenzial sicher noch nicht ausgereizt ist. Man darf also vorsichtig gespannt sein, was die nächsten Jahre bringen werden.
PD Dr. Benedikt SpiesProf. Dr. Florian BeuerCharité Universitätsmedizin Berlin (CBF, CC3)Abteilung für Zahnärztliche Prothetik,Alterszahnmedizin und FunktionslehreAßmannshauser Straße 4–6, 14197 Berlinbenedikt.spies@charite.de
PD Dr. Benedikt Spies
<image xmlns:ns5="http://www.w3.org/1999/xlink" seo-title="" alt-text="" aspect-ratio="16-9" ns5:href="censhare:///service/assets/asset/id/156000" ns5:role="censhare:///service/masterdata/asset_rel_typedef;key=actual."/>
PD Dr. Benedikt Spies |
Privat
· 2010 Staatsexamen und Promotion in Freiburg
· 2011 Approbation
· 2011–2017 Uniklinik Freiburg (Zahnärztliche
Prothetik)
· 2014 Spezialisierung Prothetik und Implantologie (DGPro, DGI)
· 2017 Habilitation in Freiburg
· seit 2017 Charité Berlin (Zahnärztliche Prothetik)
###more### ###title### Literatur ###title### ###more###
Literatur
Denry, I. and J. R. Kelly (2008). „State of the art of zirconia for dental applications.“ Dental Materials 24(3): 299–307.
Gahlert, M., D. Burtscher, I. Grunert, H. Kniha and E. Steinhauser (2012). „Failure analysis of fractured dental zirconia implants.“ Clinical Oral Implants Research 23(3): 287–293.
Garvie, R. C., R. H. Hannink and R. T. Pascoe (1975). „Ceramic steel?“ Nature 258(5537): 703–704.
Keuper, M., K. Eder, C. Berthold and K. G. Nickel (2013). „Direct evidence for continuous linear kinetics in the low-temperature degradation of Y-TZP.“ Acta Biomater 9(1): 4826–4835.
Kobayashi, K., H. Kuwajima and T. Masaki (1981). „Phase change and mechanical properties of ZrO2-Y2O3 solid electrolyte after ageing.“ Solid State Ionics 3: 489–493.
Lange, F. (1982). „Transformation toughening.“ Journal of Materials Science 17(1): 247–254.
Linkevicius, T., E. Vindasiute, A. Puisys, L. Linkeviciene, N. Maslova and A. Puriene (2013). „The influence of the cementation margin position on the amount of undetected cement. A prospective clinical study.“ Clinical Oral Implants Research 24(1): 71–76.
Osman, R. B. and S. Ma (2014). „Prosthodontic maintenance of overdentures on zirconia implants: 1-year results of a randomized controlled trial.“ International Journal of Prosthodontics 27(5): 461–468.
Osman, R. B., S. Ma, W. Duncan, R. K. De Silva, A. Siddiqi and M. V. Swain (2013). „Fractured zirconia implants and related implant designs: scanning electron microscopy analysis.“ Clinical Oral Implants Research 24(5): 592–597.
Pieralli, S., R. J. Kohal, R. E. Jung, K. Vach and B. C. Spies (2017). „Clinical Outcomes of Zirconia Dental Implants.“ Journal of Dental Research 96(1): 38–46.
Rohr, N., S. Brunner, S. Martin and J. Fischer (2018). „Influence of cement type and ceramic primer on retention of polymer-infiltrated ceramic crowns to a one-piece zirconia implant.“ Journal of Prosthetic Dentistry 119(1): 138–145.
Rohr, N., S. Martin and J. Fischer (2017). „Correlations between fracture load of zirconia implant supported single crowns and mechanical properties of restorative material and cement.“ Dental Materials Journal.
Sandhaus, S. (1967). „Technic and instrumentation of the implant CBS (Cristalline Bone Screw).“ Informatore Odonto-Stomatologico 4(3): 19–24.
Schulte, W. and G. Heimke (1976). „Das Tübinger Sofortimplantat.“ Quintessenz 27(6): 17–23.
Spies, B. C., M. Balmer, R. E. Jung, I. Sailer, K. Vach and R. J. Kohal (2017). „All-ceramic, bi-layered crowns supported by zirconia implants: Three-year results of a prospective multicenter study.“ Journal of Dentistry 67: 58–65.
Spies, B. C., R. J. Kohal, M. Balmer, K. Vach and R. E. Jung (2017). „Evaluation of zirconia-based posterior single crowns supported by zirconia implants: preliminary results of a prospective multicenter study.“ Clinical Oral Implants Research 28(5): 613–619.
Spies, B. C., M. E. Maass, E. Adolfsson, V. Sergo, T. Kiemle, C. Berthold, E. Gurian, S. Fornasaro, K. Vach and R. J. Kohal (2017). „Long-term stability of an injection-molded zirconia bone-level implant: A testing protocol considering aging kinetics and dynamic fatigue.“ Dental Materials 33(8): 954–965.
Spies, B. C., S. B. Patzelt, K. Vach and R. J. Kohal (2016). „Monolithic lithium-disilicate single crowns supported by zirconia oral implants: three-year results of a prospective cohort study.“ Clinical Oral Implants Research 27(9): 1160–1168.
Spies, B. C., S. Pieralli, K. Vach and R. J. Kohal (2017). „CAD/CAM-fabricated ceramic implant-supported single crowns made from lithium disilicate: Final results of a 5-year prospective cohort study.“ Clinical Implant Dentistry and Related Research 19(5): 876–883.
Spies, B. C., S. Witkowski, K. Vach and R. J. Kohal (2017). „Clinical and patient-reported outcomes of zirconia-based implant fixed dental prostheses: Results of a prospective case series 5 years after implant placement.“ Clinical Oral Implants Research.
Vindasiute, E., A. Puisys, N. Maslova, L. Linkeviciene, V. Peciuliene and T. Linkevicius (2015). „Clinical Factors Influencing Removal of the Cement Excess in Implant-Supported Restorations.“ Clinical Implant Dentistry and Related Research 17(4): 771–778.
Wittneben, J. G., C. Millen and U. Bragger (2014). „Clinical performance of screw- versus cement-retained fixed implant-supported reconstructions--a systematic review.“ International Journal of Oral and Maxillofacial Implants 29 Suppl: 84–98.
Zaugg, L. K., S. Meyer, N. Rohr, I. Zehnder and N. U. Zitzmann (2017). „Fracture behavior, marginal gap width, and marginal quality of vented or pre-cemented CAD/CAM all-ceramic crowns luted on Y-TZP implants.“ Clinical Oral Implants Research.
Zaugg, L. K., I. Zehnder, N. Rohr, J. Fischer and N. U. Zitzmann (2017). „The effects of crown venting or pre-cementing of CAD/CAM-constructed all-ceramic crowns luted on YTZ implants on marginal cement excess.“ Clinical Oral Implants Research.