Frühchen und psychisch kranke Kinder sind unterversorgt
Aufgrund körperlicher, geistiger, sensorischer, psycho-emotionaler, kognitiver, allgemeingesundheitlicher und entwicklungsbedingter Beeinträchtigungen haben Kinder und Jugendliche mit chronischen Erkrankungen und Behinderungen besondere Bedürfnisse und einen besonderen Behandlungsbedarf [AAPD, 2016]. In diesem Beitrag stellen wir die jüngsten Studienergebnisse zur Mundgesundheit von Frühgeborenen sowie von Kindern und Jugendlichen mit psychischen Erkrankungen, deren Behandlung einen stationären Aufenthalt erfordert, vor.
Die Frühgeborenen
Die kontinuierliche Verbesserung der neonatalen medizinischen Betreuung führte auch zu einem Anstieg der Überlebensrate von Frühgeborenen mit einem niedrigen Geburtsgewicht (< 2.500 g) [Flood und Malone, 2012]. Ursachen für die Frühgeburtlichkeit sind aszendierende Infektionen, hypoxisch-ischämische Beeinträchtigungen der utero-plazentaren Einheit sowie Fehlbildungen des Uterus und des Fetus [Gravett et al., 2010; Flood und Malone, 2012]. Vorangegangene Frühgeburten, Spätaborte, Mehrlingsschwangerschaften, gesundheitsgefährdende Lebensweisen und ein niedriger sozio-ökonomischer Status sind Risikofaktoren für eine Frühgeburt [Murphy, 2007].
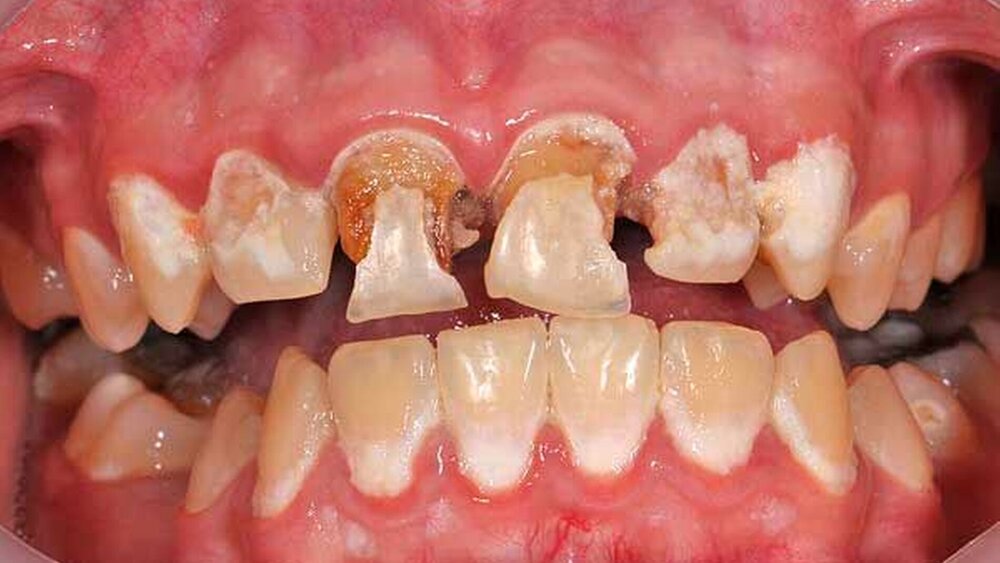
Frühgeburtlichkeit hat durch die Beeinträchtigung von adaptiven und von Entwicklungsprozessen unmittelbare und langzeitige Folgen für die Allgemeingesundheit [Ong et al., 2015]. Wachstums- und neurokognitive Entwicklungsverzögerungen zählen neben Störungen der Lungen- und der Herz-Kreislauf-Funktion sowie gastrointestinalen und Ernährungsproblemen zu den häufigsten postnatalen Komplikationen [Flood und Malone, 2012]. Geistige und/oder körperliche Behinderungen können ebenfalls als Spätfolgen der Frühgeburtlichkeit auftreten [Zaidi et al., 2015]. Defizite der Fein- und Grobmotorik können über die gesamte Kindheit persistieren und zu Defiziten der manuellen Geschicklichkeit führen, die die Mundhygienefähigkeit der zu früh geborenen Kinder beeinflussen [Brogardh-Roth, 2011; Rythen, 2012]. Weiterhin erhalten Frühgeborene häufig hochkalorische Zwischenmahlzeiten, um das niedrige Geburtsgewicht und die Ernährungsprobleme zu kompensieren [Ferrini et al., 2008]. Die hohe Frequenz von Zwischenmahlzeiten nach dem Durchbruch der ersten Zähne geht mit einem erhöhten Kariesrisiko einher. Während die Beziehung zwischen Frühgeburtlichkeit und dem Auftreten von Schmelzstrukturstörungen (Developmental Defects of Enamel – DDE) sowie zwischen DDE und einem Kariesbefall gut dokumentiert ist [Jacobsen et al., 2014; Vargas-Ferreira et al., 2015], wird die Assoziation zwischen Frühgeburtlichkeit und Karies widersprüchlich beschrieben. Einige Studien fanden keine Assoziation [Shulman, 2005; Tanaka und Miyake, 2014], andere ermittelten ein höheres Kariesrisiko [Saraiva et al., 2007; Nelson et al., 2010] oder eine negative Beziehung [Nirunsittirat et al., 2016].
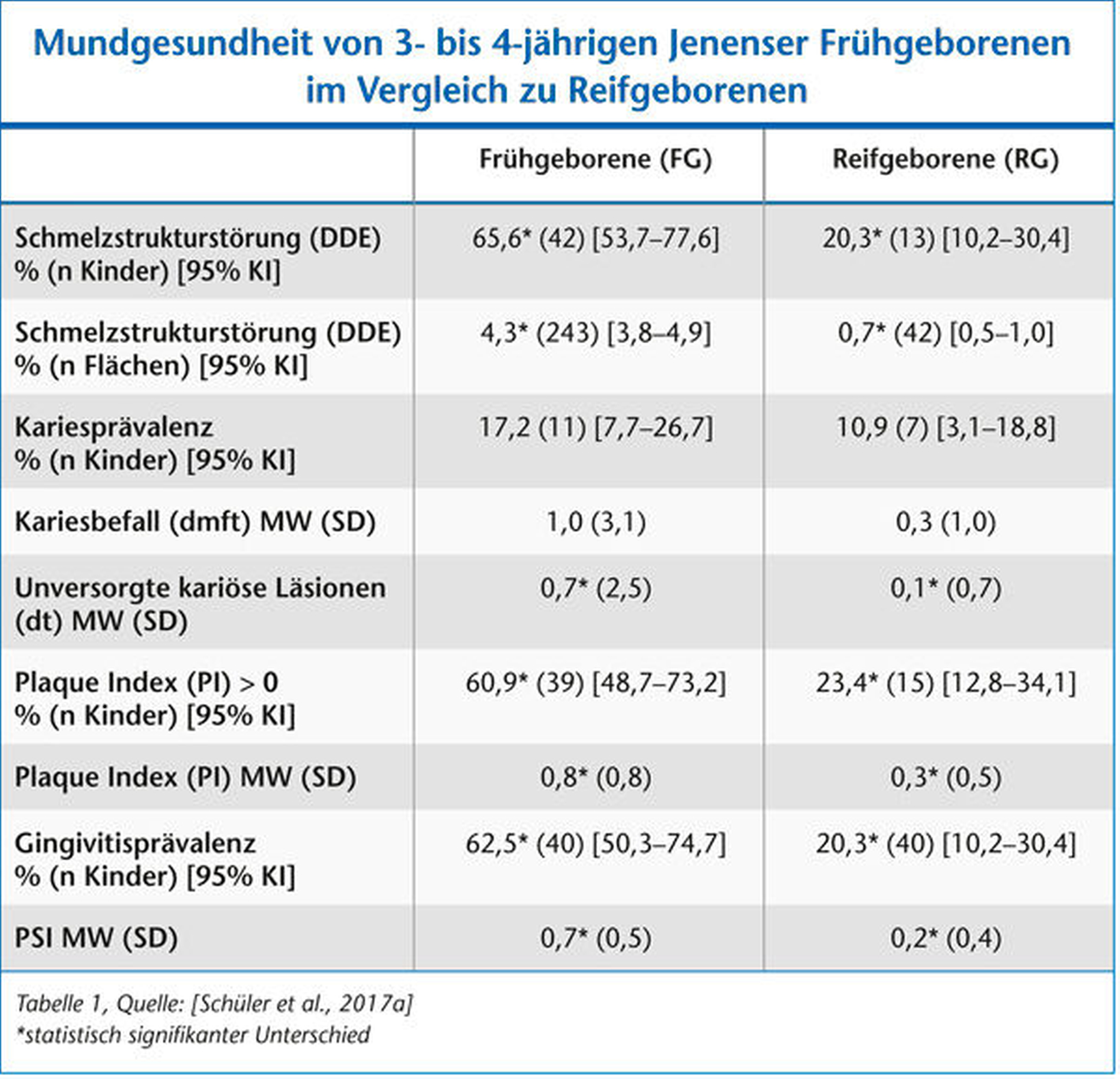
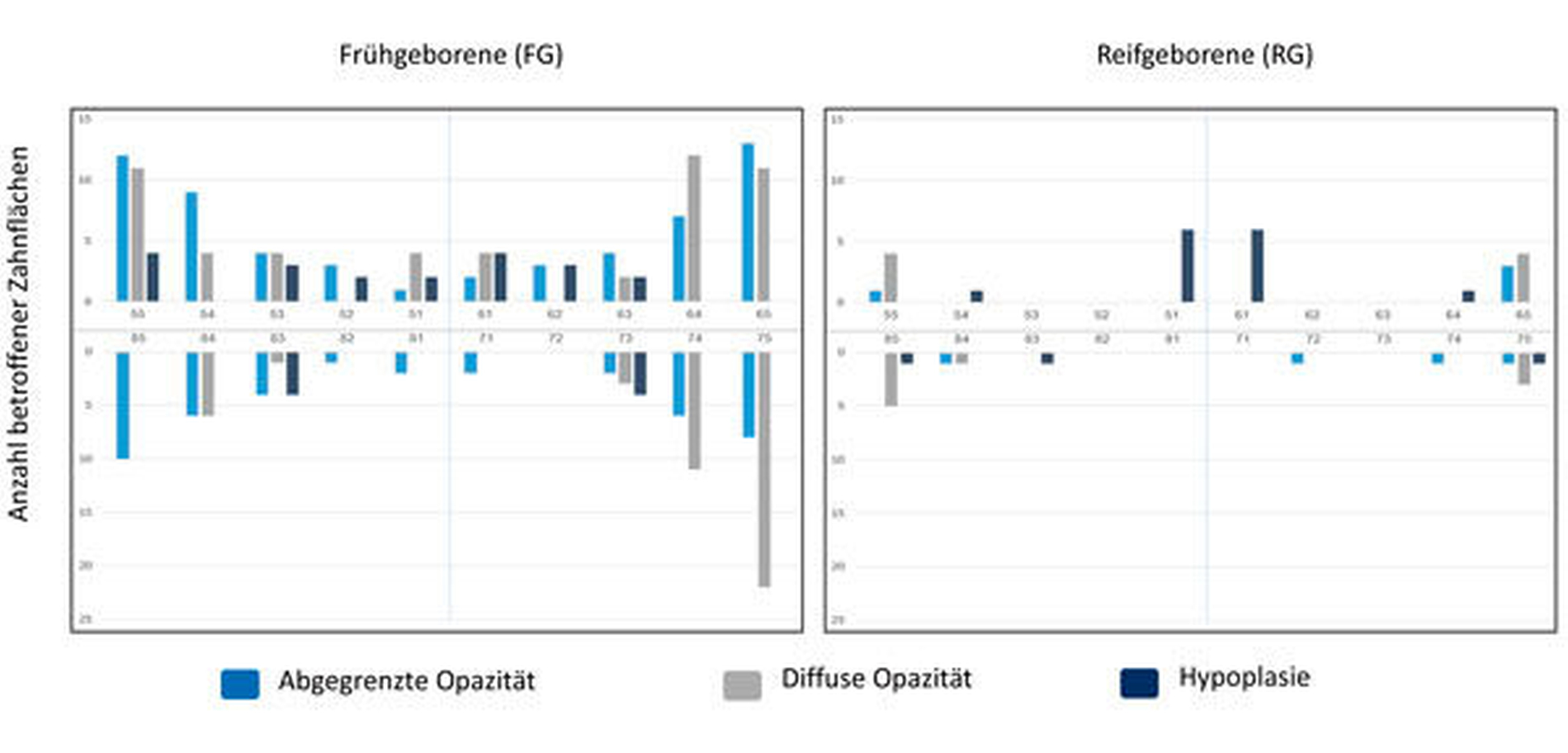
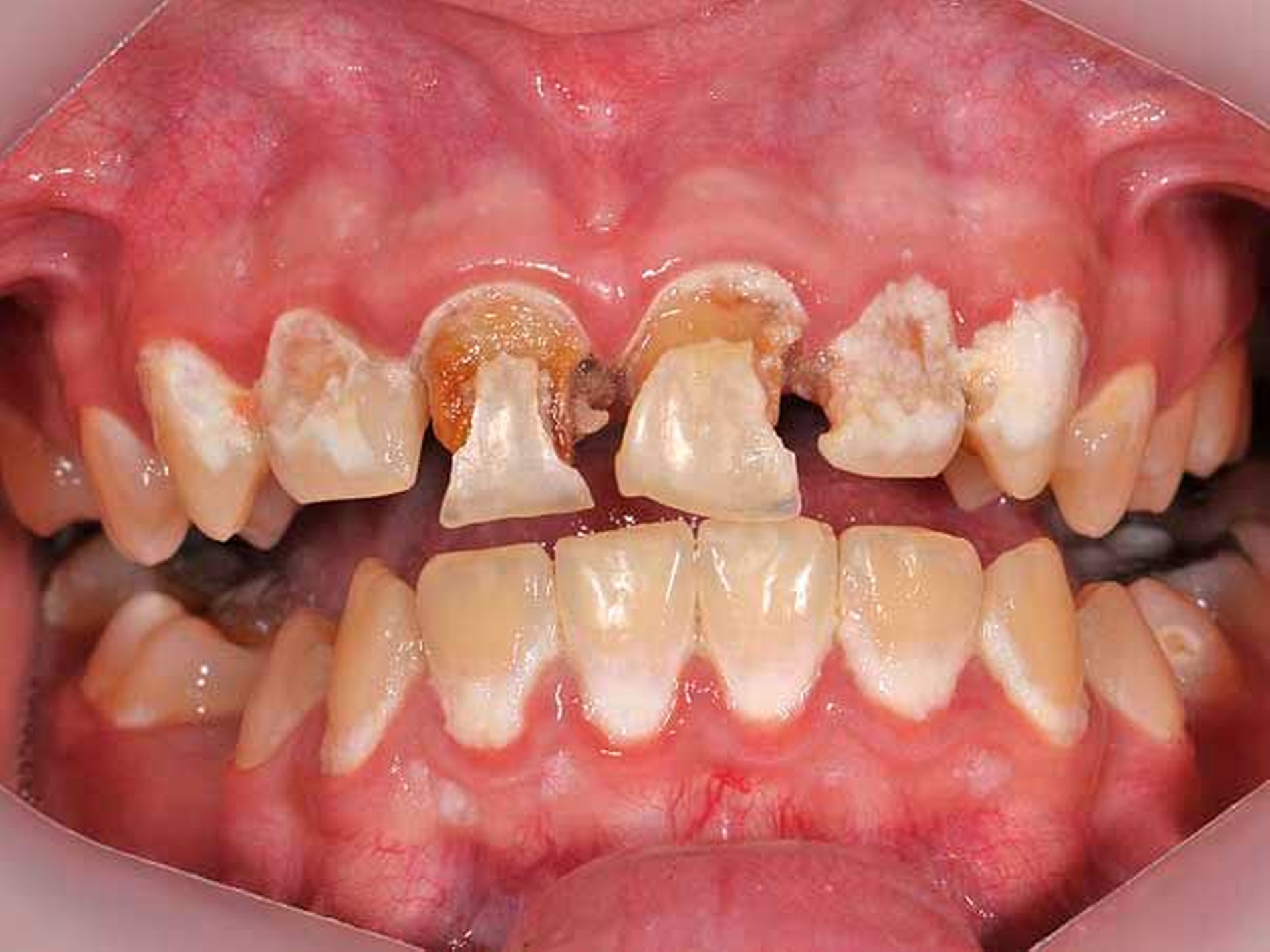
Um den Kenntnisstand zur Mundgesundheit von Frühgeborenen im Vergleich zu Reifgeborenen zu verbessern, wurden in einer Fall-Kontroll-Studie drei- bis vierjährige Jenaer Kinder aus beiden Gruppen untersucht [Schüler et al., 2017a]. Dabei wurden unter anderem mütterliche und kindliche Risikofaktoren, die einen Einfluss auf die orale Gesundheit der Kinder haben, erfasst. Wesentliche Ergebnisse der Mundgesundheit beider Gruppen sind in Tabelle 1 vergleichend dargestellt. Drei- bis vierjährige Frühgeborene hatten signifikant häufiger Schmelzstrukturstörungen und signifikant mehr strukturgestörte Zahnflächen. Abgegrenzte und diffuse Opazitäten sowie Hypoplasien traten vor allem an den Milchmolaren, den mittleren Milchfront- und den Milcheckzähnen auf, während bei Reifgeborenen vorrangig die mittleren Milchfrontzähne und die zweiten Milchmolaren betroffen waren (Abbildungen 1 und 2). Bei vergleichbarer Kariesprävalenz wurden jedoch signifikant mehr unversorgte kariöse Läsionen bei den früh geborenen Kindern beobachtet (Tabelle 1).
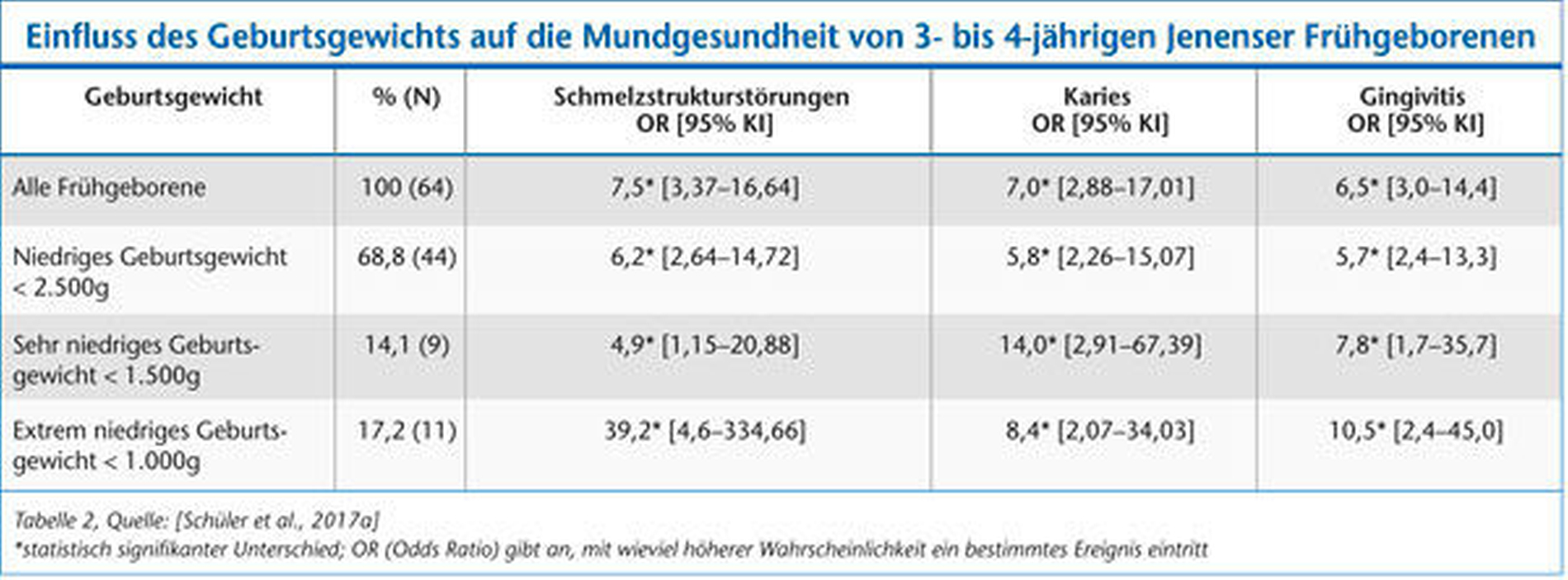
Weiterhin wiesen Frühgeborene signifikant häufiger Plaque und einen schwereren Plaquebefall (PI) als Reifgeborene auf. Die Gingivitisprävalenz und der mittlere PSI waren bei den zu früh geborenen Kindern ebenfalls signifikant höher; es zeichnete sich eine starke Korrelation zwischen dem Plaquebefall und dem PSI ab (r = 1; p < 0,001). Die Untersuchung zum Einfluss des Geburtsgewichts auf die Mundgesundheit zeigte, dass Frühgeborene ein höheres DDE- (OR 7,5), Karies- (OR 7,0) und Gingivitisrisiko (OR 6,5) als Reifgeborene aufwiesen (Tabelle 2). Die höchsten Risikoraten traten bei Frühgeborenen mit einem extrem niedrigen Geburtsgewicht (< 1.000 g) auf.
Im Ergebnis der Analyse von sieben kindlichen und mütterlichen Einflussfaktoren auf die Mundgesundheitsparameter wurde deutlich, dass das Atemnotsyndrom bei Frühgeborenen im Vergleich zu Kindern ohne diese Beeinträchtigung mit einem 4,1-fach höheren Kariesrisiko und einem 7,7-fach höheren Gingivitisrisiko assoziiert ist (Abbildung 3). Demgegenüber war das Kariesrisiko von Frühgeborenen, die gestillt wurden, 70 Prozent niedriger als bei denen, die nicht gestillt wurden [Schüler et al., 2017a].
Mütterliche Faktoren mit signifikantem Einfluss auf die Mundgesundheit der zu früh geborenen Kinder waren der Sozialstatus, Erkrankungen der Mutter während der Schwangerschaft und das Alter der Mütter. Ein niedriger Sozialindex führte zu einem 6,3-fach höheren Kariesrisiko bei den Frühgeborenen. Ein 3,9-fach höheres DDE-Risiko bestand, wenn Erkrankungen wie Diabetes, Asthma, Infektionen des Urogenitaltrakts, Depressionen oder Drogenabusus vorlagen. Das Kariesrisiko war hingegen 80 Prozent niedriger, wenn die Mütter zur Geburt älter als 25 Jahre waren [Schüler et al., 2017a].
Fazit:
Die erstmalig für Deutschland ermittelten Daten zur Mundgesundheit von Frühgeborenen charakterisieren diese Kinder als eine Risikogruppe, die einer besonderen zahnärztlichen Betreuung bedarf. Frühgeborene sollten ab dem Durchbruch des ersten Milchzahns in der Zahnarztpraxis vorgestellt werden. Das ist essenziell, um dem erhöhten Karies-, Gingivitis- und DDE-Risiko mit einer regelmäßigen, präventiv-orientierten Betreuung wirksam zu begegnen. In diesem Rahmen sollten die Eltern frühzeitig über die Risikofaktoren für die Mundgesundheit ihrer Kinder aufgeklärt werden. Unterweisungen zur Durchführung der Mundhygiene und evidenzbasierter Maßnahmen zur Kariesprävention – wie die professionelle Applikation hochkonzentrierter Fluoridpräparate – sind in diesem Setting wesentlich. Beginnt die Schmelzoberfläche von strukturgestörten Zähnen einzubrechen, sollte diese frühzeitig minimalinvasiv adhäsiv restauriert werden, um eine Kariesprogression zu vermeiden. Um der gesundheitlichen Benachteiligung der Frühgeborenen durch effektive Präventionsmaßnahmen wirksam zu begegnen, sollten die (Neuro)Pädiater sie, wie gesunde Kinder, ab dem ersten Zahn an den Zahnarzt verweisen.
Kinder und Jugendliche mit psychischen Erkrankungen
Trotz der hohen Prävalenz psychischer Gesundheitsprobleme sind Daten zur Mundgesundheit von Kindern und Jugendlichen mit psychischen Störungen in Deutschland nur sehr begrenzt in regionalen Studien erhoben worden [Schmied und Heinrich-Weltzien, 2009; Schüler et al., 2017c]. Die vorhandenen Daten zeigen jedoch deutliche Defizite in der Mundgesundheit von Kindern mit psychischen Störungen auf. Im Vergleich zu psychisch gesunden Kindern waren bei ihnen die Kariesprävalenz und der Kariesbefall signifikant höher bei gleichzeitig signifikant niedrigerem Sanierungsgrad [Schmied und Heinrich-Weltzien, 2009]. Kinder mit psychischen Störungen hatten weiterhin eine signifikant höhere Prävalenz von Zahntraumata, Molaren-Inzisiven-Hypomineralisationen und Gingivitis als ihre gesunden Altersgefährten.
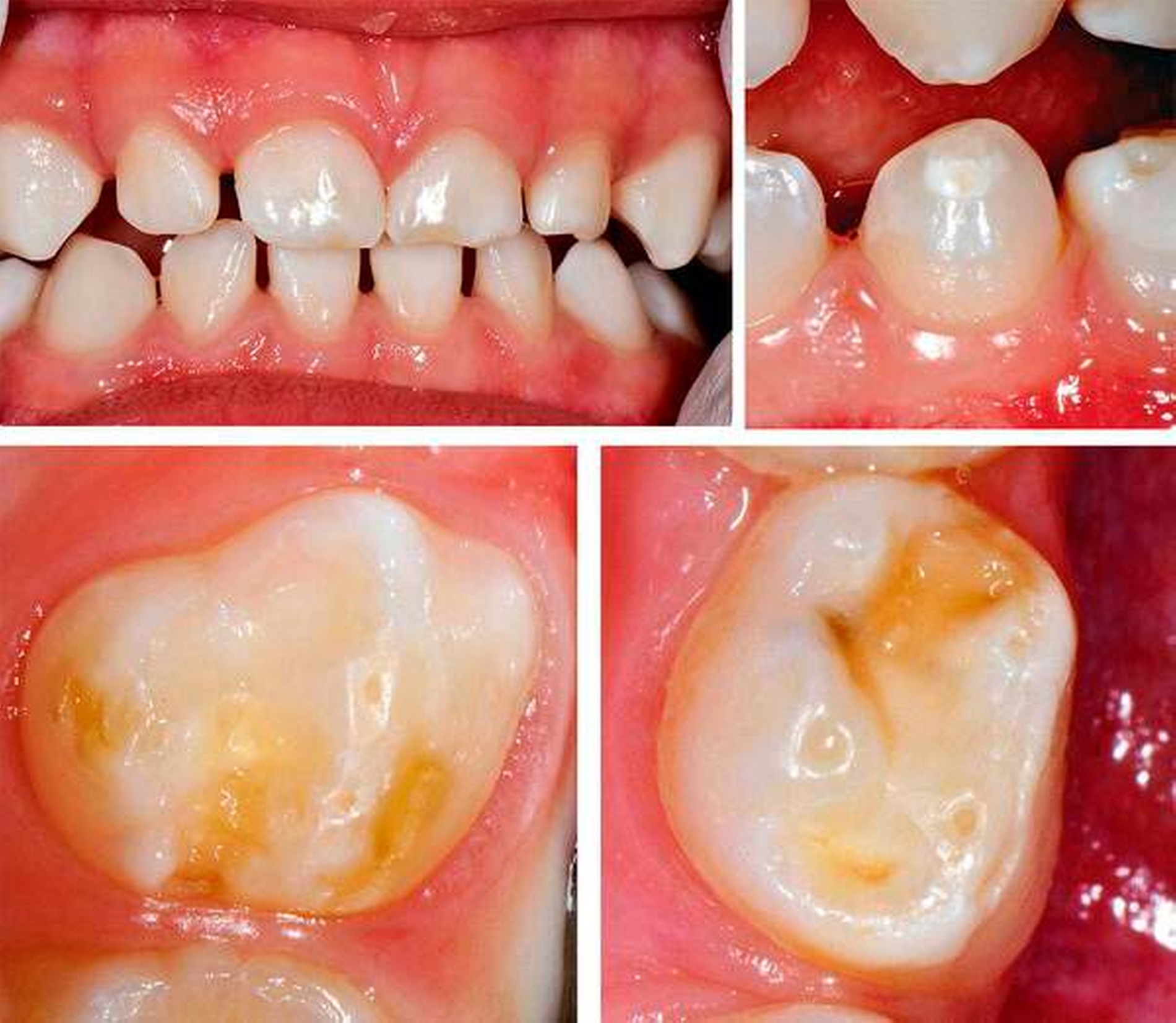
Eine aktuelle Studie, die den Mundgesundheitszustand von Schülern mit psycho-emotionalen Störungen und mit einer geistigen Behinderung untersuchte, kam ebenfalls zu dem Schluss, dass beide Gruppen eine unbefriedigende Mundgesundheit haben und im Vergleich zu gesunden Altersgefährten in beiden Dentitionen häufiger und schwerer von Karies betroffen sind [Schüler et al., 2017c]. Ebenso lag in beiden Gruppen eine hohe Gingivitisrate vor. Schüler mit psycho-emotionalen Störungen wiesen jedoch die höchste Kariesprävalenz, den höchsten Kariesbefall in beiden Dentitionen sowie die höchste Prävalenz odontogener Infektionen – eine Folge der unbehandelten Karies – im Milchgebiss auf. Weiterhin hatten sie ein mehr als zweifach höheres Risiko, an Karies zu erkranken beziehungsweise odontogene Infektionen zu entwickeln als Gleichaltrige mit einer geistigen Behinderung. Der Sanierungsgrad von Schülern mit einer geistigen Behinderung war im Vergleich zu Schülern mit psycho-emotionalen Störungen und zu gesunden Altersgefährten unzureichend und signalisiert die Benachteiligung dieser vulnerablen Patientengruppen.
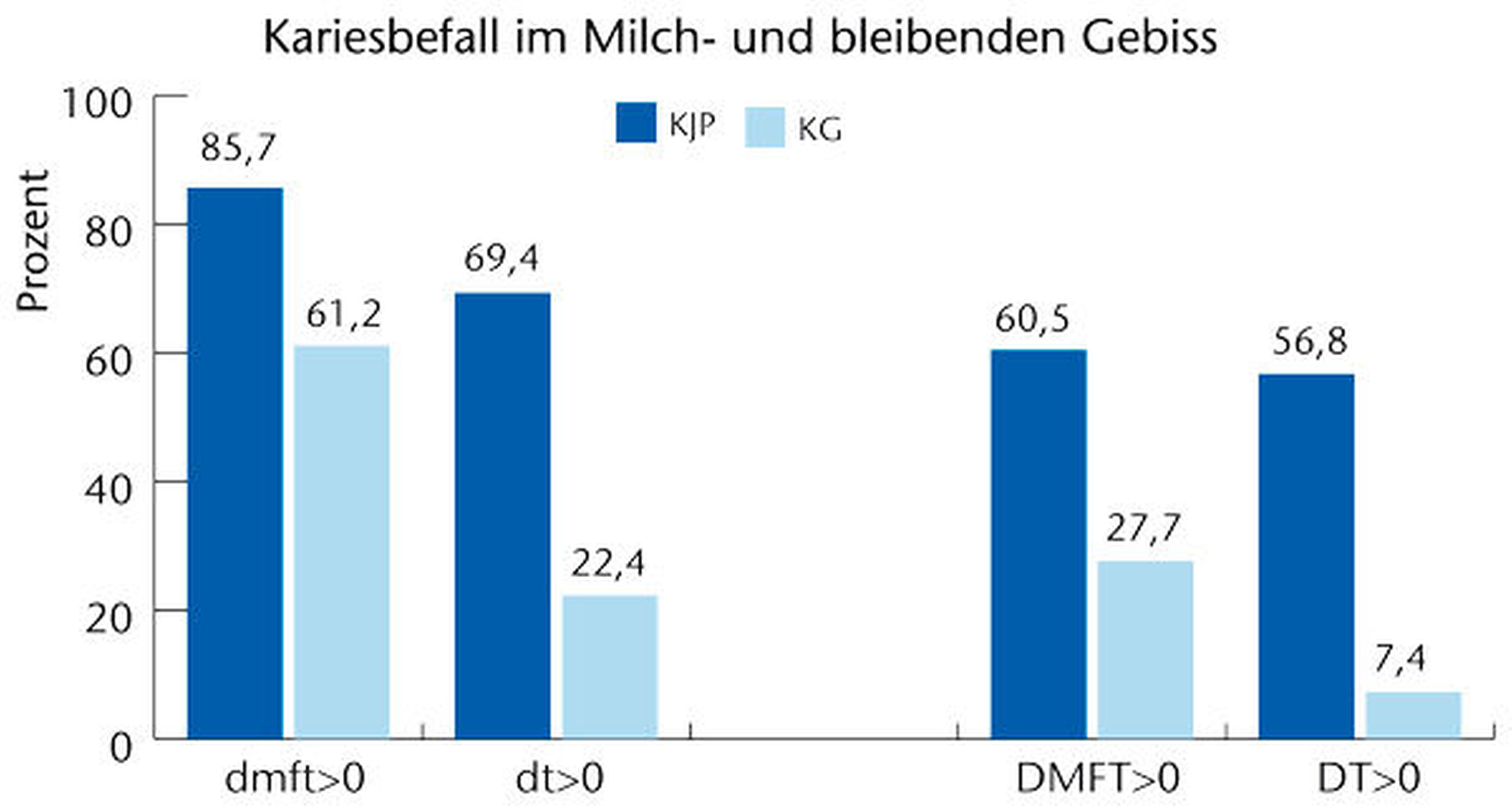
Eine RCT-Studie am Universitätsklinikum Jena untersuchte die Mundgesundheit von psychisch kranken 6- bis 17-Jährigen während ihres stationären Aufenthalts in der Klinik für Kinder- und Jugendpsychiatrie, Psychosomatik und Psychotherapie. Das Auftreten von Karies und Gingivitis in dieser Studienpopulation wurde mit dem bei gesunden Gleichaltrigen verglichen, wobei jedem psychiatrischen Patienten ein gesunder Patient gleichen Geschlechts und Alters zugeordnet wurde. Wie aus der Grafik 1 entnommen werden kann, waren die Kariesprävalenz und der Kariesbefall bei den psychisch kranken Patienten in beiden Dentitionen signifikant höher als bei gleichaltrigen Gesunden [Schüler et al., 2017b]. Psychisch kranke Kinder und Jugendliche mit stress-assoziierten Diagnosen wie „Neurotische, Belastungs- und somatoforme Störungen“ oder „Akute belastende Lebensereignisse“ waren am stärksten von Karies betroffen (Abbildung 4). Sie wiesen auch den höchsten Anteil unbehandelter kariöser Läsionen in beiden Dentitionen auf. Obwohl keine kausale Beziehung bekannt ist, nach der akuter oder chronischer Stress Karies oder Gingivitis hervorruft, beeinflussen Stressoren jedoch indirekt die Mundgesundheit. In Stresssituationen fokussieren Kinder und Jugendliche sowie deren familiäres Umfeld auf den Umgang mit den Stress auslösenden Problemen, wodurch mitunter triviale Dinge, wie die tägliche Mundhygiene, vernachlässigt werden.
Die Untersuchung der mundgesundheitsbezogenen Lebensqualität zeigte, dass das Auftreten von Karies und Gingivitis nicht mit stärkeren Beeinträchtigungen der Lebensqualität korrelierte. Trotz deutlich stärkerem Karies- und Gingivitisbefall klagten die Kinder nicht über funktionale oder psycho-soziale Einschränkungen. Aus dem fehlenden Klagen sollte man jedoch nicht schlussfolgern, dass keine oralen Probleme vorliegen.
Fazit:
Die Ergebnisse der Jenaer Studie untermauern die Resultate früherer Untersuchungen, die Kinder und Jugendliche mit psychischen Störungen als eine zahnärztliche Risikogruppe auswiesen. Insbesondere signalisiert der hohe Anteil an unversorgten kariösen Läsionen, dass diese Patientengruppe zahnärztlich unterversorgt ist. Ursächlich dürfte sowohl der erhöhte Zeitaufwand der zahnärztlichen Behandlung im Vergleich zu gesunden Patienten sein [Schmied et al., 2012] als auch die vom Zahnarzt als besonders belastend empfundene Behandlung sowie das oft selbst als defizitär eingeschätzte Fachwissen bezüglich des Umgangs mit Patienten mit Behinderungen [Heinrich-Weltzien et al., 2013].
Da jedoch die inadäquate Honorierung der zeit- und personalintensiveren Betreuung als entscheidender Aspekt für die zahnärztliche Unterversorgung dieser vulnerablen Patienten eingeschätzt wird, bedarf es entsprechender Anpassungen im gegenwärtigen zahnärztlichen Versorgungs- und Vergütungssystem [Heinrich-Weltzien et al., 2013]. Besonders hilfreich wäre es darüber hinaus, für die beschriebenen Risikogruppen eine Intensivprophylaxe (viermal jährlich Fluoridlack) anzubieten. Mit dieser bewährten und evidenzbasierten Maßnahme ließe sich die Karieslast bereits wirksam reduzieren. Eine präventiv orientierte und dabei interdisziplinär ausgerichtete zahnärztliche Betreuung ist entscheidend, wenn der gesundheitlichen Benachteiligung von Patienten mit psychischen Erkrankungen wirksam begegnet werden soll.
Prof. Dr. Roswitha Heinrich-Weltzien
Poliklinik für Präventive Zahnheilkunde und Kinderzahnheilkunde
Universitätsklinikum Jena, Bachstr. 18, 07743 Jena
roswitha.heinrich-weltzien@med.uni-jena.de
Dr. Ina M. Schüler
Poliklinik für Präventive Zahnheilkunde und Kinderzahnheilkunde
Universitätsklinikum Jena
Bachstr. 18
07743 Jena
Ausgezeichnet!
Die Autorinnen wurden kürzlich für ihr Engagement in der Kinder- und Jugendzahnmedizin ausgezeichnet: Prof. Dr. Roswitha Heinrich-Weltzien erhielt im Oktober 2017 die Tholuck-Medaille des Vereins für Zahnhygiene (VfZ). Dr. Ina Schüler wurde im April 2018 für ihre Arbeit „Mundgesundheit von Kindern und Jugendlichen mit geistiger Behinderung und psychoemotionalen Störungen aus Niedersachsen und Thüringen“ mit dem Wissenschaftspreis der Konrad-Morgenroth-Förderergesellschaft geehrt.
Frühgeborene
Nach Definition der Weltgesundheitsorganisation (WHO) ist jedes Kind, das vor der 37. Schwangerschaftswoche (SSW) geboren wird, ein Frühgeborenes [Kramer, 1987]. Weltweit werden jährlich 15 Millionen Kinder zu früh geboren, von denen mehr als eine Million an den Folgen der Frühgeburtlichkeit sterben [Chang et al., 2013]. In Deutschland ist die Frühgeborenenrate mit 8,7 Prozent auf einem konstanten Niveau, wobei sich der Anteil der extremen Frühgeburten (< 28. SSW) von 2001 bis 2010 um 65 Prozent erhöht hat [Schleußner, 2013].
Psycho-emotionale Störungen
Nach der repräsentativen „Studie zur Gesundheit von Kindern und Jugendlichen“ (KIGGS) leiden 20,2 Prozent der 3- bis 17-Jährigen in Deutschland an psychischen Auffälligkeiten [Hölling et al., 2014]. Dabei sind Stadtkinder häufiger betroffen als Gleichaltrige, die auf dem Land leben (27,6 Prozent versus 20,2 Prozent). Weiterhin zeichnet sich ein sozialer Gradient ab: Je niedriger der Sozialstatus ist, umso häufiger treten psychische Auffälligkeiten auf.
Literatur
Alkan A, Cakmak O, Yilmaz S, Cebi T, Gurgan C. 2015. Relationship between psychological factors and oral health status and behaviours. Oral Health Prev Dent 13:331-339.
American Academy of Pediatric Dentistry (AAPD). 2016. Definition of Special Health Care Needs. www.aapd.org/media/Policies_Guidelines/D_SHCN.pdf
BRK-Allianz. 2013. Für Selbstbestimmung, gleiche Rechte, Barrierfreiheit, Inklusion. Erster Bericht der Zivilgesellschaft zur Umsetzung der UN-Behindertenrechtskonvention in Deutschland. www.brk-allianz.de/index.php/parallel-bericht.html
Bertaud-Gounot V, Kovess-Masfety V, Perrus C, Trohel G, Richard F. 2013. Oral health status and treatment needs among psychiatric inpatients in Rennes, France: a cross-sectional study. BMC Psychiatry doi.org/10.1186/1471-244X-13-227.
Brogardh-Roth S, Matsson L, Klingberg G. 2011. Molar-incisor hypomineralization and oral hygiene in 10- to-12-yr-old Swedish children born preterm. Eur J Oral Sci 119:33-39.
Chang HH, Larson J, Blencowe H, Spong CY, Howson CP, Cairns-Smith S, Lackritz EM, Lee SK, Mason E, Serazin AC, Walani S, Simpson JL, Lawn JE, Soon BT. 2013. Preventing preterm births: Analysis of trends and potential reductions with interventions in 39 countries with very high human development index. Lancet 381:223-234.
Ferrini FR, Marba ST, Gaviao MB. 2008. Oral conditions in very low and extremely low birth weight children. J Dent Child 75:235-242.
Flood K, Malone FD. 2012. Prevention of preterm birth. Semin Fetal Neonatal Med 17:58-63.
Gravett MG, Rubens CE, Nunes TM and the GAPPS review group. 2010. Global report on preterm birth and stillbirth (2 of 7): discovery science. BMC Pregnancy Childbirth doi: 10.1186/1471-2393-10-S1-S2.
Haberstroh S. Kindliche und mütterliche Einflussfaktoren auf die Mundgesundheit von drei- bis vierjährigen Früh- und Reifgeborenen. Med. Dissertation, Jena 2017.
Heaton LJ, Mancl LA, Grembowski D, Armfield JM, Milgrom P. 2013. Unmet dental need in community-dwelling adults with mental illness: results from the 2007 Medical Expenditure Panel Survey. J Am Dent Assoc 144:e16-23.
Heinrich-Weltzien R, Wagner A, Micheelis W. 2013. Fachwissen und subjektive Belastung der zahnärztlichen Behandlung von Kindern mit Behinderungen - Eine Befragung der Thüringer Zahnärzteschaft. Oralprophylaxe und Kinderzahnhkd 35: 81-85.
Hölling H, Schlack R, Petermann F, Ravens-Sieberer U, Mauz M. (KiGGS Study Group). 2014. Psychische Auffälligkeiten und psychosoziale Beeinträchtigungen bei Kindern und Jugendlichen im Alter von 3 bis 17 Jahren in Deutschland - Prävalenz und zeitliche Trends zu 2 Erhebungszeitpunkten (2003-2006 und 2009-2012) Ergebnisse der KiGGS-Studie - Erste Folgebefragung (KiGGS Welle 1). Bundesgesundheitsbl 57:807-819.
Jacobsen PE, Haubek D, Henriksen TB, Ostergaard JR, Poulsen S. 2014. Developmental enamel defects in children born preterm: A systematic review. Eur J Oral Sci 122:7-14.
Kisely S, Quek L-H, Pais J, Lalloo R, Johnson NW, Lawrence D. 2011. Advanced dental disease in people with severe mental illness: systematic review and meta-analysis. Br J Psychiatry 199:187-93.
Kramer MS. 1987. Determinants of low birth weight: Methodological assessment and meta-analysis. Bulletin of the World Health Organization 65:663-737.
Murphy DJ. 2007. Epidemiology and environmental factors in preterm labour. Best Pract Res Clin Obstet Gynaecol 21:773-89.
Nelson S, Albert JM, Lombardi G, Wishnek S, Asaad G, Kirchner HL, Singer LT. 2010. Dental caries and enamel defects in very low birth weight adolescents. Caries Res 44:509-518.
Nirunsittirat A, Pitiphat W, McKinney CM, DeRouen TA, Chansamak N, Angwaravong O, Patcharanuchat P, Pimpak T. 2016. Adverse birth outcomes and childhood caries: A cohort study. Comm Dent Oral Epidemiol 44:239-247.
Ong KK, Kennedy K, Castaneda-Gutierrez E, Forsyth S, Godfrey KM, Koletzko B, Latulippe ME, Ozanne SE, Rueda R, Schoemaker MH, van der Beek EM, van Buuren S, Fewtrell M. 2015. Postnatal growth in preterm infants and later health outcomes: A systematic review. Acta Paediatr 104:974-986.
Rythen M. 2012. Preterm infants--odontological aspects. Swed Dent J Suppl 2p preceding i-vi, 1-106.
Saraiva MC, Bettiol H, Barbieri MA, Silva AA. 2007. Are intrauterine growth restriction and preterm birth associated with dental caries? Community Dent Oral Epidemiol 35:364-376.
Schleußner E. 2013. The prevention, diagnosis and treatment of premature labor. Deutsches Ärzteblatt International 110:227-236.
Schmied K, Heinrich-Weltzien R. 2009. Mundgesundheit von Kindern und Jugendlichen mit psychischen Störungen. Kinder- und Jugendmedizin 9:480-483.
Schmied K, Faßheber P, Heinrich-Weltzien R. 2012. Videobasierte Kommunikationsanalyse der zahnärztlichen Patientenführung bei Kindern und Jugendlichen mit psychischen Störungen. Kinder- und Jugendmedizin 12:54-59.
Schüler IM, Haberstroh S, Dawczynski K, Lehmann T, Heinrich-Weltzien R. 2017a. Dental caries and developmental defects of enamel in the primary dentition of preterm infants: case controlled observational study. Caries Res DOI:10.1159/000480124.
Schüler IM, Bock B, Heinrich-Weltzien R, Bekes K, Rudovsky M, Filz Ch, Ligges C. 2017b. Status and perception of oral health in 6-17-year-old psychiatric inpatients - randomized controlled trial. Clin Oral Invest 21:2749-2759.
Schüler IM, Dziwak M, Schmied K, Lehmann Th, Heinrich-Weltzien R. 2017c. Mundgesundheit von Kindern und Jugendlichen mit geistiger Behinderung und psychoemotionalen Störungen aus Niedersachsen und Thüringen. Gesundheitswesen 79:1-8.
Shulman JD. 2005. Is there an association between low birth weight and caries in the primary dentition? Caries Res 39:161-167.
Tanaka K, Miyake Y. 2014. Low birth weight, preterm birth or small-for-gestational-age are not associated with dental caries in young Japanese children. BMC Oral Health doi: 10.1186/1472-6831-14-38.
Teng PR, Su JM, Chang WH, Lai TJ. 2011. Oral health of psychiatric inpatients: a survey of central Taiwan hospitals. General Hospital Psychiatry 33:253-259.
Vargas-Ferreira F, Salas MM, Nascimento GG, Tarquinio SB, Faggion CM, Jr., Peres MA, Thomson WM, Demarco FF. 2015. Association between developmental defects of enamel and dental caries: A systematic review and meta-analysis. J Dent 43:619-628.
Zaidi I, Thayath MN, Singh S, Sinha A. 2015. Preterm birth: a primary etiological factor for delayed oral growth and development. Int J Clin Pediatr Dent 8:215-219.