Kieferorthopädie und Funktion
In der Medizin sind Form- und Funktionsrelationen schon lange bekannt. Ende des 19. Jahrhunderts begründete Julius Wolff mit dem Gesetz der Transformation von Knochen die klassische Biomechanik. Er zeigte, dass die Knochenformation in Abhängigkeit von der Belastung organisiert wird [Wolff, 1886]. Im gleichen Zeitraum postulierte der Anatom und Biologe Wilhelm Roux die Physiologie der Formgebung in seiner These des Prinzips der funktionellen Anpassung [Roux, 1902]. Er hatte beobachtet, dass sich die Flossen von Delfinen an die Strömungsgeschwindigkeit der Gewässer anpassen. Im Bereich der Zahnmedizin setzte sich Melvin Moss intensiv mit der funktionellen Wachstumsstimulation auseinander und postulierte in den 1960er-Jahren seine „funktionelle Matrixtheorie“, die für das Knochenwachstum den funktionellen gegenüber epigenetischen Aspekten eine übergeordnete Rolle zuordnet [Moss, 1968].
Die Kieferorthopädie ist ein essenzieller und integraler Bestandteil einer synoptisch integrativen zahnärztlichen wie auch medizinischen Versorgung. Die Kernkompetenzen des Faches liegen in der präventiven und kurativen Behandlung von Zahn- und Kieferfehlstellungen sowie in der funktionellen Harmonisierung persistierender Dysfunktionen, die mit dem stomatognathen System in Interaktion stehen. Diese sind – anders als zunächst bekannt – nicht nur auf die Mundregion begrenzt. Vom Mundraum entferntere Funktionsstörungen, die in Wechselwirkung zu dem stomatognathen System stehen, werden zunehmend wissenschaftlich detektiert und klinisch beschrieben.
Ätiologie von Dysgnathien
Im Sinne der Form- und Funktionsrelationen und somit einer funktionell stimulierten Formgebung besitzen (Dys)funktionen einen entscheidenen Einfluss auf die dentale und skelettale Entwicklung des Viszerokraniums und durch funktionelle Verknüpfung mit anderen Bereichen auch auf den gesamten Körper. Dieses Wissen spiegelt sich in der Ätiologie von Dysgnathien wider und bestimmt entscheidend die Langzeitstabilität und die Wahl des geeigneten Therapieansatzes.
Erstaunlicherweise ist der Prozentsatz rein genetisch determinierter Dysgnathien mit einem Anteil von circa 20 Prozent relativ gering [Schopf, 1981]. Zu diesen endogen geprägten Fehlstellungen zählen Anomalien hinsichtlich der Zahnzahl und Zahnform sowie die Quantität des Unterkieferwachstums. Bekanntes Beispiel sind hierbei Vertreter des Habsburger Geschlechts, die aus kieferorthopädischer Sicht ein markantes und daher auch so beschriebenes Klasse-III-Profil in Form einer positiven Lippentreppe aufweisen. Durch sie wurde der Begriff der „Habsburger Lippe“ als kieferorthopädischer Fachterminus geprägt. Weitere 30 bis 50 Prozent aller Dysgnathien werden hauptsächlich durch exogene Faktoren wie Traumata, frühzeitiger (Milch-)Zahnverlust und/oder Dysfunktionen in Form von Muskelfunktionsstörungen, Atmung, Haltung und Habits hervorgerufen. Die verbleibenen 30 bis 45 Prozent der Dysgnathien werden sowohl endogen als auch exogen geprägt. Dysfunktionen unterhalten somit die Entstehung von bis zu 80 Prozent aller Dysgnathien [Schopf, 1981].
Insbesondere die Langzeitstabilität von kieferorthopädischen Ergebnissen beziehungsweise die Inzidenz von Rezidiven wird durch persistierende Dysfunktionen beeinflusst. Generell gilt: Je kausaler ein Therapieansatz gewählt wird, um so langfristig stabiler ist das erzielte Ergebnis. Eine große Rezidivfreudigkeit kann zum Beispiel beim offenen Biss beobachtet werden. Bedingt durch die häufig auch nach Abschluss einer kieferorthopädischen Intervention persistierenden Dysfunktionen in Form von potenziell kompetentem Mundschluss, einer kaudalen Zungenlage oder Zungenpressen wird eine erneute Öffnung des zuvor kieferorthopädisch geschlossenen Bisses hervorgerufen.
Form- und Funktionsrelationen
Die anatomisch dem stomatognathen System in unmittelbarer Nähe gelegenen Dysfunktionsbereiche sind die der Lippen und der Zunge. Der amerikanische Kieferorthopäde A. P. Rogers veröffentlichte bereits 1918 ein Muskeltraining für die Kieferorthopädie und gilt somit als Mitbegründer der „Myofunktionellen Therapie“ [Rogers, 1918]. Geprägt durch seine Zusammenarbeit mit den Kinderärzten beschrieb er ein Muskeltraining für die Mund- und Kaumuskulatur zur Förderung eines eugnathen Kieferwachstums. Neben weiteren Vertretern wurde dieses Konzept unter anderem von Straub [1962], Barret und Hanson [1974] und Garliner [1974] aufgenommen und weiterentwickelt. Alle Ansätze und Übungskonzepte der Myofunktionellen Therapie streben ein somatisches Schluckmuster unter Aktivierung der Kaumuskulatur und Harmonisierung der mimischen Muskulatur mit Etablierung eines kompetenten Mundschlusses an.
In den 1980er-Jahren prägte Tränkmann den Begriff des „inneren und äußeren Funktionskreises“ zur Beschreibung der kieferorthopädisch relevanten Dysfunktionen [Tränkmann, 1982]. In dieser Zeit zeigten viele Studien, dass neben einer Dysgnathie häufig auch orofaziale Dysfunktionen des inneren und äußeren Funktionskreises (Lippensaugen, offene Mundhaltung, persistierendes viszerales Schluckmuster) bei zusätzlichem Vorliegen von Sprachauffälligkeiten registriert werden können.
Die interdisziplinäre Zusammenarbeit mit Logopäden, Sprachheiltherapeuten und Kieferorthopäden sowie Zahnärzten wurde daher insbesondere bei Sprachentwicklungsauffälligkeiten bei Kindern postuliert. Eine Artikulationsstörung in Form eines Sigmatismus oder einer multiplen Addentalität wurde vermehrt bei Kindern mit vergrößerten sagittalen Frontzahnstufen oder frontoffenen Bissen detektiert. Diese kieferorthopädischen Befunde werden häufig dysfunktionell durch einen potenziell kompetenten Mundschluss oder gar durch eine offene Mundhaltung, eine kaudale Zungenlage oder ein persistierendes viszerales Schluckmuster bei häufig muskulärer Hypotonie unterhalten. Eine Korrelation zum Grad der Ausprägung der Malokklusion konnte bisher jedoch nicht nachgewiesen werden. Ebenso wenig bringt generell eine kieferorthopädische Korrektur eine spontane Verbesserung der Phonetik mit sich. Die Harmonisierung der dentalen, skelettalen und funktionellen Befunde trägt jedoch zu einer dauerhaft erfolgreichen Etablierung einer harmonischen Phonetik bei [Korbmacher und Giel, 2007].
Aktuellere interdisziplinäre Forschungsansätze zeigen jedoch, dass eine Fokussierung auf die Region des Mundbereichs bei Weitem nicht alle dysfunktionellen Einflüsse und Wechselwirkungen abdeckt. Therapieansätze aus den Bereichen der Rehabilitation (zum Beispiel Orofaziale Regulationstherapie nach Castillo Morales) oder Logopädie (zum Beispiel Neurofunktionelle Reorganisation nach Padovan) arbeiten mit dem Aufbau von Körperspannung initial, um letzten Endes Veränderungen im Mundbereich zu erzielen.
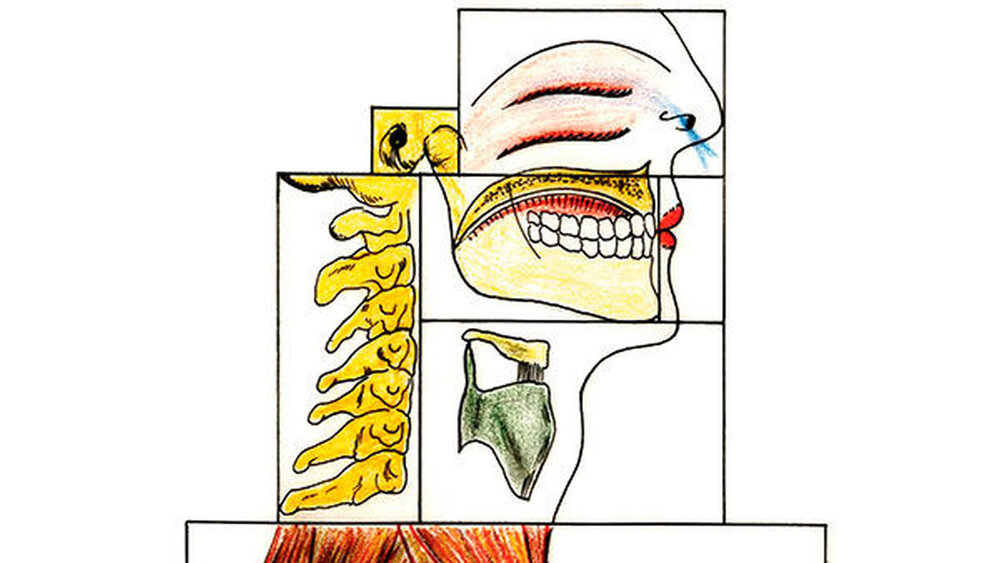
Geprägt durch die interdisziplinäre Behandlung und wissenschaftliche kooperative Studien zu Patienten mit Atem-, Schluck- und Sprechstörungen und mit syndromalen Erkrankungen sowie durch interdisziplinäre Studien innerhalb orthopädischer Patientenkollektive wurde ein Erklärungsmodell entwickelt, das die nachgewiesenen Wechselwirkungen veranschaulicht, das „Interaktive Funktionslogensystem“ [Korbmacher, 2004] (Abbildung 1). Es dokumentiert, inwieweit über Funktion beziehungsweise Dysfunktion das stomatognathe System mit anderen Körperarealen verknüpft ist. Hierbei wird der Körper in einzelne Funktionskompartimente unterteilt – die Funktionslogen. Diese stehen unter Funktion in Wechselwirkung. Bis zu einem gewissen Grad (qualitativ und quantitativ, also Intensität und Dauer der persistierenden Dysfunktion) manifestiert sich klinisch die Interaktion der unterschiedlichen Logen nicht. Erst ab einem gewissen Schwellenwert wird die Wechselwirkung klinisch evident. Hierbei gilt, dass jeder Patient einen individuellen Schwellenwert besitzt, bis zu welchem Störungen kompensiert werden können. Dieses Kompensationspotenzial unterliegt Tagesschwankungen und wird durch die Psyche beeinflusst.
In den seltensten Fällen treten Dysfunktionen singulär auf [Korbmacher et al., 2005]. Der klinische Befund ist häufig symptomübergreifend und daher auch fachübergreifend [Korbmacher, 2002]. Mit zeitlich zunehmender Persistenz der Symptome steigt auch die Komplexität der Befunde.
Funktionsloge „Lippen“
Die Kompetenz der Lippen ist entscheidend für die Positionierung der Frontzähne. Jegliche Störung in Form von Lippensaugen, Beißen, Lutschhabit und Nägelkauen reduziert die Kompetenz der Lippen und hat einen Effekt auf die Frontzahnstellung. Ein kompetenter Mundschluss – das heißt, das entspannte Aufeinanderlegen der Lippen bei Mundschluss ohne aktive Muskelkontraktion – besitzt für die kraniofaziale Entwicklung einer eugnathen (Front)Zahn- und Kieferstellung eine übergeordnete Rolle [Nishi et al., 2015].
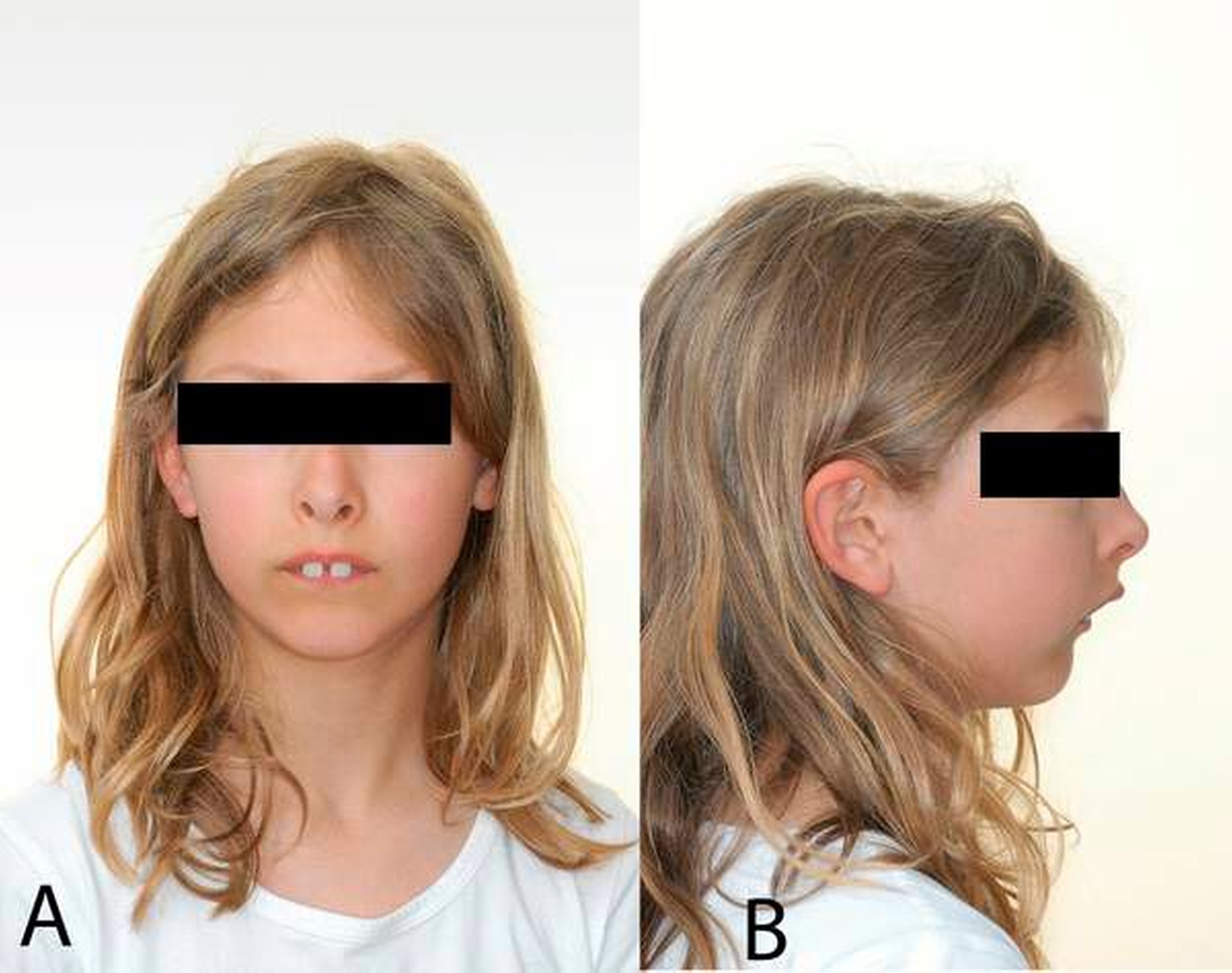
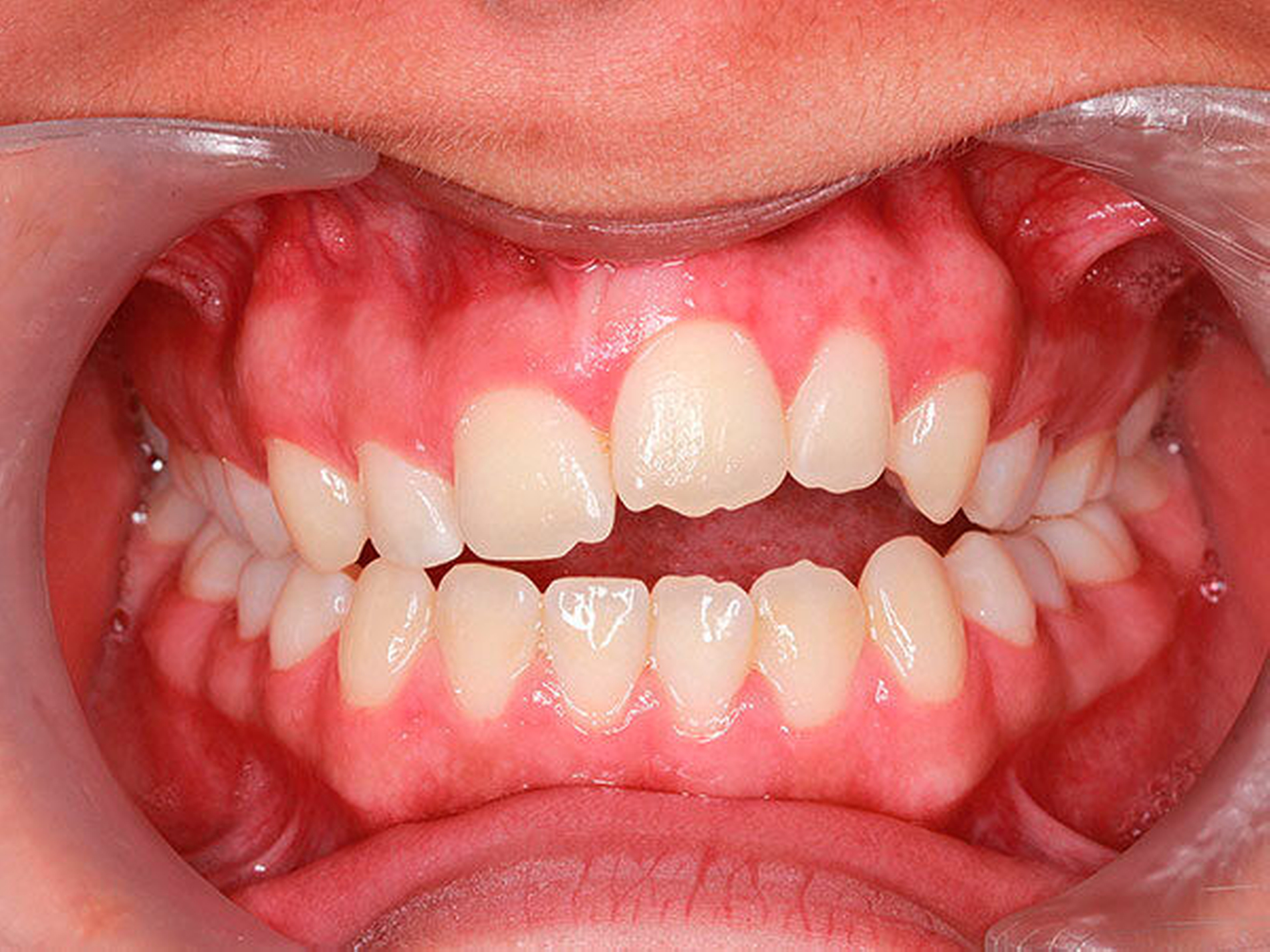
Im täglichen Umgang mit Klasse-II-Patienten stellt die Einlagerung der Unterlippe hinter den Oberkieferfrontzähnen einen Ko-Faktor für eine progrediente Vergrößerung einer sagittalen Frontzahnstufe dar [Nguyen et al., 1999] (Abbildung 2).
Zahntraumata werden mit einer Prävalenz von 25 Prozent angegeben [Petti, 2015]. Patienten mit einem Overjet von mehr als 3 mm besitzen ein doppelt so großes Risiko, ein Frontzahntrauma zu erleiden als Patienten mit einer sagittalen Stufe kleiner 3 mm [Nguyen, 1999]. Hierbei spielt neben dem Ausmaß der sagittalen Stufe auch die Qualität der Lippenkompetenz eine entscheidende Rolle. Eine mangelnde Lippenbedeckung aggraviert die dentalen Traumafolgen [Bauss et al., 2008].
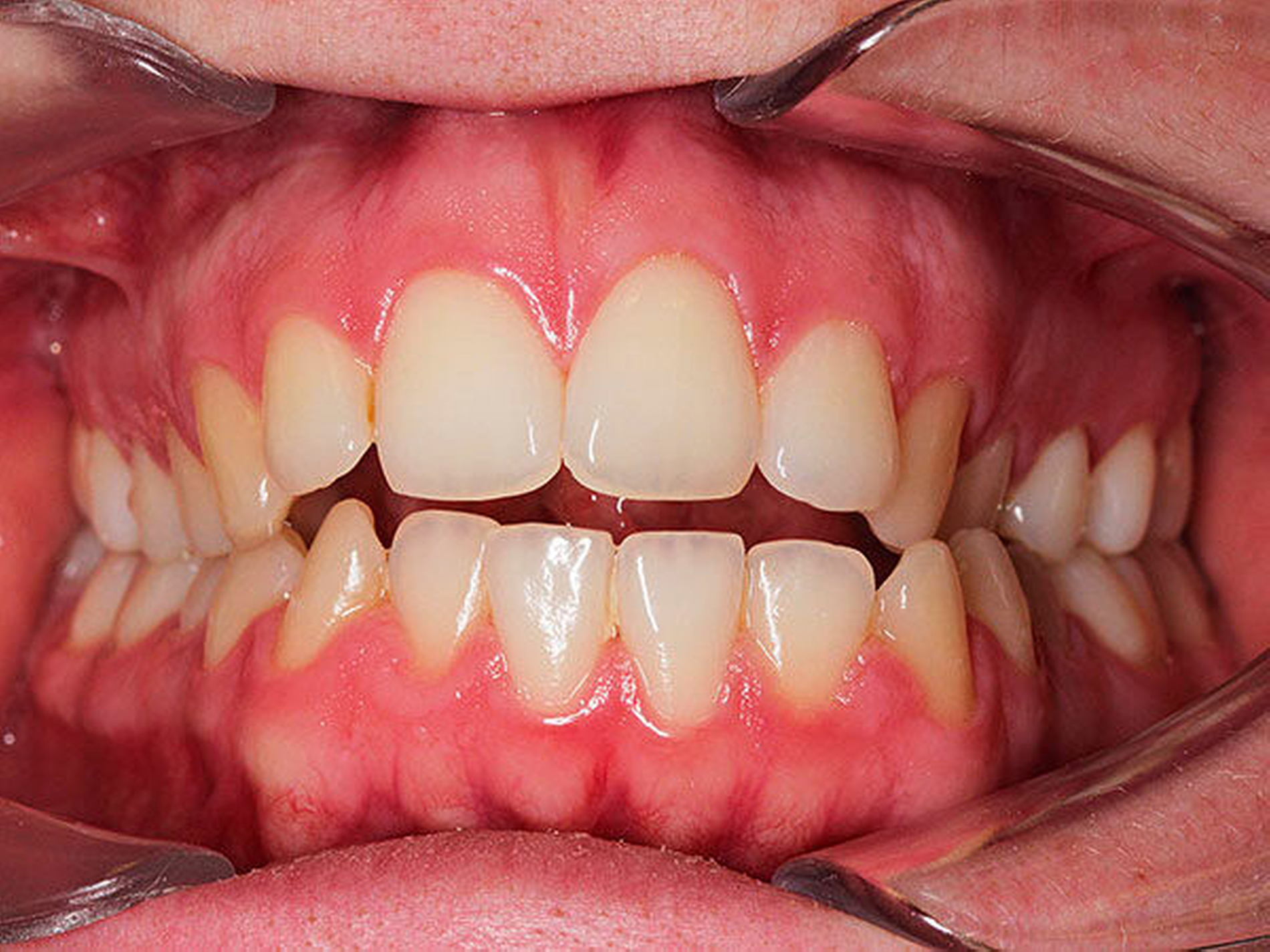
Auch das Lutschhabit resultiert in einem frontoffenen, meist asymmetrischen Biss. Bei Abgewöhnung des Lutschhabits bis zum Alter von fünf Jahren schließt sich dieser im Rahmen des Selbstheilungseffekts. Persistierende Lutschhabits bis zum Alter von sieben Jahren gelten als signifikanter Risikofaktor für die Entwicklung seitlicher Kreuzbisse und frontoffener Bisskonfigurationen, da die Dysfunktion nicht nur die Zahnentwicklung beeinflusst, sondern eine physiologische Kieferentwicklung hemmt [Borrie et al., 2015; Chen, 2015] (Abbildung 3).
Funktionsloge „Cavum oris“
In dieser Funktionsloge dominiert die Funktion des Schluckens. Der Schluckakt dient der Aufnahme, dem Transport und dem Schutz vor Aspiration. 26 Muskelgruppen sowie 5 Hirnnerven koordinieren diesen komplexen Funktionsablauf, der im Mundraum willkürlich und im Rachenraum eher reflektorisch stattfindet. Schlucken ist mit 2.000 Schluckakten pro Tag und 700 bis 900 Schluckakten pro Nacht der häufigste Bewegungsvorgang des Körpers. Pathologische Schluckmuster liegen anomaliespezifisch vor. So ist bei einer skelettalen Klasse III, die häufig mit einer maxillären Konstriktion assoziiert ist, meist eine kaudale Zungenlage mit Zungenpressen zu beobachten. Bei Anomalien der Klasse II.1 wird klinisch häufig ein addentaler Zungendruck gegen die Frontzähne detektiert. Durch den meist auch vorliegenden hypotonen Muskeltonus rollt sich der mittlere Zungenanteil nicht am Gaumen ab. Über die Zeit manifestiert sich die fehlende Stimulation auf den Oberkiefer durch die Zunge in einer maxillären Konstriktion (Abbildung 4). Eine Stimulation durch einen Zungendruck am Gaumen und somit eine Stimulation auf das Oberkieferwachstum bleiben aus [Dixit und Shetty, 2013].
Funktionsloge „Muskulatur“
Die Muskulatur stellt eine der wichtigsten Logen im System dar und bestimmt die individuelle Kompetenz der Kompensation. In Abhängigkeit vom jeweiligen Wachstum beziehungsweise Gesichtsaufbau wird auch von einer schwachen oder starken muskulären Verankerungskapazität gesprochen. Generell muss die Muskulatur in drei Untergruppen betrachtet werden:
Gesamtmuskulatur: Muskeltonusstörungen im Allgemeinen – insbesondere der muskuläre Hypotonus – haben eine große Bedeutung bei der Pathogenese von Funktionsstörungen im Bereich des gesamten Körpers.
Kaumuskulatur: Es ist bekannt, dass die Kaufunktion das alveoläre wie das suturale Wachstum stimuliert. Anhand von Tierversuchen konnte eindrucksvoll nachgewiesen werden, dass die Extraktion von Frontzähnen sowie die Umstellung auf weiche Kost deutlich zu einem Absenken der Knochenumsatzrate im Bereich der Sutura palatina mediana [Hinton, 1988], aber auch im Bereich des Alveolarfortsatzes führten [Shimomoto et al., 2007].
Neben der Stimulation von wachstumsbedingten Prozessen kann eine verminderte Kaukraft aber auch gastrointestinale Symptome hervorrufen [Koike et al., 2013; Suzuki et al., 2018]. Eine verminderte Kauleistung ist häufig mit einer suboptimalen Okklusion assoziiert [Doshi et al., 2011; English et al., 2002]. Die Kauleistung nimmt progredient zur Schwere der Fehlstellung ab. Patienten mit einer Malokklusion zeigten in Studien zur Evaluation von Kaufkraft im Vergleich zu einer Kontrollgruppe eine bis zu 34 Prozent vergrößerte Partikelgröße des Speisebreis [Gameiro et al., 2017; Magalhaes et al., 2010].
Infra- und suprahyoidale Muskulatur: Mittels Elektromyografie wurden signifikant erhöhte Werte für die Hals- und oberen Trapeziusmuskeln bei Patienten mit einem horizontalen Schädelaufbau registriert. Patienten mit vertikalem Schädelaufbau zeigten erheblich reduzierte Muskelkräfte. Das Ausmaß einer Bisslagekorrektur im Rahmen einer kombinierten kieferorthopädisch-kieferchirurgischen Behandlung wird auch über den Tonus dieser Muskelgruppen beeinflusst. Wird die muskuläre Kompetenz intra operationem ignoriert oder nicht vorab therapeutisch verbessert, kann ein postoperatives Rezidiv die Folge sein.
Funktionsloge „Atmung“
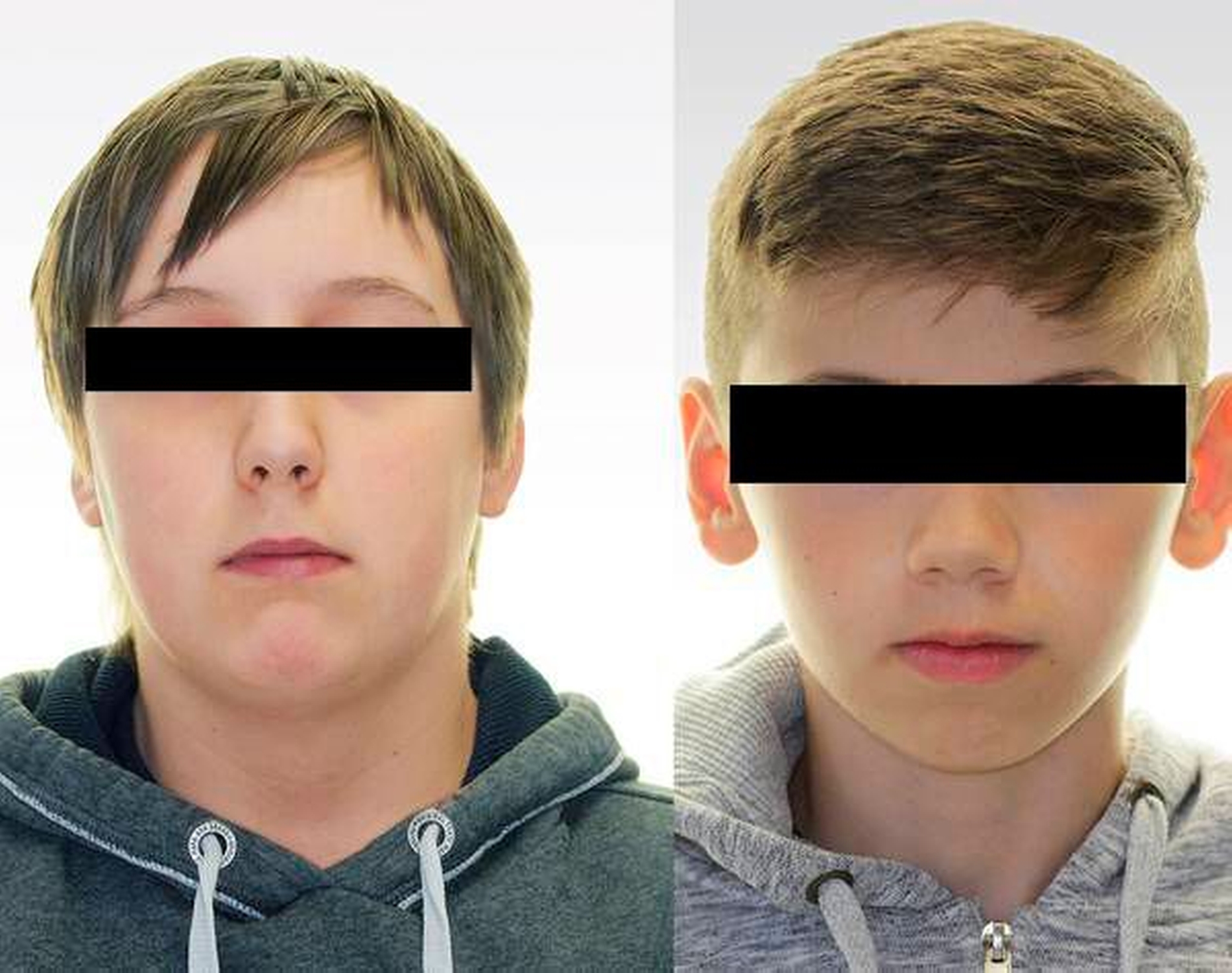
Differenziert wird zwischen einer organisch und einer habituell bedingten Mundatmung. Organische Ursachen sind gering und werden bei 20 bis 40 Prozent der Mundatmer in Form von kissing tonsils, Septumdeviationen oder einer ausgeprägten Nasenmuschelhyperplasie diagnostiziert. Mit 60 bis 80 Prozent ist die klinische Mundatmung überwiegend rein habituell bedingt. Hierzu zählen ein inkompetenter Mundschluss, eine kaudale Zungenlage und eine Muskelhypotonie. Die Folgen einer persistierenden Mundatmung sind deutlich im Wachstum zu erkennen. So wird die charakteristische Erscheinung von Mundatmern auch häufig als „Facies adenoidea“ oder „Long-face Syndrom“ bezeichnet (Abbildung 5). Eine über das Wachstum persistierende Mundatmung bringt eine vermehrte Posteriorrotation der Mandibula, eine Aufknickung des Gonionwinkels sowie eine vergrößerte untere Gesichtshöhe mit sich [Proffit, 2018]. Von extraoral äußert sich dies in einem inkompetenten Mundschluss, einer mikrorinen Dysplasie sowie einem verlängerten Untergesicht, während intraoral ein oberer Schmalkiefer, ein frontoffener Biss und protrusiv stehende Frontzähne imponieren.
Kieferorthopädisch kann eine Verbesserung der Atmung über eine Optimierung der Anatomie durch eine Verbreiterung der Kieferhöhle über eine Gaumennahterweiterung [Aziz et al., 2015; Baratieri et al., 2011; Buck et al., 2017; Camacho et al., 2017] oder über eine sagittale Nachentwicklung der Mandibula unterstützt werden [Carvalho et al., 2016; Xiang et al., 2017]. Viele interdisziplinäre Studien konnten nachweisen, dass durch eine aktive transversale Erweiterung des Gaumens der anteriore nasale Atemwiderstand reduziert und eine Verbesserung der Nasenatmung erzielt wurden [Castillo, 2012; Iwasaki et al., 2013; Lee et al., 2018].
Durch eine Ventralpositionierung der Mandibula mittels funktionskieferorthopädischen Geräten im Wachstum oder im Erwachsenenalter mithilfe von bimaxillären herausnehmbaren Protrusionsschienen kann eine Erweiterung des oropharyngealen Luftraums erreicht werden [Zhu et al., 2015; Marklund, 2017]. Bei milder Ausprägung einer obstruktiven Schlafapnoe stellen diese Apparaturen daher eine Alternative zur CPAP-Beatmung dar [Schwartz et al., 2017; Airumaih et al., 2018]. Die Effizienz klinischer Studien ist derart überzeugend, dass dieser Ansatz in den aktuellen Leitlinien, der S2k-Leitlinie „Diagnostik und Therapie des Schnarchens des Erwachsenen“ von der Arbeitsgemeinschaft für Schlafmedizin der Deutschen Gesellschaft für Hals-, Nasen-, und Ohrenheilkunde e.V. [Stuck et al., 2013] sowie in der S3-Leitlinie „Nicht erholsamer Schlaf / Schlafstörungen“ [DGSM, 2017], verankert ist.
Funktionsloge „Kiefergelenk“
Im Bereich von Craniomandibulären Dysfunktionen treten Störungen im Bereich des Kiefergelenks und der assoziierten Muskelgruppen, den sogenannten anterioren und posterioren Dysfunktionsketten auf. Die Komplexität der Craniomandibulären Dysfunktion ist hinreichend bekannt.
Funktionsloge „Wirbelsäule“
Solow beschäftigte sich intensiv mit der Körperhaltung und dem Einfluss auf die Gesichtsentwicklung. In den 1970er-Jahren beschrieb er in seiner „soft tissue stretching Hypothese“, wie die Kopfhaltung über eine neuromuskuläre Kopplung Folgen für die Entwicklung des Viszerokraniums besitzt [Solow und Kreiborg, 1977].
Kreuzbisse werden auch vermehrt bei Patienten mit asymmetrischen Befunden im Bereich der Wirbelsäule detektiert [Korbmacher et al., 2004; Korbmacher et al., 2007]. Studien mit Patienten mit Skoliose, Hüftdysplasie, Torticollis oder einer Asymmetrie im Bereich der Halswirbelsäule konnten dies bestätigen. Tierexperimentelle Untersuchungen zeigten eindrucksvoll, dass nach Etablierung eines einseitigen Kreuzbisses Auffälligkeiten der Zungenmotorik, eine veränderte Halswirbelsäulenstellung in Form einer nicht strukturell fixierten Skoliose, Auffälligkeiten im Herz-Kreislauf-System im EKG sowie Haltungsänderungen hervorgerufen wurden. Nach Wiederherstellung einer symmetrischen Okklusion konnte eine Harmonisierung der Befunde bei der Mehrzahl der Tiere beobachtet werden [Azzuma et al., 1999; D’Attilo et al., 2005].
Persistenz von Dysfunktionen
Während des Wachstums
Grabowski prägte den Begriff des „kieferorthopädischen Risikokindes“. Basierend auf den Ergebnissen einer groß angelegten Querschnittsstudie mit 766 Kindern mit Milchgebiss und 2.275 Kindern mit einem frühen Wechselgebiss liegt bei den Indikationen „vergrößerter Overjet“, „frontoffener Biss“, „Progenie“ sowie „unilateraler Kreuzbiss“ bei zeitgleichem Vorliegen einer Dysfunktion in Form von einer passiven (Zungenlage) oder von zwei aktiven Dysfunktionen (Schluckmuster, Habits, Artikulation) ein „kieferorthopädisches Risikokind“ vor [Grabowski et al., 2007]. Die Zunahme der Prävalenz dieser Anomalien unter Wachstum ohne therapeutische Intervention dokumentiert die formgebende Potenz persistierender Dysfunktionen während Phasen intensiven kraniofazialen Wachstums. Zu empfehlen ist neben einer kieferorthopädischen Intervention daher ein frühes Screening mit der Einleitung früher funktioneller Übungen.
In diesem Kontext wurde im Rahmen der pädiatrischen Früherkennungsuntersuchung eine kraniofaziale Befunderhebung bei der U8 integriert. Hierbei wird eine Befunderhebung der Zahn- und Kieferstellung durch den Pädiater erhoben und bei Bedarf eine Vorstellung beim Kieferorthopäden initiiert.
Nach Wachstumsabschluss
Obwohl bei Erwachsenen das kraniofaziale Wachstum größtenteils abgeschlossen ist, unterliegt es dennoch morphologischen Änderungen, dem „aging“ (Abbildung 6).
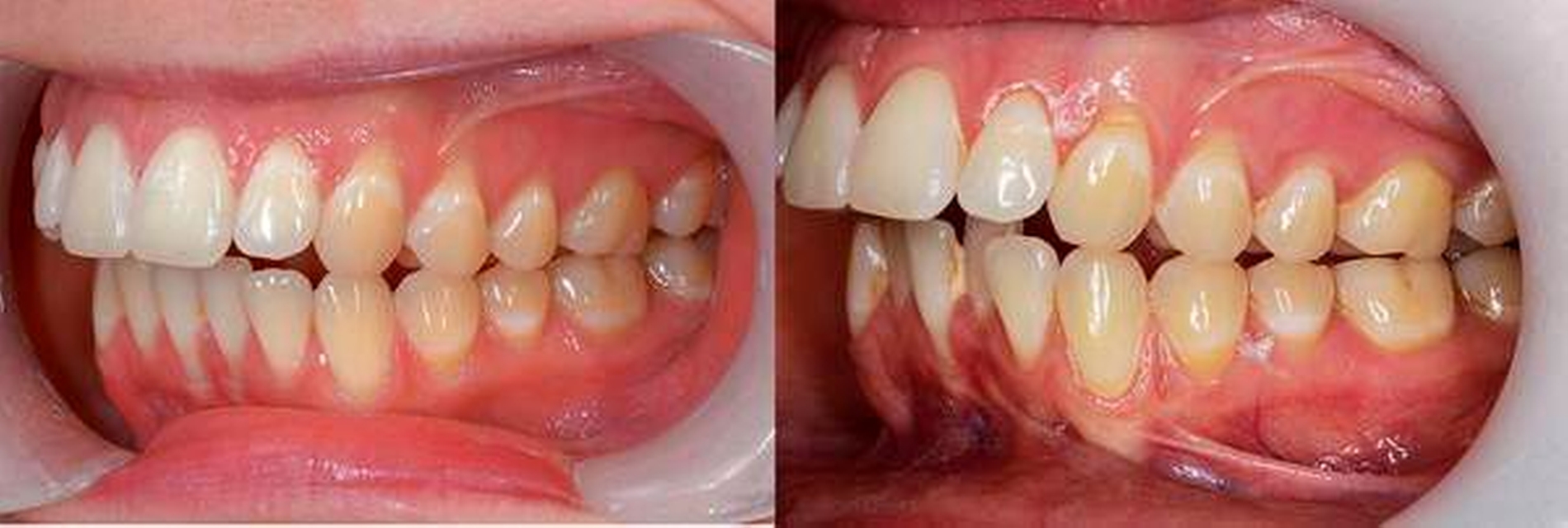
Die jahrzehntelange Persistenz von Dysfunktionen manifestiert sich bei Erwachsenen in deutlichen Veränderungen dentaler und skelettaler Natur. Anders als bei Kindern bleibt der „Selbstheilungseffekt“ nach Harmonisierung der Dysfunktion aus. Skelettale Adaptationen der Dysfunktion bleiben somit trotz Harmonisierung bestehen. Vereinzelt zeigen sich nach einer funktionellen Harmonisierung dentale Reaktionen, diese treten jedoch im Vergleich zu Kindern häufig erst viel später und deutlich langsamer ein.
Trotz aller Einschränkungen ist eine funktionelle Harmonisierung auch bei erwachsenen Patienten unumgänglich, um unnötiges Jiggling und mit der Dysfunktion verbundene Nebenwirkungen sowie Rezidive zu vermeiden.
Therapeutische Harmonisierung
Eine interdisziplinäre Zusammenarbeit ist häufig die Voraussetzung und sollte vor, begleitend und/oder nach einer kieferorthopädischen Intervention erfolgen. Letzteres insbesondere dann, wenn durch die kieferorthopädische Behandlung eine deutliche Verbesserung der Anatomie gegeben ist. Neben dem Kieferorthopäden ist ein aufeinander abgestimmtes Team von Logopäden oder Sprachheiltherapeuten, Hals-Nasen-Ohren-Ärzten, Schlafmedizinern, Orthopäden, Krankengymnasten und Physiotherapeuten gefragt. Eine kontinuierliche Kommunikation über den Verlauf und gegebenenfalls die Therapieumstellung ist sinnvoll und wird über einen interdisziplinären Bogen zeitsparend ermöglicht [Korbmacher und Kahl-Nieke, 2001]. Aber der Patient muss viel Zeit und Disziplin einsetzen. Tägliches Üben ist Voraussetzung einer erfolgreichen Integration einer harmonisierten Funktion [Korbmacher, 2017].
Fazit
Die kraniofaziale Entwicklung steht in Wechselwirkung zur kraniofazialen Funktion. Dysfunktionen besitzen einen formgebenden Einfluss. Die genauen Mechanismen der Wechselwirkung sind leider noch nicht bekannt. Eine interdisziplinäre Zusammenarbeit ist Voraussetzung für eine erfolgreiche Behandlung. Jede therapeutisch hervorgerufene Veränderung der Zahn- und/oder der Kieferposition hat Folgen für jede einzelne Funktionsloge. Die präventionsorientierte Kieferorthopädie strebt eine frühe Harmonisierung kraniofazialer Dysfunktionen sowie die Detektion möglicher dysfunktioneller Interaktionen im Funktionslogensystem an.
Univ.-Prof. Dr. Heike Korbmacher-Steiner
Direktorin der Poliklinik für Kieferorthopädie
Medizinisches Zentrum für Zahn-, Mund- und Kiefererkrankungen der Philipps Universität Marburg
Georg-Voigt-Str. 3, 35033 Marburg
korbmacher@med.uni-marburg.de
Prof. Dr. Heike Korbmacher-Steiner

1996 Studium der Zahnmedizin, RWTH Aache
1997 Promotion zur Dr. med. dent, RWTH Aachen
1997–2009 Poliklinik für Kieferorthopädie, Universität Hamburg
2005/2006 Habilitation und Venia legendi, Universitätskrankenhaus Hamburg-Eppendorf
2010 Direktorin der Poliklinik für Kieferorthopädie, Philipps Universität Marburg
seit 2012 Stellvertretende Geschäftsführende Direktorin des Zentrums für Zahn-, Mund- und Kieferheilkunde, Philipps Universität Marburg
seit 2016 Geschäftsführende Direktorin des Zentrums für Zahn-, Mund- und Kieferheilkunde, Philipps Universität Marburg.
Literaturliste
1. Airumaih HS, Baba NZ, Aishehri A et al. (2018): Obstructive Sleep Apnea Management: An Overview of the Literature. J Prosthodont 27(3): 260–265. doi: 10.1111/jopr.125301. Airumaih HS, Baba NZ, Aishehri A et al. (2018): Obstructive Sleep Apnea Management: An Overview of the Literature. J Prosthodont 27(3): 260–265. doi: 10.1111/jopr.12530
2. Aziz T, Ansari K, Lagravere MO et al. (2015): Effect of non-surgical maxillary expansion on the nasal septum deviation: A systematic review. Prog Orthod 16: 15. doi: 10.1186/s40510-015-0084-y
3. Azuma Y, Maehara K, Tokunaga T, Hashimoto M, Ieoka K, Sakagami H (1999): Systemic effects of the occlusal destruction in guinea pigs. In Vivo. 1999 Nov-Dec;13(6):519-24.
4. Baratieri C, Alves M, Souza MMG de et al. (2011): Does rapid maxillary expansion have longterm effects on airway dimensions and breathing? Am J Orthod Dentofacial Orthop 140(2): 146–156. doi: 10.1016/j.ajodo.2011.02.019
5. Barrett, R H, Hanson, M L (1974): Oral Myofunctional Disorders, C.V. Mosby, St. Louis
6. Bauss O, Freitag S, Röhling J et al. (2008): Influence of overjet and lip coverage on the prevalence and severity of incisor trauma. J Orofac Orthop 69(6): 402–410. doi: 10.1007/s00056-008-8805-1
7. Borrie FRP, Bearn DR, Innes NPT et al. (2015): Interventions for the cessation of non-nutritive sucking habits in children. Cochrane Database Syst Rev(3): CD008694. doi: 10.1002/14651858.CD008694.pub2
8. Buck LM, Dalci O, Darendeliler MA et al. (2017): Volumetric upper airway changes after rapid maxillary expansion: A systematic review and meta-analysis. Eur J Orthod 39(5): 463–473. doi: 10.1093/ejo/cjw048
9. Camacho M, Chang ET, Song SA et al. (2017): Rapid maxillary expansion for pediatric obstructive sleep apnea: A systematic review and meta-analysis. Laryngoscope 127(7): 1712– 1719. doi: 10.1002/lary.26352
10. Carvalho FR, Lentini-Oliveira DA, Prado LB et al. (2016): Oral appliances and functional orthopaedic appliances for obstructive sleep apnoea in children. Cochrane Database Syst Rev 10: CD005520. doi: 10.1002/14651858.CD005520.pub3
11. Castillo JL (2012): Maxillary expansion may increase airway dimensions and improve breathing. J Evid Based Dent Pract 12(1): 14–17. doi: 10.1016/j.jebdp.2011.12.007
12. Chen X, (2015): Effects of breast-feeding duration, bottle-feeding duration and non-nutritive sucking habits on the occlusal characteristics of primary dentition, BMC Pediatr. 2015 Apr 21;15:46.
13. D'Attilio M, Filippi MR, Femminella B, Festa F, Tecco S. (2005): The influence of an experimentally-induced malocclusion on vertebral alignment in rats: a controlled pilot study. Cranio. 2005 Apr;23(2):119-29.
14. DGSM (2017): S3-Leitlinie (AWMF-Registernummer: 063-001) Nicht erholsamer Schlaf/Schlafstörung Kapitel „Schlafbezogene Atmungsstörungen bei Erwachsenen“: Deutsche Gesellschaft für Schlafforschung und Schlafmedizin (DGSM)
15. Dixit U, Shetty R, (2013): Comparison of soft-tissue, dental, and skeletal characteristics in children with and without tongue thrusting habit, Contemp Clin Dent. 2013 Jan;4(1):2-6.
16. Doshi UH, Bhad-Patil WA (2011): Speech defect and orthodontics: A contemporary review. Orthodontics (Chic) 12(4): 340–353
17. English JD, Buschang PH, Throckmorton GS (2002): Does malocclusion affect masticatory performance? Angle Orthod 72(1): 21–27. doi: 10.1043/0003-3219(2002)072<0021:DMAMP>2.0.CO;2
18. Gameiro GH, Magalhães IB, Szymanski MM et al. (2017): Is the main goal of mastication achieved after orthodontic treatment? A prospective longitudinal study. Dental Press J Orthod 22(3): 72–78. doi: 10.1590/2177-6709.22.3.072-078.oar
19. Garliner, D (1974): Myofunctional Therapy in Dental Practice. 2. Ed. Bartel Dental Book Co., Brookly (NY)
20. Grabowski R, Stahl F, Gaebel M, Kundt G (2007): Relationship between occlusal findings and orofacial myofunctional status in primary and mixed dentition. Part I: Prevalence of malocclusions. J Orofac Orthop. 2007 Jan;68(1):26-37.
21. Hinton RJ (1988): Response of the intermaxillary suture cartilage to alterations in masticatory function. Anat Rec. 1988 Apr;220(4):376-87.
22. Iwasaki T, Saitoh I, Takemoto Y et al. (2013): Tongue posture improvement and pharyngeal airway enlargement as secondary effects of rapid maxillary expansion: A cone-beam computed tomography study. Am J Orthod Dentofacial Orthop 143(2): 235–245. doi: 10.1016/j.ajodo.2012.09.014
23. Koike S, Sujino T, Ohmori H et al. (2013): Gastric emptying rate in subjects with malocclusion examined by (13) C breath test. J Oral Rehabil 40(8): 574–581. doi: 10.1111/joor.12073
24. Korbmacher H, Eggers-Ströder G, Koch L, Kahl-Nieke B (2004): Correlations between anomalies of the dentition and pathologies of the locomotor system - a literature review. J Orofac Orthop 2004; 65: 190-203.
25. Korbmacher H, Giel B (2007): Artikulationsstörungen in Wechselwirkung mit dem orofazialen Komplex. In: Handbuch der Pädagogik und Psychologie bei Behinderungen. Band 1. Sonderpädagogik der Sprache. Hofgrefe, Göttingen, 2007.
26. Korbmacher H, Kahl-Nieke B (2001): Optimizing interdisciplinary cooperation for patients with orofacial dysfunctions. Presentation of an interdisciplinary diagnostic referral sheet. J Orofac Orthop 2001; 62: 246-50.
27. Korbmacher H, Klocke A, Kahl-Nieke B (2002): Status quo der myofunktionellen Therapie aus logopädischer Sicht. Forum Logop 2002; 16: 11-3.
28. Korbmacher H, Koch L, Eggers-Stroeder G, Kahl-Nieke B (2007): Associations between orthopaedic disturbances and unilateral crossbite in children with asymmetry of the upper cervical spine. Eur J Orthod 2007; 29: 100-4. (Impact-Factor: 0.651)
29. Korbmacher HM, Koch LE, Kahl-Nieke B. (2005): Orofacial myofunctional disorders in children with asymmetry of the posture and locomotion apparatus. Int J Orofacial Myology 2005; 31: 26-38.
30. Korbmacher HM, Schwan M, Berndsen S, Bull J, Kahl-Nieke B (2004): Evaluation of a new concept of myofunctional therapy in children. Int J Orofacial Myology 2004; 30: 39-52.
31. Korbmacher-Steiner H (2017): Die Bedeutung der Funktion in der kieferorthopädischen Erwachsenenbehandlung. 68(5):495-503.
32. Lee W-C, Tu Y-K, Huang C-S et al. (2018): Pharyngeal airway changes following maxillary expansion or protraction: A meta-analysis. Orthod Craniofac Res 21(1): 4–11. doi: 10.1111/ocr.12208
33. Magalhães IB, Pereira LJ, Marques LS et al. (2010): The influence of malocclusion on masticatory performance. A systematic review. Angle Orthod 80(5): 981–987. doi: 10.2319/011910-33.1
34. Marklund M (2017): Update on Oral Appliance Therapy for OSA. Curr Sleep Med Rep 3(3): 143–151. doi: 10.1007/s40675-017-0080-5
35. Moss ML (1968): A theoretical analysis of the functional matrix. Acta Biotheor.18(1):195-202.
36. Nguyen QV, Bezemer PD, Habets L et al. (1999): A systematic review of the relationship between overjet size and traumatic dental injuries. Eur J Orthod 21(5): 503–515
37. Nishi S, Basri R, Rahman N, Husein A, Alam M (2015), Association between muscle activity and overjet in class II malocclusion with surface electromyography. J Orthod Sci., 2018 Feb 15;7:3.
38. Petti S (2015): Over two hundred million injuries to anterior teeth attributable to large overjet: A meta-analysis. Dent Traumatol 31(1): 1–8. doi: 10.1111/edt.12126
39. Proffit WR (2018): Contemporary Orthodontics. Elsevier Mosby, [S.l.]
40. Rogers AP (1918) Muscle training and its relation to orthodontia. Int J Orthodont 4,555.
41. Roux W (1902) Über die Selbstregulation der Lebewesen. Archiv für Entwicklungsmechanik der Organismen, Band VIII, Heft 4, Wilhelm Engelmann, Leipzig 1902
42. Schopf P (1981): Der Anteil exogener Faktoren an der Entstehung von Dysgnathien. Fortschr Kieferorthopädie 42, 19-28
43. Schwartz M, Acosta L, Hung Y-L et al. (2017): Effects of CPAP and mandibular advancement device treatment in obstructive sleep apnea patients: A systematic review and meta-analysis. Sleep Breath. doi: 10.1007/s11325-017-1590-6
44. Shimomoto Y, Chung CJ, Iwasaki-Hayashi Y, Muramoto T, Soma K (2007): Effects of occlusal stimuli on alveolar/jaw bone formation. J Dent Res. 2007 Jan;86(1):47-51.
45. Solow B, Kreiborg S (1977) Weichteildehnung: Ein möglicher Kontrollfaktor in der kraniofazialen Morphogenese. Oktober 1977 Skandinavische Zeitschrift für Zahnforschung 85 (6): 505-7 DOI: 10.1111/j.1600-0722.1977.tb00587.x
46. Straub, WJ (1962): Malfunction of the tongue. Am. J. Orthodont. 46, 404-424, 47596-617, 48486-503 (1962)
47. Stuck BA, Dreher A, Heiser C et al. (2013): S2k-Leitlinie „Diagnostik und Therapie des Schnarchens des Erwachsenen“ : Vorgelegt von der Arbeitsgemeinschaft Schlafmedizin der Deutschen Gesellschaft für Hals-Nasen-Ohren-Heilkunde, Kopf- und Hals-Chirurgie 61(11): 944–957. doi: 10.1007/s00106-013-2775-3group of the German Society of Otorhinolaryngology, Head and Neck Surgery). HNOe. V (Sk2 „diagnosis and therapy of snoring in adults“: compiled by the sleep medicine working
48. Suzuki J, Shimazaki K, Koike S et al. (2018): Gastric emptying rate before and after orthodontic treatment examined with the 13C breath test: A pilot study. Am J Orthod Dentofacial Orthop 153(3): 347–354. doi: 10.1016/j.ajodo.2017.06.025
49. Tränkmann J (1982): Orofaziale Dyskinesien. In Zahnärztliche Praxis, Jhg. 11, 474-484
47. Wolff J (1884) Das Gesetz der Transformation der inneren Architektur der Knochen bei pathologischer Veränderung der äusseren Knochenform. Sitzungsbericht – Preussische Akademie der Wissenschaften 22 Physikalisch Mathematische Klasse, S. 475–496.
50. Xiang M, Hu B, Liu Y et al. (2017): Changes in airway dimensions following functional appliances in growing patients with skeletal class II malocclusion: A systematic review and metaanalysis. Int J Pediatr Otorhinolaryngol 97: 170–180. doi: 10.1016/j.ijporl.2017.04.009
51. Zhu Y, Long H, Jian F et al. (2015): The effectiveness of oral appliances for obstructive sleep apnea syndrome: A meta-analysis. J Dent 43(12): 1394–1402. doi:10.1016/j.jdent.2015.10.008