OK-Vorverlagerung zur Versorgung retro-positionierter Implantate
Ein 49-jähriger Mann wurde in der Klinik und Poliklinik für Mund-, Kiefer- und Plastische Gesichtschirurgie der Universitätsmedizin Rostock durch einen niedergelassenen zahnärztlichen Kollegen mit der Frage nach Versorgung der fünf in situ befindlichen Implantate im Oberkiefer vorgestellt. Der Patient, der anamnestisch lediglich an einem gut eingestellten arteriellen Hypertonus litt, wünschte ausdrücklich keine Gaumenbedeckung durch den Zahnersatz.
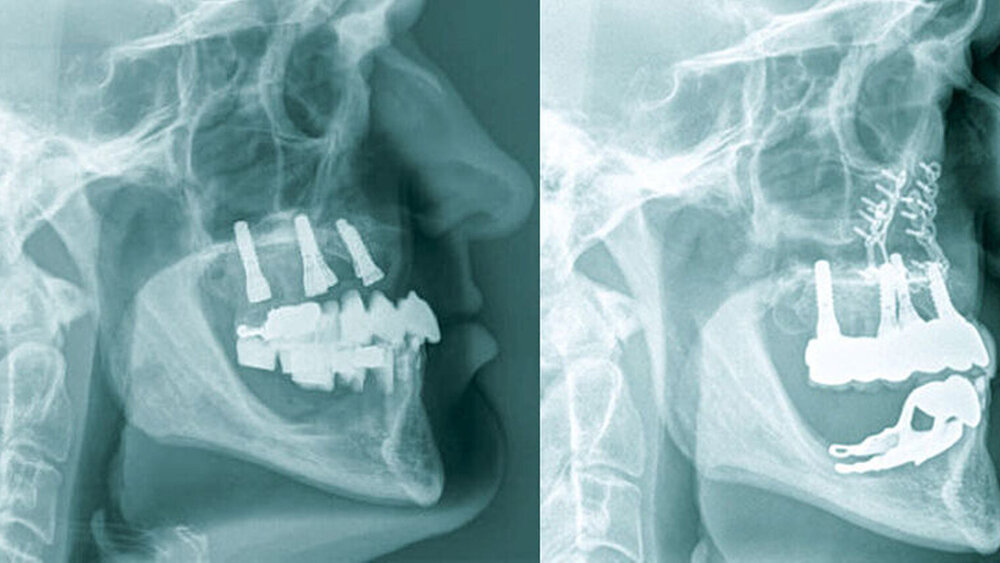
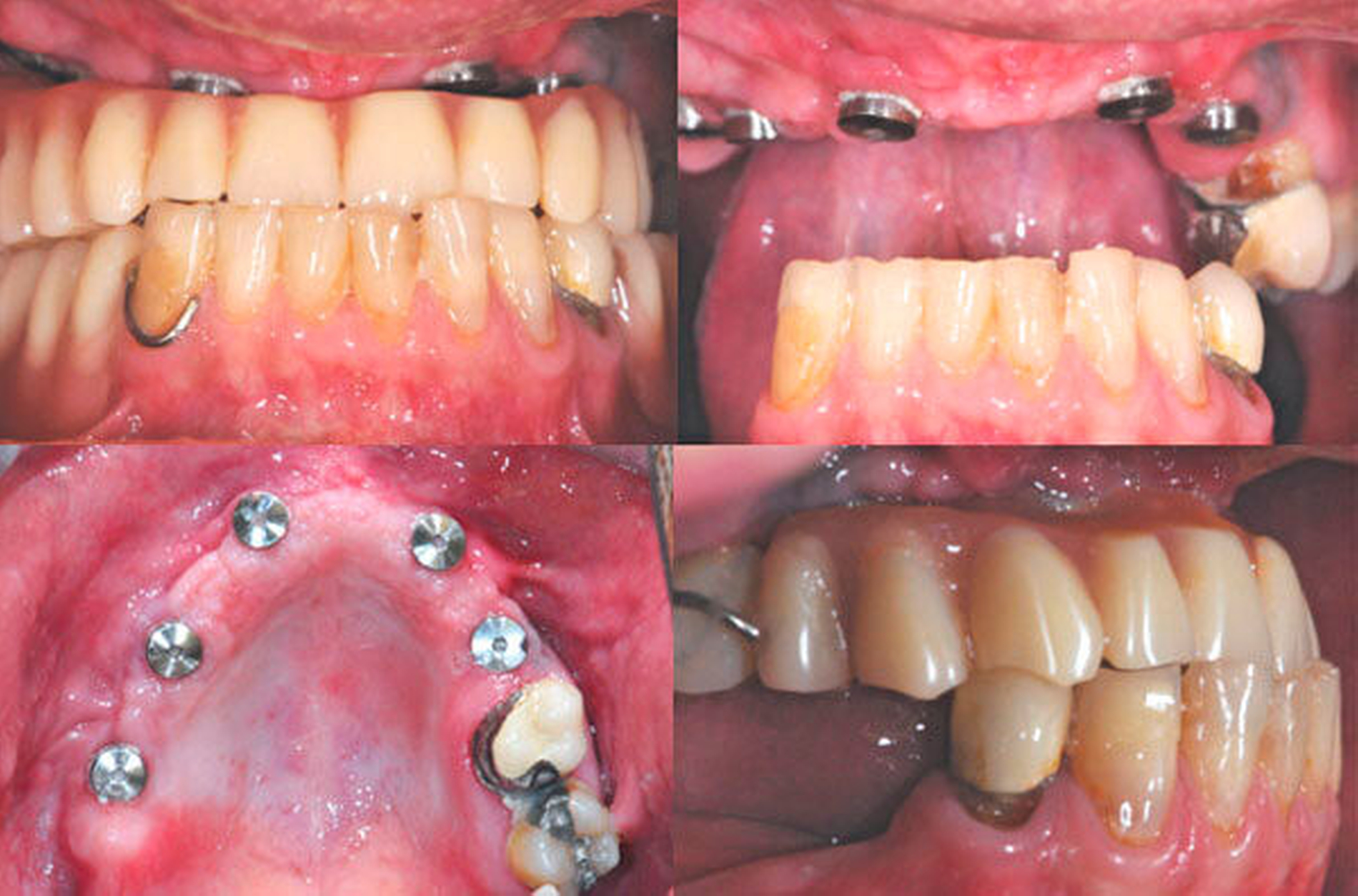
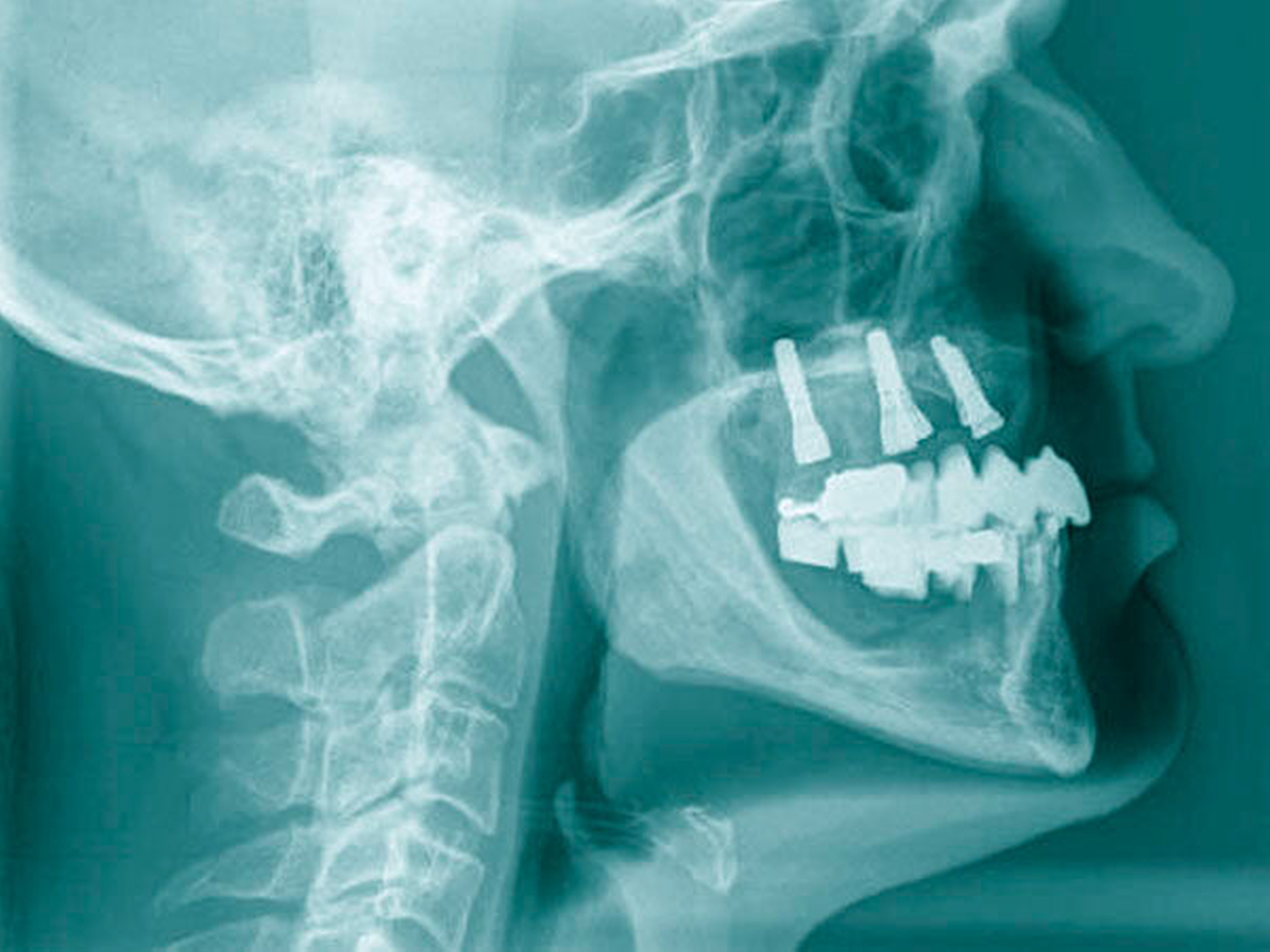
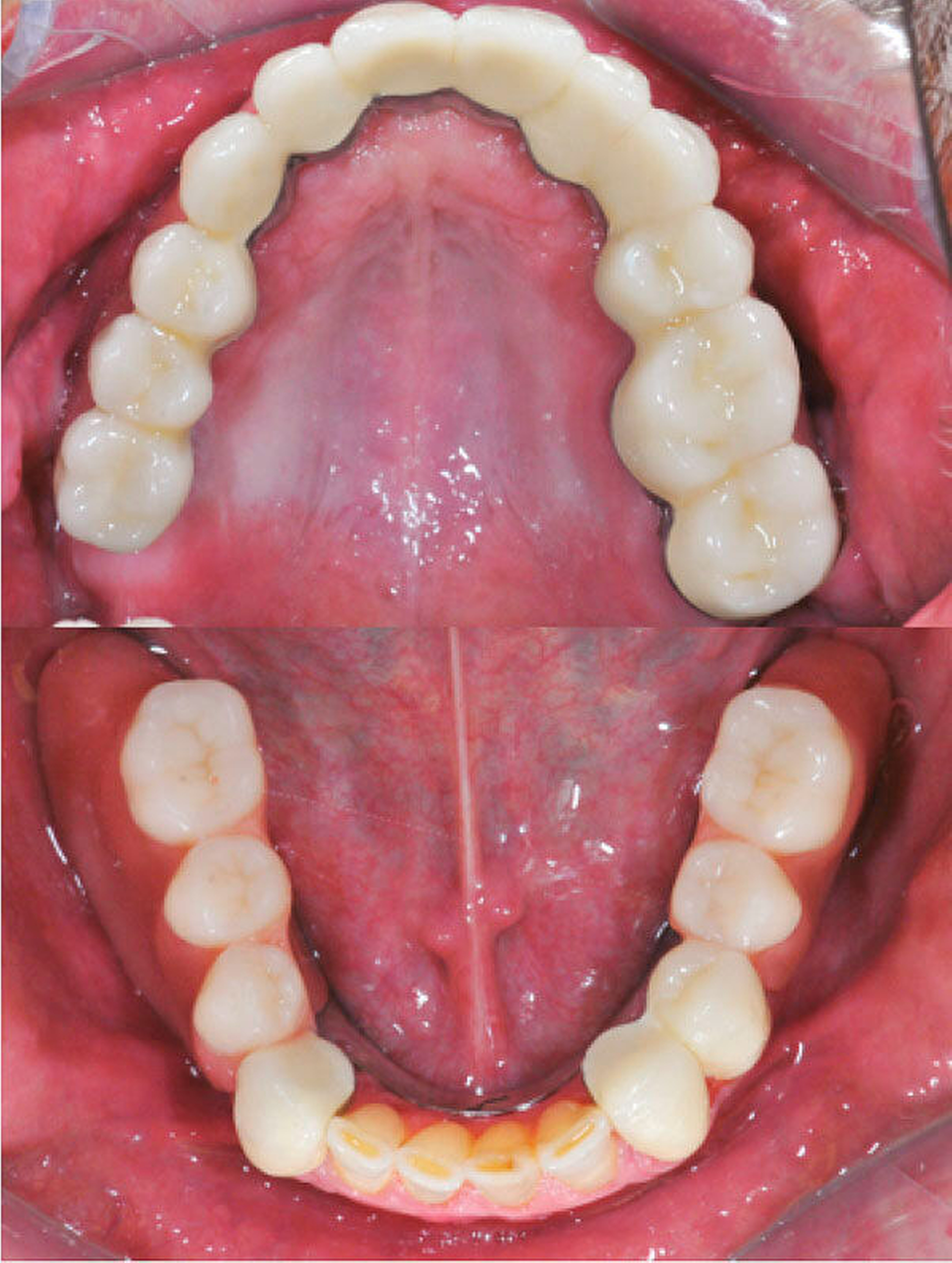
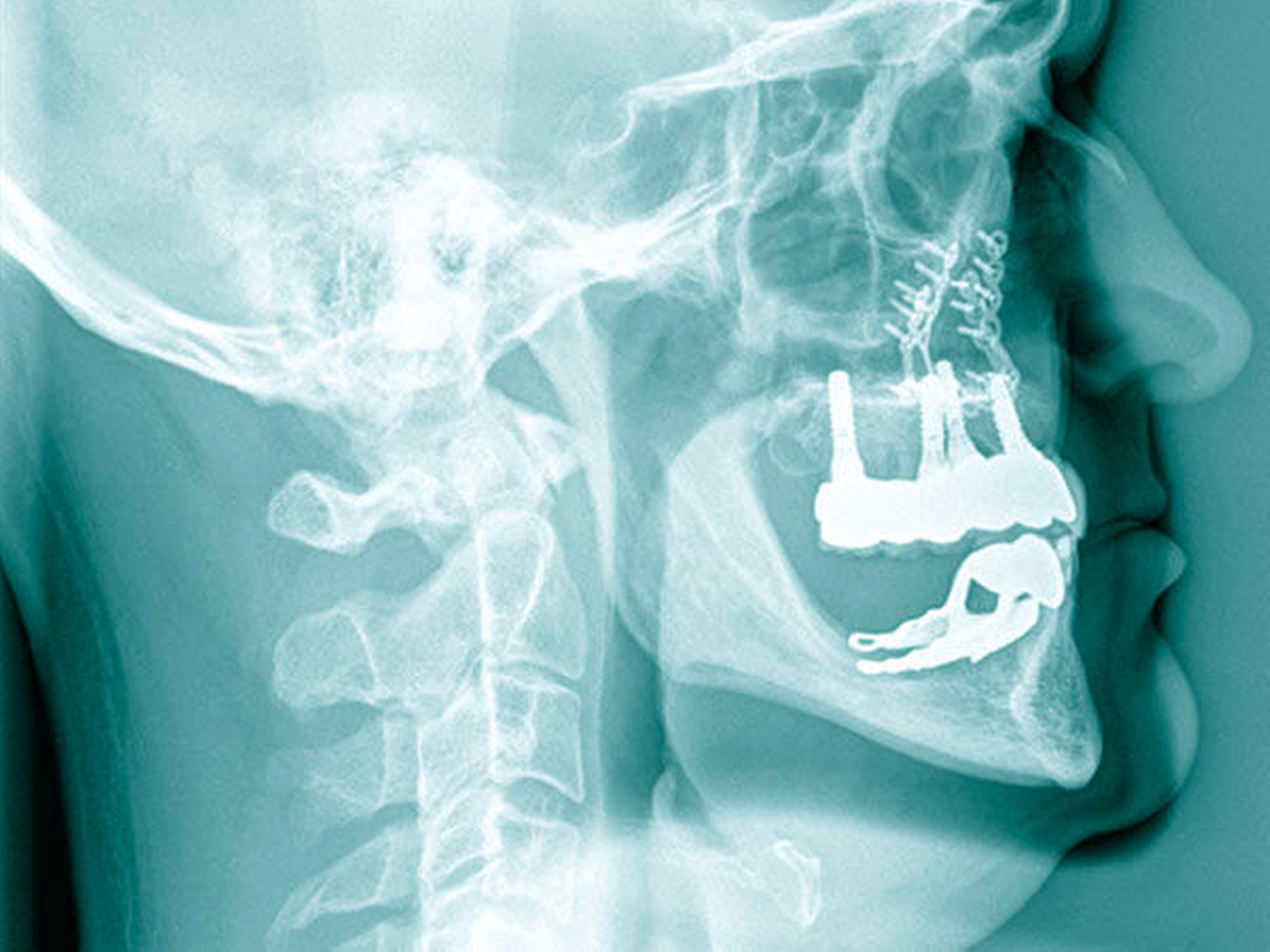
Die klinische Situation zeigte einen atrophierten, teilbezahnten Oberkiefer (herausnehmbarer, nicht implantatgetragener Zahnersatz) sowie einen teilbezahnten Unterkiefer (herausnehmbarer, mit Klammern verankerter Interimszahnersatz) (Abbildung 1). Vor allem fiel der prothetisch eingestellte Kopfbiss im Frontzahnbereich mit ausgeprägter negativer sagittaler Stufe bei einer Rücklage des Oberkiefers von 0,8 cm auf. In der alio loco angefertigten prä-implantologischen Röntgendiagnostik mittels Panoramaschichtaufnahme war dies nicht zu erkennen. Aufgrund des klinischen Bildes eines defizitären Mittelgesichtsprofils erfolgte eine kephalometrische Analyse. Hier bestätigten die ermittelten Werte eine maxilläre Retrognathie (Angle-Klasse III; Abbildung 2).
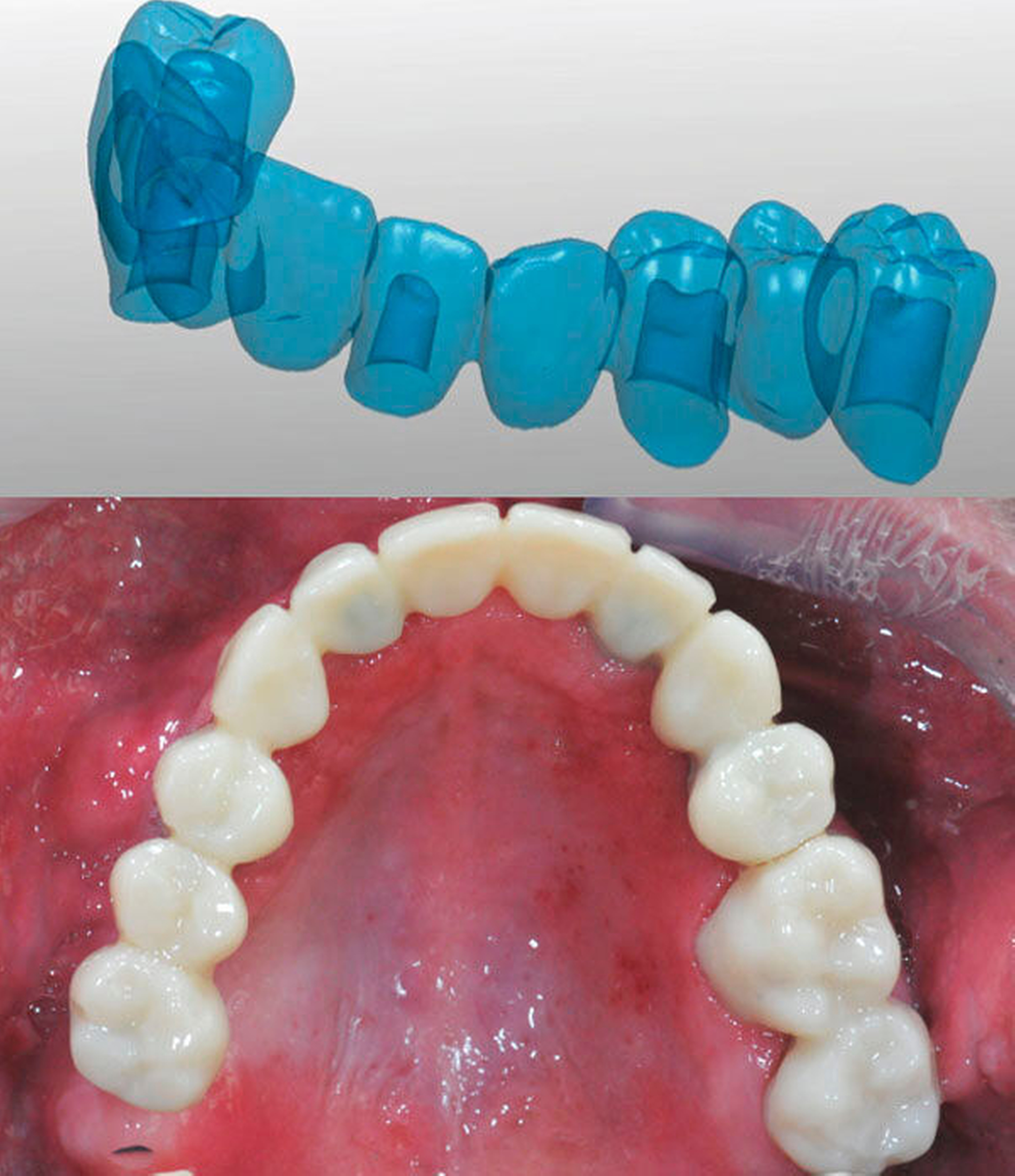
Insgesamt lag somit eine prothetisch schwierig zu versorgende Situation vor, weshalb nach ausführlicher interdisziplinärer Besprechung gemeinsam mit dem Patienten die Entscheidung zugunsten einer Le-Fort-I-Osteotomie zur Behebung der sklelettalen Fehlstellung und zur Verbesserung des Gesichtsprofils getroffen wurde. Simultan konnten die in situ befindlichen Implantate für den provisorischen Zahnersatz im Sinne eines Operationssplints genutzt werden. Nach der Modelloperation am Artikulator und der Anfertigung sowie der Eingliederung eines individuellen CAD/CAM-gefrästen temporären Zahnersatzes (Poly-Temp®, ceramill®; Amann Girrbach GmbH, Pforzheim, Deutschland) im Oberkiefer (Abbildung 3) erfolgte die maxilläre Umstellungsosteotomie mittels Osteotomie in Le-Fort-I-Ebene. Die temporäre Restauration sicherte intra- und postoperativ die Kieferrelation und Okklusion (Abbildung 4).
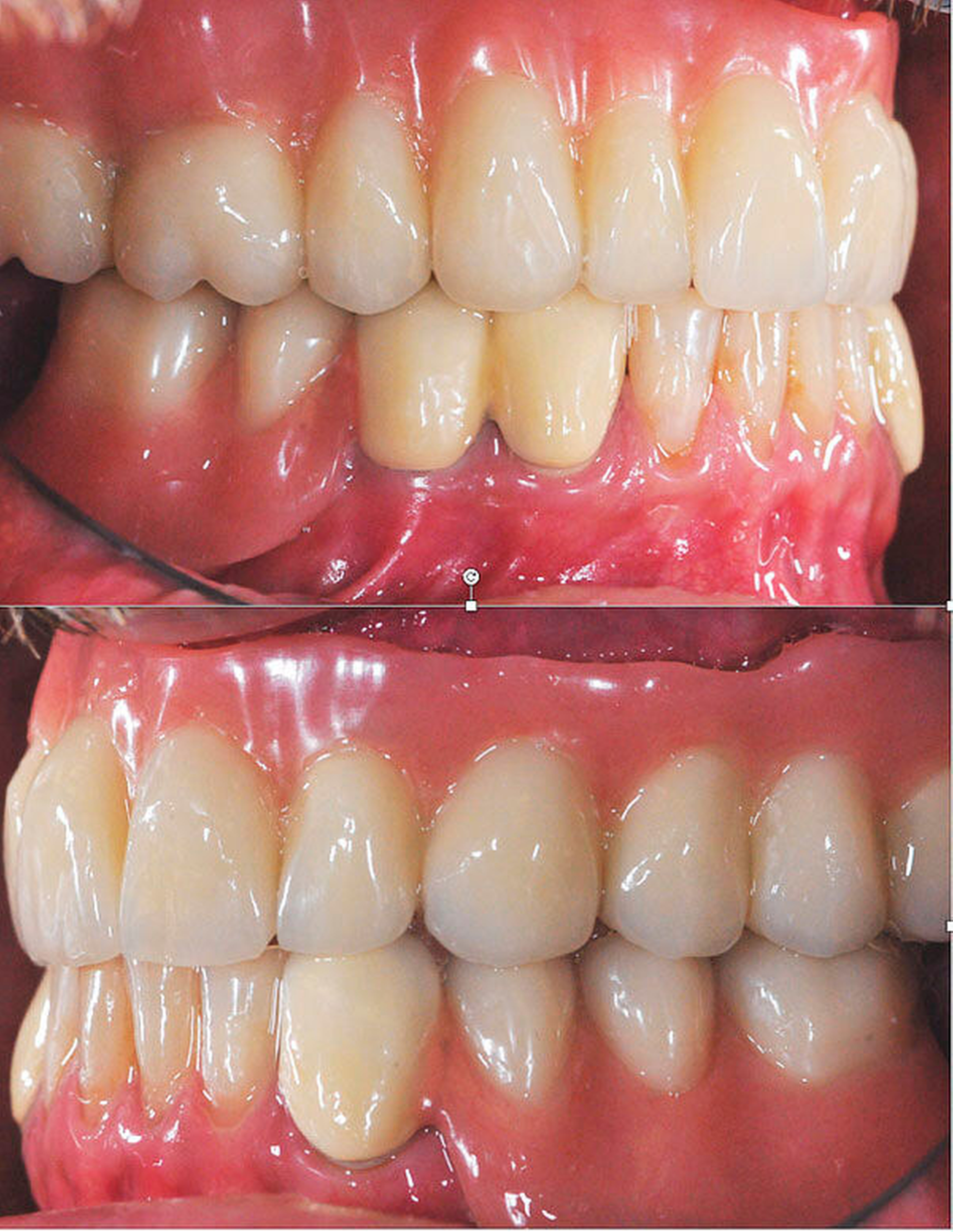
Nach unauffälliger Heilung ohne Komplikationen und Korrektur der Kieferrelation (Abbildung 5) konnte die definitive Versorgung (CARES®; Straumann, Basel, Schweiz; Sinfony®, 3M ESPE, Seefeld, Deutschland) drei Monate später eingegliedert werden (Abbildung 6). Im Rahmen der Nachsorgeuntersuchungen (Follow-up aktuell: 2,5 Jahre) zeigten sich stabile Okklusionsverhältnisse bei reizlosem Lokalbefund.
Diskussion
Eine auf die Prothetik fokussierte Backward-Planung der Implantation hat sich als wichtiger Faktor für das Überleben und den Erfolg dentaler Implantate erwiesen. Aufgrund von Fehldiagnosen, unzureichender chirurgischer Implantatplanung, fehlerhafter Behandlungstechnik, Unzulänglichkeiten im chirurgischen Vorgehen, Kommunikationsproblemen zwischen den Behandlern, nicht zu erwartendem Knochenwachstum (oder Wachstumshemmung) als auch nach Implantation allein aus chirurgischen, auf das Knochenangebot fokussierten Gesichtspunkten, kann ein iatrogenes Implantatversagen auftreten [da Silva et al., 2015; Stacchi et al., 2012]. Fehlpositionierte Implantate stellen eine Herausforderung für die ästhetische und die funktionelle prothetische Versorgung dar. Zum Beispiel stört eine Implantatfehlstellung (ungeeignete axiale Orientierung) die Beziehung zu anderen oralen Strukturen, kann zu einer Schraubenlockerung und zu einer erhöhten Belastung auf den periimplantären Knochen führen und ist als ein Haupthindernis für die Herstellung einer prothetischen Suprastruktur zu identifizieren [Stacchi et al., 2012; Watanabe et al., 2002].
Bei moderater Fehlstellung können auch individualisierte Abutmentstrukturen oder Gerüste zu einem befriedigenden Ergebnis führen. Die rein prothetischen Behandlungsmöglichkeiten sind, wenn der Indikationsbereich für individuelle Abutments überschritten wird, bei herausnehmbarem Zahnersatz meist auf gefräste Stege oder Druckknopfsysteme beschränkt. Wenn dies, insbesondere in ästhetisch anspruchsvollen Bereichen, nicht möglich ist, sind nur begrenzte Lösungsansätze anwendbar. Im schlimmsten Fall bleiben diese Implantate ohne Funktion oder werden entfernt, was zu einer Unzufriedenheit des Zahnarztes und vor allem des Patienten führt. Außerdem resultiert die Entfernung der Implantate unvermeidlich in Gewebsdefekten, die eine nachfolgende Rekonstruktion erfordern können [Gehrke, 2014].
Eine alternative Behandlungsmöglichkeit ist die chirurgische Dislokation von Implantat und umgebendem Knochen in die prothetisch gewünschte Position. Dementsprechend wurde die segmentale Osteotomie mit oder ohne Distraktionsosteogenese als eine realisierbare Option zur Korrektur von fehlpositionierten Implantaten präsentiert [Toscano et al., 2011; Oduncuoglu et al., 2011], die hohe Überlebensraten zusammen mit einer signifikanten ästhetischen Verbesserung zeigte [Stacchi et al., 2013]. Zum Beispiel beschrieben Da Silva et al. eine modifizierte Segmentosteotomie für die Verlagerung eines Implantats, das sich nach chirurgisch assistierter Gaumennahterweiterung in einer prothetisch ungünstig versorgbaren Position befand. Hier wurden laterale und apikale Osteotomien um das Implantat durchgeführt und die Implantatkrone für 45 Tage aus der Okklusion herausgenommen [da Silva et al., 2015]. Segment-Osteotomien erlauben somit die Positionskorrektur einzelner fehlpositionierter Implantate. Der entstehende Knochendefekt kann mit autologem Knochen oder mit Knochenersatzmaterialien [da Silva et al., 2015; Stacchi et al., 2008] gefüllt oder mittels Distraktionsosteogenese [Oduncuoglu et al., 2011; Ueki et al., 2011] schrittweise geschlossen werden. Beide Therapieoptionen setzen aber eine gewisse Compliance der Patienten voraus und sind als zeitintensiv einzustufen. So wählten Stacci et al. einen zweizeitigen Ansatz zur chirurgischen Korrektur. Im ersten Schritt wurde das Implantat mittels Segment-Osteotomie bewegt und dann in einem späteren Schritt nach vier Monaten freigelegt und anschließend prothetisch versorgt.
Der vorgestellte Fall zeigt eine einstufige/einzeitige, deutlich weniger zeitintensive Kombination einer Forward-Planung zusammen mit einer Sofort-Versorgung der problematisch positionierten Implantate mittels eines Brückenprovisoriums als provisorischem Langzeit-Splint für die Le-Fort-I-Osteotomie.
Komplette Oberkieferverlagerungen zur prä-prothetischen Korrektur einer Kieferfehlstellung stellen auch im atrophierten Oberkiefer eine gute, verlässliche Behandlungsoption dar [Schlund et al., 2016]. In einem Fallbericht von Apaydin et al. [Apaydin et al., 2014] wurde die Le-Fort-I-Osteotomie in Kombination mit einer Distraktionsosteogenese bei einer Patientin mit Amelogenesis imperfecta genutzt. Hier erfolgte die Implantatinsertion in einem zweiten Schritt nach Abschluss der Kieferverlagerung ohne Einsatz von Knochen oder Knochenersatzmaterialien. In einem Fallbericht von Ribeiro-Junior et al. fand eine geplante Le-Fort-I-Osteotomie nach vorheriger Augmentation des Oberkiefers mit Beckenkammknochen statt [Ribeiro-Junior et al., 2009].
Schlussfolgerung
Die chirurgische Korrektur von fehlpositionierten Implantaten im Oberkiefer mittels Le-Fort-I-Osteotomie in Kombination mit dem Einsatz von laborgefertigten Provisorien als Splint und provisorischem Zahnersatz erlaubt eine zügige Behandlung mit hohem Patientenkomfort, wobei bei diesem Vorgehen vor allem die prothetische Planung anspruchsvoll ist.
Fazit für die Praxis
Die Le-Fort-I-Osteotomie bei maxillärer Retrognathie mit prothetisch nicht beziehungsweise nur bedingt versorgbaren Implantaten stellt eine selten indizierte, aber klinisch gut umsetzbare Therapieoption gegenüber der Entfernung von nicht nutzbaren Implantaten dar.
Generell sollte bei der prothetischen und chirurgischen Planung komplexer prothetischer Versorgungen die dentale wie auch die skelettale Relation der Kiefer beachtet werden. Dazu kann im Einzelfall neben Wax-ups oder digitalen Planungen auch eine kephalometrische Analyse im Vorfeld sinnvoll sein.
PD Dr. Dr. Peer W. Kämmerer, M.A., FEBOMFS
Klinik und Poliklinik für Mund-, Kiefer- und Plastische Gesichtschirurgie
Universitätsmedizin Mainz
Augustusplatz 3, 55131 Mainz
Rocky Paul
RO-DENT Güstrow GmbH
Spaldingplatz 18, 18273 Güstrow
Dr. Dr. Michael Dau
Klinik und Poliklinik für Mund-, Kiefer- und Plastische Gesichtschirurgie
Universitätsmedizin Rostock
Schillingallee 35, 18055 Rostock
Michael.Dau@med.uni-rostock.de
Dr. Jens M. Wolf
Poliklinik für Zahnärztliche Prothetik und Werkstoffkunde
Strempelstr. 13, 18057 Rostock
Literaturliste
1. da Silva, A. L., Borba, A. M., Bandeca, M. C., Volpato, L. E., Porto, A. N., Freitas, D. L. und Borges, A. H. (2015). „Modified Segmental Osteotomy for Relocation of Malpositioned Implant: Case Report.“ J Int Oral Health 7(8): 134-137.
2. Stacchi, C., Bonino, M. und Di Lenarda, R. (2012). „Surgical relocation of a malpositioned, unserviceable implant protruding into the maxillary sinus cavity. A clinical report.“ J Oral Implantol 38(4): 417-423.
3. Watanabe, F., Hata, Y., Mataga, I. und Yoshie, S. (2002). „Retrieval and replacement of a malpositioned dental implant: a clinical report.“ J Prosthet Dent 88(3): 255-258.
4. Gehrke, S. A. (2014). „Correction of esthetic complications of a malpositioned implant: a case letter.“ J Oral Implantol 40(6): 737-743.
5. Toscano, N., Sabol, J., Holtzclaw, D. und Scott, T. (2011). „Implant repositioning by segmental osteotomy: a case series and review.“ Int J Periodontics Restorative Dent 31(6): e102-108.
6. Oduncuoglu, B. F., Alaaddinoglu, E. E., Oguz, Y., Uckan, S. und Erkut, S. (2011). „Repositioning a prosthetically unfavorable implant by vertical distraction osteogenesis.“ J Oral Maxillofac Surg 69(6): 1628-1632.
7. Stacchi, C., Chen, S. T., Raghoebar, G. M., Rosen, D., Poggio, C. E., Ronda, M., Bacchini, M. und Di Lenarda, R. (2013). „Malpositioned osseointegrated implants relocated with segmental osteotomies: a retrospective analysis of a multicenter case series with a 1- to 15-year follow-up.“ Clin Implant Dent Relat Res 15(6): 836-846.
8. Stacchi, C., Costantinides, F., Biasotto, M. und Di Lenarda, R. (2008). „Relocation of a malpositioned maxillary implant with piezoelectric osteotomies: a case report.“ Int J Periodontics Restorative Dent 28(5): 489-495.
9. Ueki, K., Marukawa, K., Okabe, K., Moroi, A., Nakagawa, K., Yamamoto, E. und Niizawa, S. (2011). „Esthetic improvement using conventional orthodontic devices after segmental osteotomy in treatment of malpositioned implants.“ J Oral Maxillofac Surg 69(3): 939-943.
10. Schlund, M., Nicot, R., Lauwers, L., Raoul, G. und Ferri, J. (2016). „Le Fort 1 osteotomy and calvarial bone grafting for severely resorbed maxillae.“ J Craniomaxillofac Surg 44(7): 859-867.
11. Apaydin, A., Sermet, B., Ureturk, S. und Kundakcioglu, A. (2014). „Correction of malocclusion and oral rehabilitation in a case of amelogenesis imperfecta by insertion of dental implants followed by Le Fort I distraction osteogenesis of the edentulous atrophic maxilla.“ BMC Oral Health 14: 116.
12. Ribeiro-Junior, P. D., Padovan, L. E., Goncales, E. S. und Nary-Filho, H. (2009). „Bone grafting and insertion of dental implants followed by Le Fort advancement for correction of severely atrophic maxilla in young patients.“ Int J Oral Maxillofac Surg 38(10): 1101-1106.