Die neue Klassifikation parodontaler und peri-implantärer Erkrankungen und Zustände

Die neue Klassifikation ist ein Ergebnis des „World Workshop on the Classification of Periodontal and Peri-implant Diseases and Conditions“, der im November 2017 in Chicago abgehalten wurde. Der World Workshop wurde gemeinsam von der American Academy of Periodontology (AAP) und der European Federation of Periodontology (EFP) organisiert, um den Konsensus für eine neue Klassifikation vorzubereiten, die weltweit Verbreitung finden soll. Diese Klassifikation erneuert die vorherige Klassifikation aus dem Jahr 1999. Die wissenschaftlichen Evidenz-Beiträge und Konsensusberichte des World Workshop wurden im Juni 2018 zeitgleich im Journal of Clinical Periodontology der EFP und im Journal of Periodontology der AAP publiziert – eine deutsche Übersetzung der Konsensusberichte wurde von der Deutschen Gesellschaft für Parodontologie e. V. (DG PARO) erarbeitet und ist unter dgparo.de erhältlich. Die neue Klassifikation wurde im Juni 2018 auf dem Kongress EuroPerio9 in Amsterdam von beiden Organisationen offiziell der Fachwelt vorgestellt (siehe zm 13/2018).
Das Organisationskomitee der EFP (Profs. Berglund, Chapple, Jepsen, Sanz, Tonetti) hat nun in dem Toolkit „Guidance for Clinicians“ Informationsmaterial für die nationalen Fachgesellschaften entwickelt, in dem die Anwendung der neuen Klassifikation im klinischen Alltag erläutert wird. Dieser klinische Leitfaden besteht aus insgesamt vier Teilen:
1. Parodontale Gesundheit und Gingivitis
2. Parodontitis
3. Systemische und andere parodontale Zustände
4. Peri-implantäre Gesundheit, peri-implantäre Mukositis und Peri-implantitis.
Analog zur Gliederung der EFP werden die zm den Leitfaden in vier Beiträgen publizieren.
Univ.-Prof. Prof. Dr. Dr. Søren Jepsen, M.S.
Universitätsklinikum Bonn, Zentrum für Zahn-, Mund- und Kieferheilkunde,
Direktor der Poliklinik für Parodontologie, Zahnerhaltung und Präventive Zahnheilkunde
Welschnonnenstr. 17, 53111 Bonn
jepsen@uni-bonn.de
Univ.-Prof. Dr. Henrik Dommisch
Charité, Universitätsmedizin Berlin,
Charité Centrum für Zahn-, Mund- und Kieferheilkunde,
Direktor der Abteilung für Parodontologie und Synoptische Zahnmedizin
Aßmannshauser Str. 4–6, 14197 Berlin
henrik.dommisch@charite.de
Parodontale Gesundheit und Gingivitis
Mit dem Klassifizierungssystem von 1999 war erstmalig die Notwendigkeit anerkannt worden, die gingivalen Erkrankungen zu klassifizieren – allerdings gab es dabei viele Unzulänglichkeiten.
Es fehlte eine Definition der „Gesundheit“ und die Beschreibung der Gingivitis war unnötig komplex.
Die neue Klassifikation des 2017 World Workshop legt eine klare Definition parodontaler Gesundheit vor, sowohl histologisch als auch klinisch.
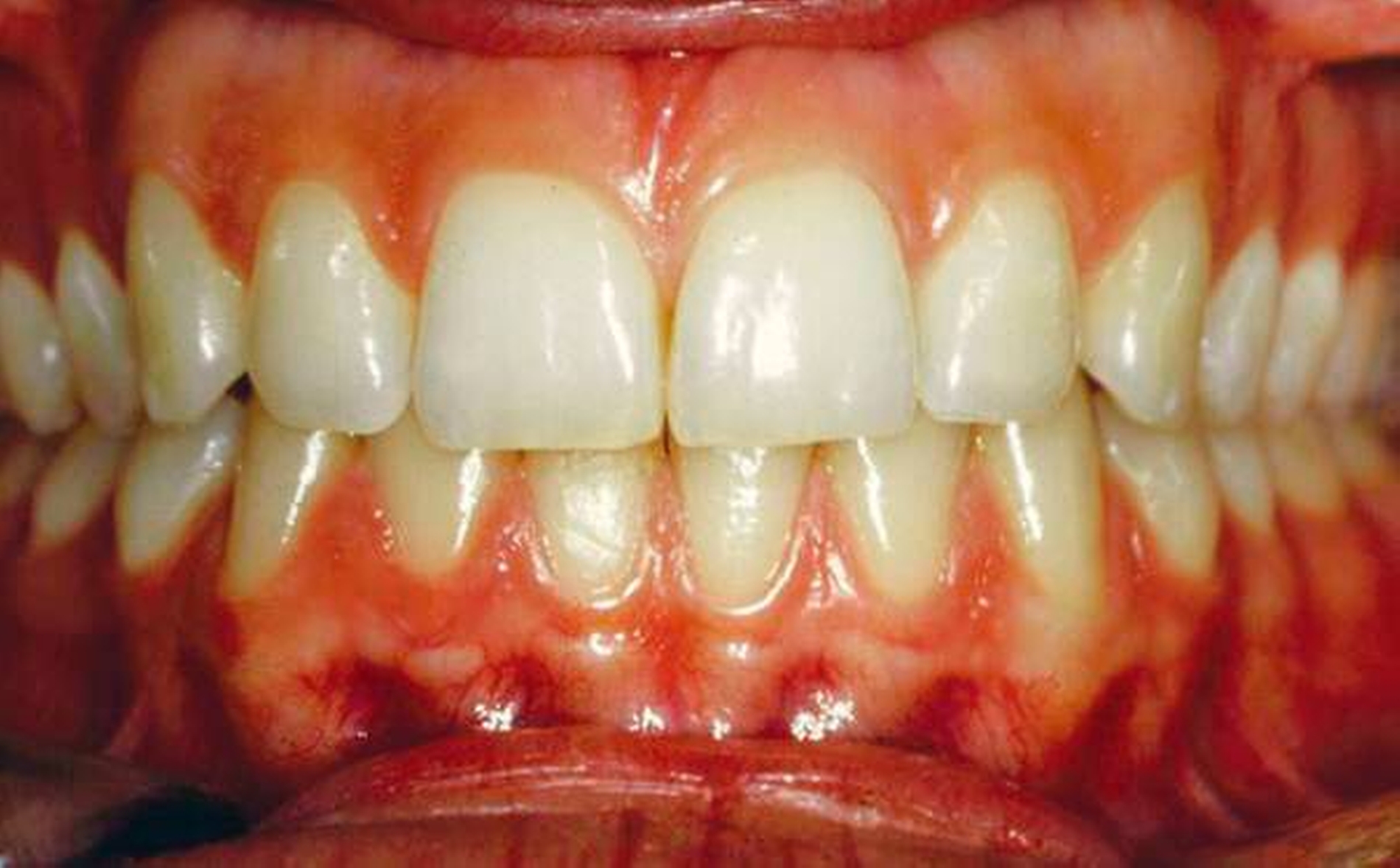
Sie vereinfacht auch die Definition der Gingivitis in zwei Kategorien: Plaque-Biofilm induzierte Gingivitis und nicht durch Plaque-Biofilm bedingte gingivale Erkrankungen.
Klinische gingivale Gesundheit wird sowohl bei einem intakten als auch bei einem reduzierten Parodontium definiert, während Gesundheit/Stabilität für einen erfolgreich behandelten Parodontitis-Patienten definiert wird.
Einleitung
Menschliche Parodontalerkrankungen umfassen ein breites Spektrum von Zuständen. Einige davon sind mit dem Plaque-Biofilm verbunden, während andere unabhängig von der Akkumulation des Biofilms entstehen und entweder durch den Biofilm modifiziert oder unbeeinflusst von ihm sein können.
Mit dem Klassifizierungssystem von 1999 war erstmalig die Notwendigkeit anerkannt worden, die gingivalen Erkrankungen zu klassifizieren. Aber die Einordnungen in diesem System hatten viele Unzulänglichkeiten. In die Klassifizierung gingivaler Zustände waren einige irreführende Kuriositäten, wie eine „Diabetes-mellitus-assoziierte Gingivitis“ oder eine „Ascorbinsäuremangel-Gingivitis“, einbezogen. So gibt es beispielsweise keine „Ascorbinsäuremangel-Gingivitis“ – tatsächlich handelt es sich dabei um „Skorbut“ oder eine Zahnfleisch-Ulzeration, verursacht durch Ascorbatmangel.
Im Klassifizierungssystem von 1999 gab es keinen Versuch, „Gesundheit“ zu definieren, was eindeutig ein kritischer Faktor bei den Bemühungen ist, Falldefinitionen für Krankheiten festzulegen. Weiterhin fiel die Beschreibung der Gingivitis unnötig komplex aus, da dort sowohl prädisponierende als auch modifizierende Faktoren in die Diagnose eingebettet waren.
Im Kontext dieser Limitationen der Klassifikation von 1999 beschloss die Arbeitsgruppe 1 des World Workshop 2017, eine klare Definition von parodontaler Gesundheit, sowohl histologisch als auch klinisch, zu schaffen. Ein vereinfachender Ansatz sollte die Definition von Gingivitis in nur zwei grundsätzlichen Kategorien ermöglichen:
(1) Gingivitis, die durch den dentalen Plaque-Biofilm hervorgerufen wird, und
(2) gingivale Erkrankungen, die nicht durch den Plaque-Biofilm induziert sind.
Eine grundsätzliche Entscheidung betrifft das Konzept der „pristinen“ gegenüber der „klinischen“ Gesundheit“.
Die Definition parodontaler Gesundheit
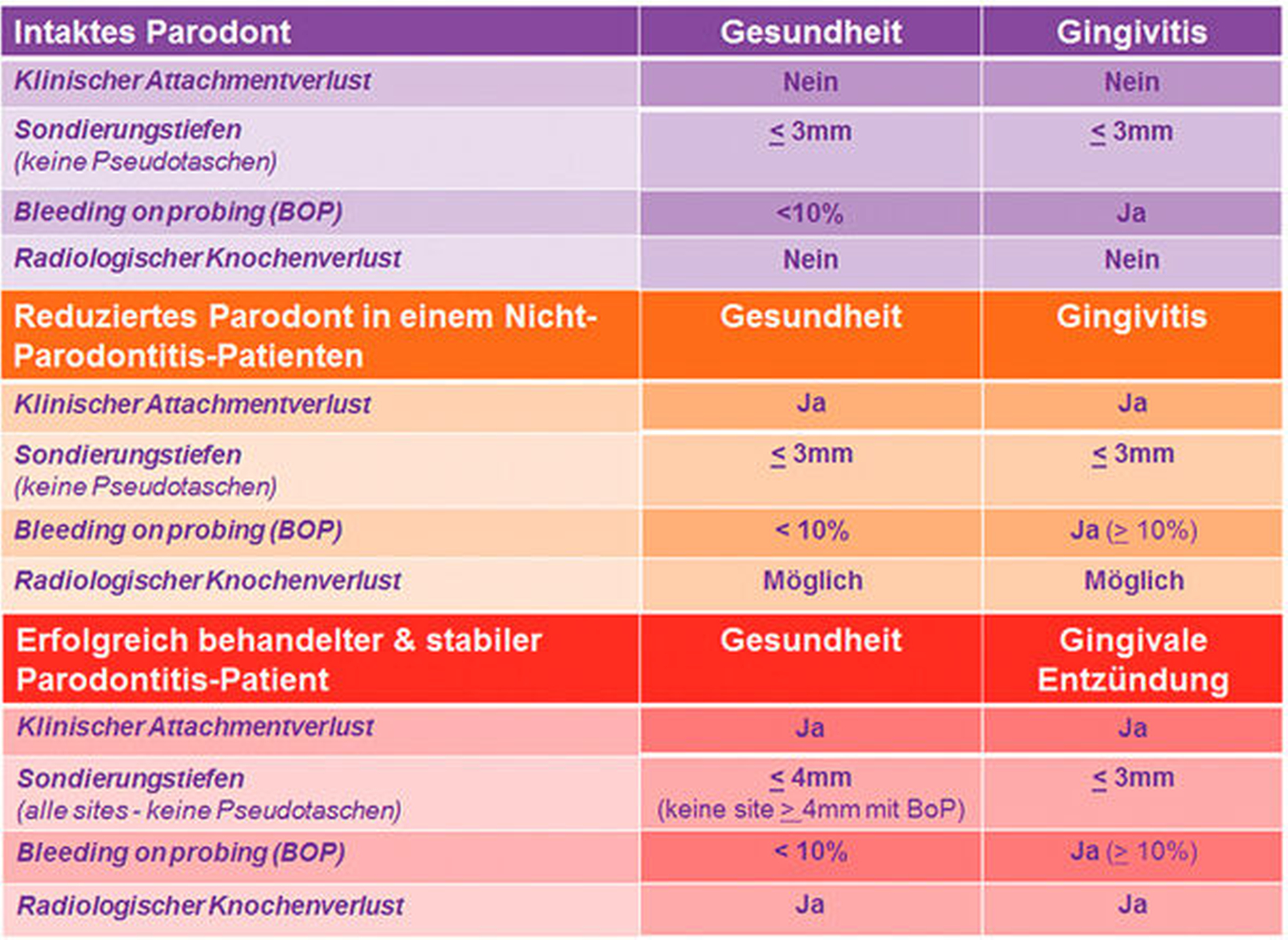
Ein kritischer Faktor beim Definieren von Gesundheit war die Erkenntnis, dass parodontale Gesundheit auf der Ebene einzelner Messstellen und der Ebene des gesamten Mundes sowie an einem intakten oder reduzierten Parodontium existieren kann. Ein intaktes Parodontium ist eines ohne klinischen Attachmentverlust (CAL) oder Knochenverlust, wohingegen ein reduziertes Parodontium in zwei unterschiedlichen Situationen auftreten kann: entweder bei einem Nicht-Parodontitis-Patienten (zum Beispiel bei Patienten mit einigen Formen gingivaler Rezession oder nach einer chirurgischen Kronenverlängerung) oder bei einem Patienten mit der Vorgeschichte einer Parodontitis. Daher wurden Falldefinitionen für Gesundheit und Gingivitis für alle drei Szenarien erstellt – wie im Folgenden beschrieben.
Eine weitere grundlegende Entscheidung betrifft das Konzept von „pristiner/unberührter“ gegenüber „klinischer“ Gesundheit. Wenn in der Medizin die Normalität durch 95 Prozent der Bevölkerung definiert wird, die dieser Definition entspricht, und 95 Prozent der Erwachsenen einen oder mehrere Blutungspunkte in ihrem Mund haben, dann muss „Gesundheit“ einige lokalisierte Stellen mit leichten Entzündungen akzeptieren. Aus der Literatur ging hervor, dass histologische Veränderungen in der gingivalen Mikrovaskulatur fast unmittelbar nach dem Zahndurchbruch entstehen und dass ein entzündliches Infiltrat offensichtlich Bestandteil der normalen Immunüberwachung ist. Das gilt auch für subtile klinische Anzeichen einer Entzündung an isolierten Stellen im Rahmen der „klinischen Gesundheit“. Pristine /Unberührte Gesundheit kann daher als außergewöhnlich angesehen werden und ist weitgehend auf Lehrbücher beschränkt (weniger als 5 Prozent der Bevölkerung).
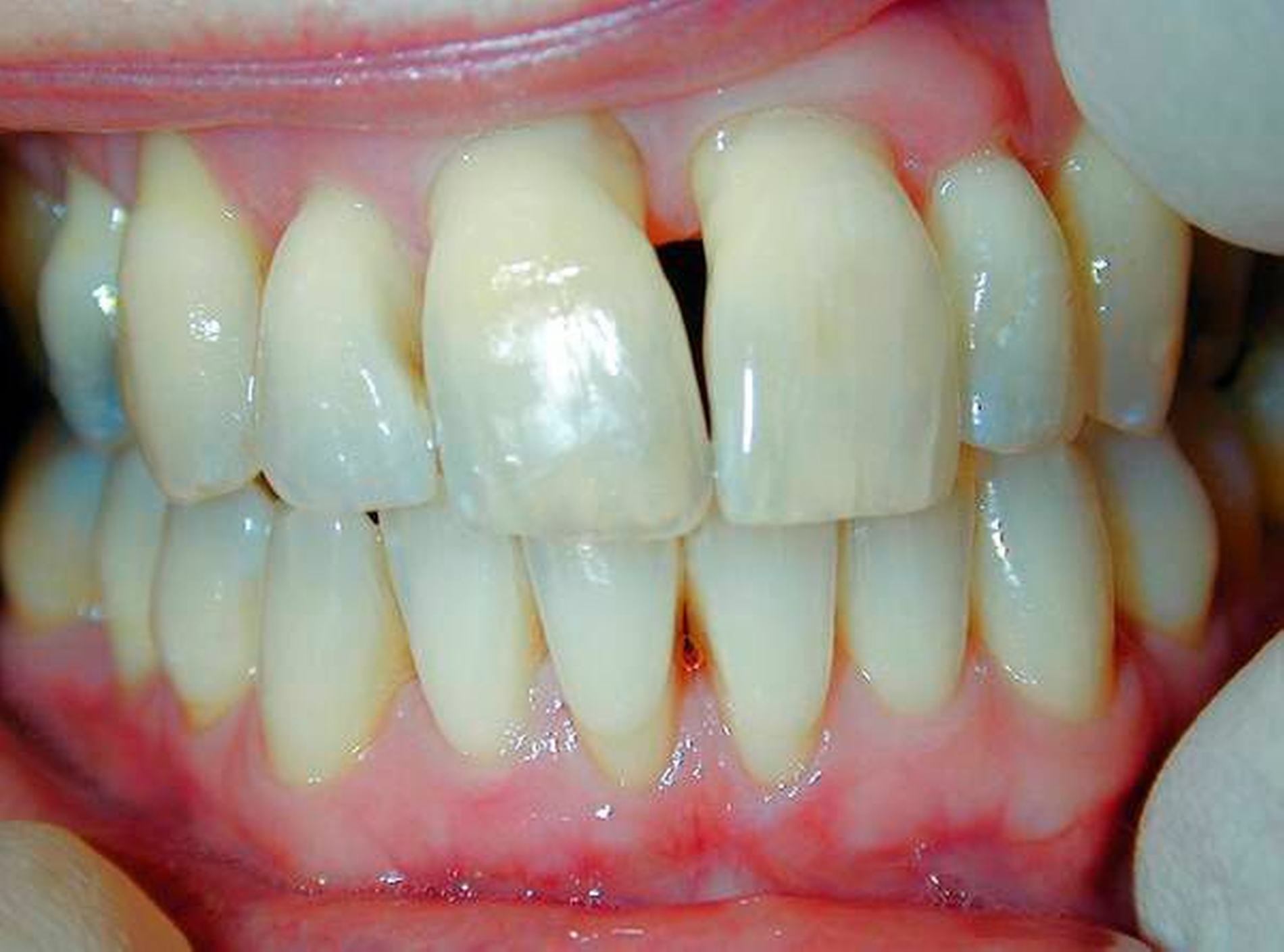
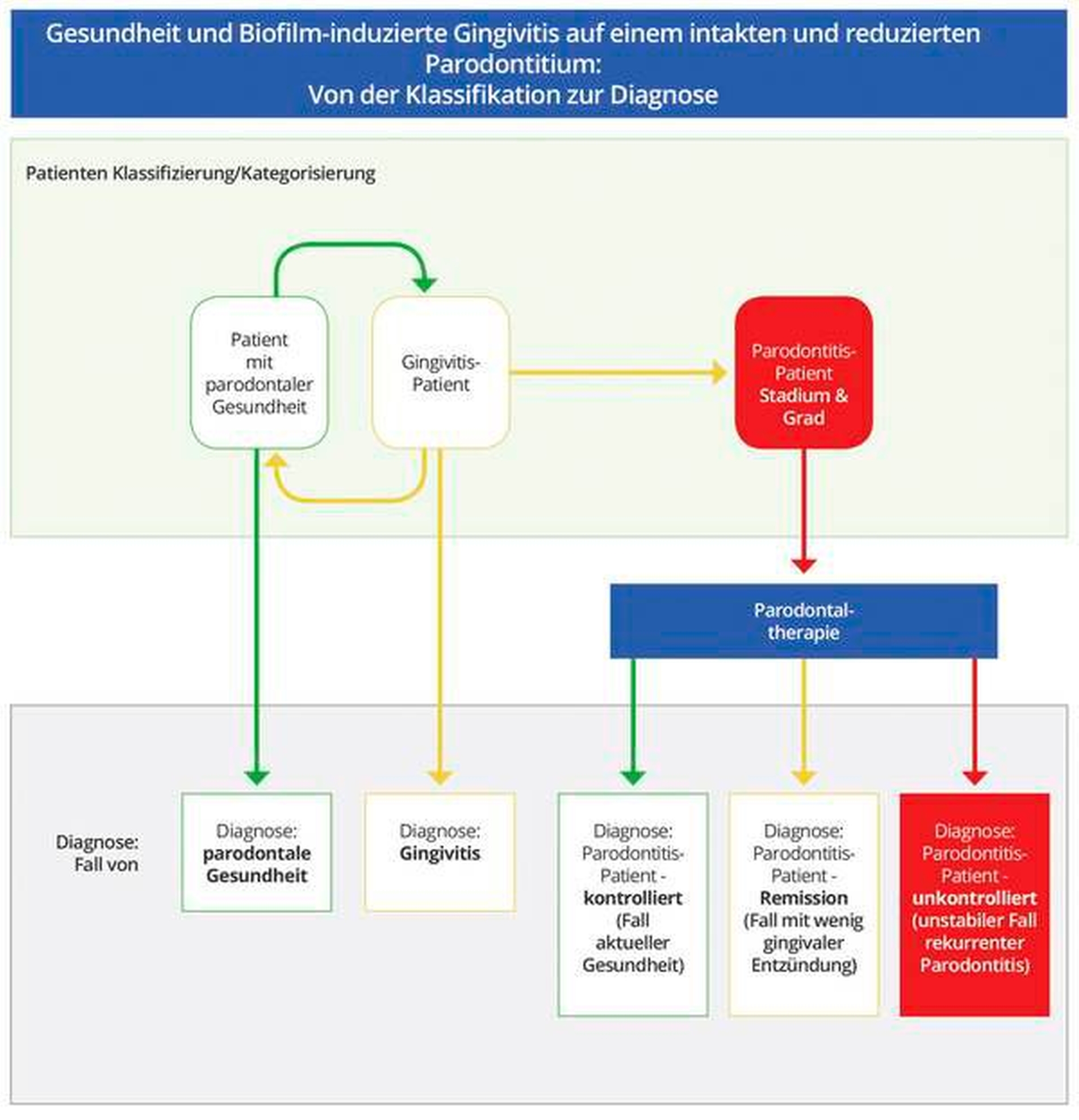
In der neuen Klassifikation wurde ein „Fall“ klinischer gingivaler Gesundheit sowohl mit intaktem als auch mit reduziertem Parodontium bei einem Nicht-Parodontitis-Patienten definiert. Dieser liegt vor, wenn weniger als 10 Prozent Stellen mit Blutung auf Sondierung und mit Sondierungstiefen von maximal 3 mm vorhanden sind. Dabei hat das intakte Parodontium keinen Attachmentverlust, aber das reduzierte Parodontium einen deutlichen Attachmentverlust.
Im reduzierten Parodontium bei einem erfolgreich behandelten Parodontitispatienten erlaubt die Definition von Gesundheit Sondierungstiefen von bis zu 4 mm (Konzept der „geschlossenen Tasche“). Aber es darf keine Blutung beim Sondieren (BoP) an irgendeiner 4 mm tiefen Stelle auftreten, da dies die Wahrscheinlichkeit einer wiederkehrenden Parodontitis und einen Interventionsbedarf anzeigen würde.
Parodontale Gesundheit kann auf der Ebene einzelner Stellen oder auf der Ebene des gesamten Mundes, auf einem intakten oder auf einem reduziertem Parodontium bestehen.
Die Definition von Gingivitis
Die Plaque-induzierte Gingivitis an einem reduzierten Parodontium zu definieren, war die konzeptionell größte Herausforderung, über die ein Konsens erzielt werden musste. Das liegt daran, dass es anerkannt ist, dass die Folgen der Parodontitis irreversibel sind und dass ein Patient, der eine Parodontitis entwickelt, ein hohes Risiko für eine wiederkehrende Parodontitis beibehält. Dieses Risiko bleibt unabhängig davon bestehen, ob ein Patient
- nach erfolgreicher Behandlung derzeit gesund ist;
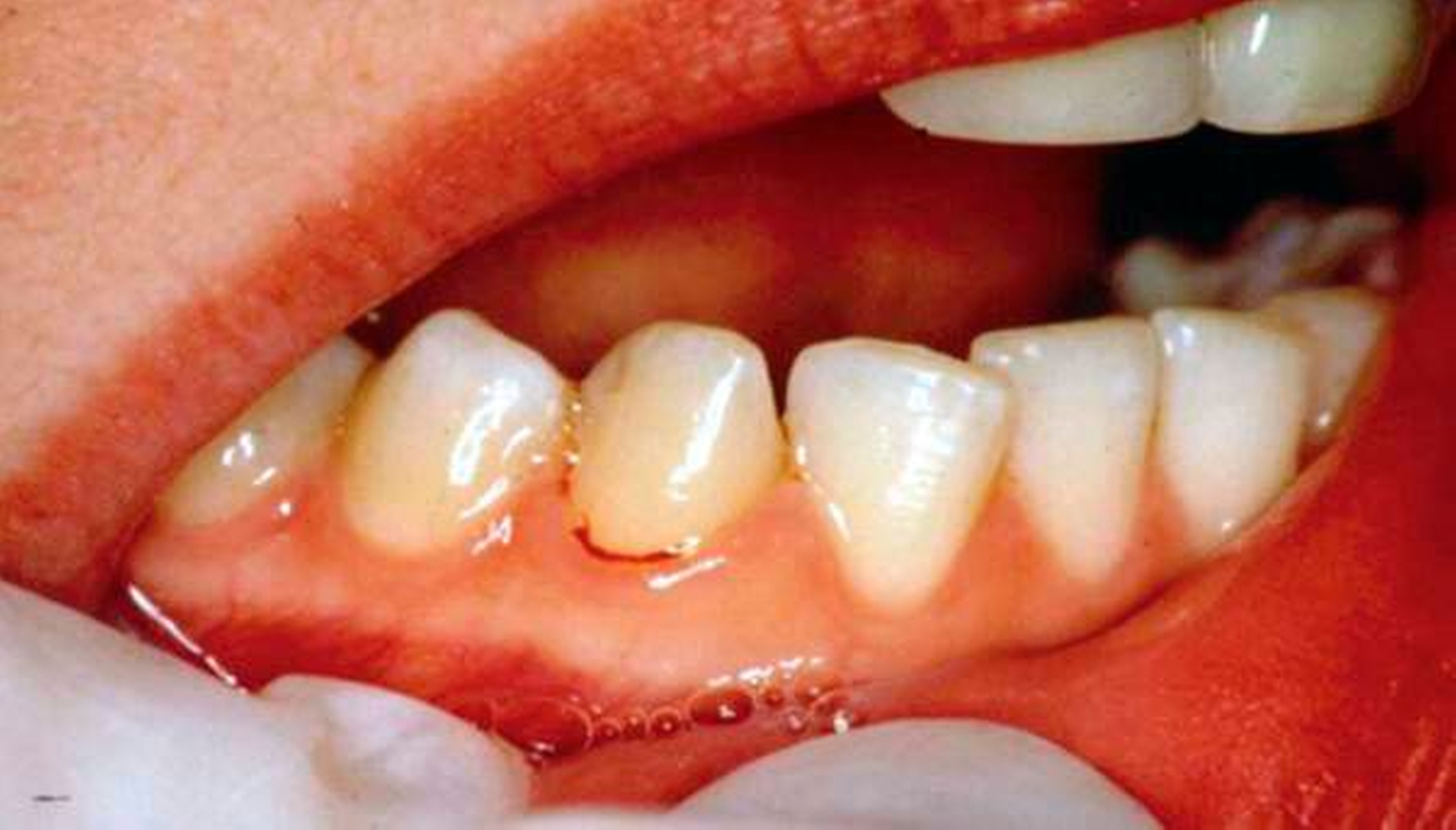
- einzelne Stellen mit gingivaler Entzündung, definiert durch BoP an flachen Stellen (maximal 3 mm), aufweist;
- 4 mm nicht blutende „geschlossene Taschen“ hat.
Es wurde daher vereinbart, dass nach der Diagnose einer Parodontitis ein Patient lebenslang ein Parodontitis-Patient bleibt, dessen Status nach erfolgreicher Therapie jederzeit in eine der drei Kategorien eingeteilt werden kann:
- Kontrolliert: gesund / stabil;
- Remission: gingivale Entzündung;
- Unkontrolliert: wiederkehrende Parodontitis / instabil.
Gingivitis versus „gingivale Entzündung“
Im Kontext des Parodontitis-Patienten wird der Begriff „gingivale Entzündung“ und nicht „Gingivitis“ verwendet. Obwohl diese beiden Begriffe (technisch) das Gleiche bedeuten, wurde entschieden, dass man keinen Patienten haben kann, der sowohl als „Fall“ einer Parodontitis als auch als „Fall“ einer Gingivitis definiert ist. Dennoch kann ein Parodontitis-Patient Stellen mit gingivaler Entzündung bei Sondierungstiefen von maximal 3 mm nach der Behandlung aufweisen. Aber solche Patienten benötigen kein Wurzeloberflächen-Debridement aufgrund einer wiederkehrenden Parodontitis, sondern eher vielmehr eine Verbesserung der Mundhygiene und eine Plaque-Entfernung, um die lokalisierte gingivale Entzündung zu behandeln.
Klinische gingivale Gesundheit ist definiert als Zustand, in dem weniger als 10 Prozent Stellen mit Blutung auf Sondierung und Sondierungstiefen von maximal 3 mm vorliegen.
Unterschiedliche Definitionen für Forschung und klinische Versorgung
Eine weitere Komplikation ergab sich aus dem Versuch, zwei konkurrierende Bedürfnisse in Einklang zu bringen: für epidemiologische Studien zur Erfassung der Parodontitisprävalenz und für klinische Behandlungsprotokolle zur Vermeidung von Überbehandlungen bei erfolgreich therapierten Parodontitis-Patienten. Der Schwellenwert für die Definition der Gesundheit an einem reduzierten Parodontium bei einem behandelten Parodontitis-Patienten wurde für epidemiologische Erhebungen, bei denen es wichtig ist, alle Fälle von Parodontitis zu erfassen, auf maximal 3 mm festgelegt. Für die klinische Versorgung, wo eine Überbehandlung von nicht blutenden 4-mm-Taschen vermieden werden soll, wurde der Schwellenwert dagegen auf maximal 4 mm, aber ohne Blutung auf Sondierung, festgelegt.
Gingivitis und Risikofaktoren
Gingivitis wurde vereinfacht als Gingivitis an einem intakten oder reduzierten Parodontium kategorisiert. Die prädisponierenden Faktoren (lokale Risikofaktoren), die zu einer erhöhten Plaqueansammlung führen, wurden definiert als:
- Plaque-Retentionsfaktoren (zum Beispiel Überhänge auf Restaurationen oder subgingivale Kronenränder),
- Mundtrockenheit.
Modifizierende Faktoren (systemische Risikofaktoren), die die immunentzündliche Reaktion gegenüber Plaque verändern, wurden ebenfalls definiert:
- Rauchen;
- Hyperglykämie (bei Patienten mit Diabetes);
- geringe antioxidative Mikronährstoffaufnahme (zum Beispiel Vitamin C);
- Medikamente, insbesondere immunmodulierende Medikamente;
- Erhöhter Spiegel an Sexualsteroiden;
- Hämatologische Erkrankungen (zum Beispiel Neutropenie).
Beim Parodontitis-Patienten wird der Begriff „gingivale Entzündung“ und nicht der Begriff „Gingivitis“ verwendet.
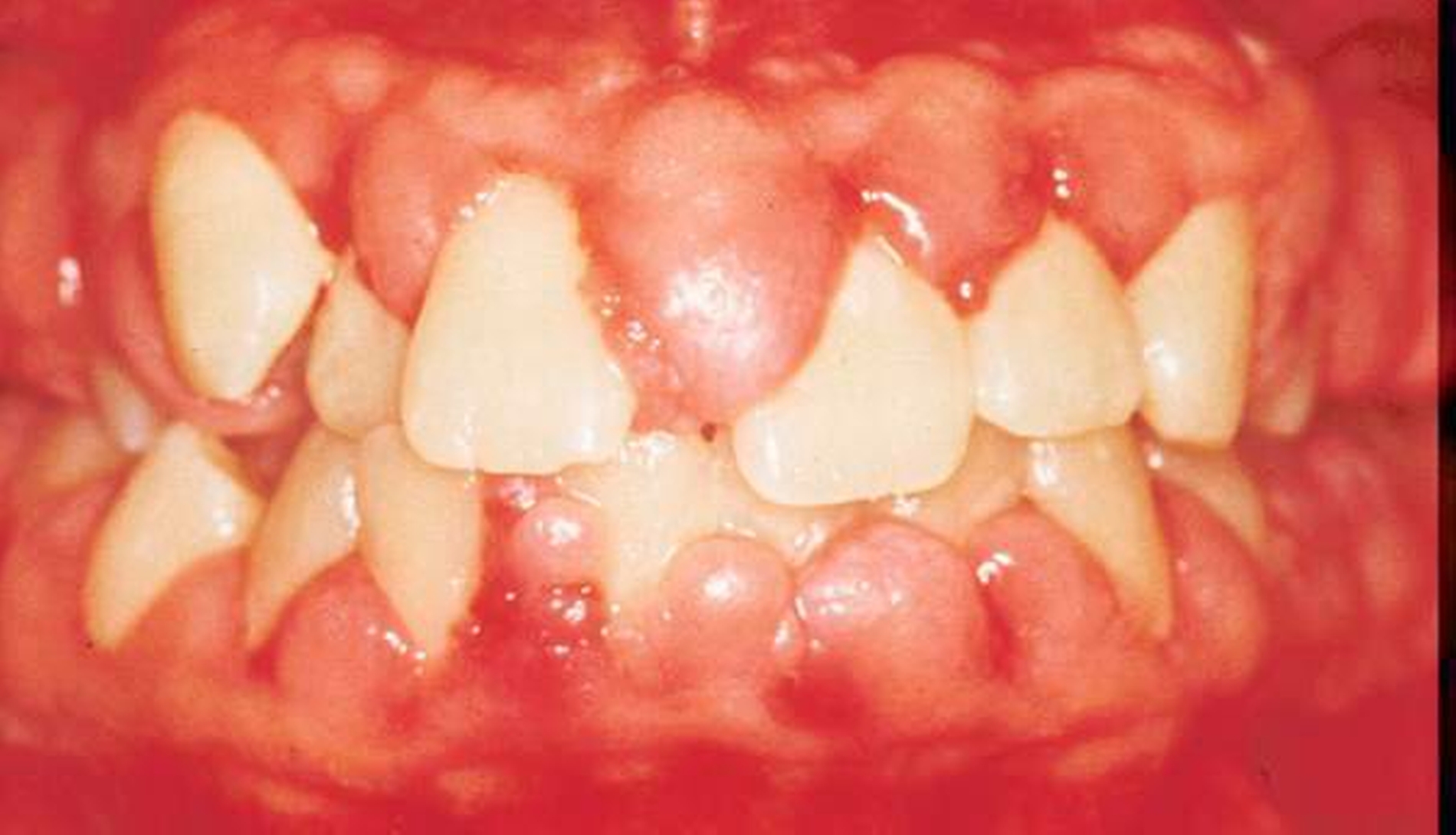
Gingivitis, durch den dentalen Plaque-Biofilm induziert, wird in drei Kategorien eingeteilt:
- assoziiert mit dentalem Biofilm allein;
- vermittelt durch systemische oder lokale Risikofaktoren;
- medikamentös-beeinflusste gingivale Vergrößerung.
Nicht-Biofilm-induzierte gingivale Zustände und Läsionen wurden in acht Gruppen eingeteilt, die sie von nicht-Plaque-induzierten parodontalen Erkrankungen unterscheiden:
a. Genetische/Entwicklungsstörungen;
b. Spezifische Infektionen;
c. Entzündliche und immunologische Erkrankungen;
d. Reaktive Prozesse;
e. Neoplasien;
f. Endokrine, Ernährungs- und Stoffwechselerkrankungen;
g. Traumatische Läsionen;
h. Gingivale Pigmentierung.
Es besteht die Notwendigkeit, eine ISO-standardisierte Parodontalsonde mit konstanter Sondierungskraft zu entwickeln.
Bedarf für eine Standardsonde
Die Arbeitsgruppe 1 erkannte auch an, dass es notwendig ist, eine Parodontalsonde mit konstanter Kraft nach ISO-Norm zu entwickeln, da die Sondierungstiefen mit dem Sondierungsdruck variieren: ohne eine solche Sonde sind Falldefinitionen, die auf Sondierungsdifferenzen von nur 1 mm basieren, nicht sinnvoll.
Iain Chapple
Herausgegeben von der European Federation of Periodontology (EFP)
Avenida Doctor Arce, 14. Office 38, 28002 Madrid, Spain
Deutsche Übersetzung:
Søren Jepsen, Henrik Dommisch
Dieser klinische Leitfaden wird neben der Publikation in der zm auch in den Medien der Deutschen Gesellschaft für Parodontologie e.V. (DG PARO) verbreitet.
Zum Autor: Iain Chapple ist Professor für Parodontologie und Dekan für Zahnmedizin an der University of Birmingham (UK). Er war wissenschaftlicher Herausgeber des British Dental Journals, stellvertretender Herausgeber des Journal of Periodontal Research und ist derzeit stellvertretender Herausgeber des Journal of Clinical Periodontology. Er schrieb acht Lehrbücher und mehr als 20 Buchkapitel. Chapple war Schatzmeister der European Federation of Periodontology (EFP; 2007–2013), Mitorganisator der Perio-Workshops, Vorsitzender des Scientific Advisory Commitee und Herausgeber des JCP Digest (2014–2016) sowie Generalsekretär der EFP (2016–2019). Im Jahr 2012 wurde er mit der „Tomes Medal of the Royal College of Surgeons of England“ ausgezeichnet. 2018 gewann Chapple den „IADR Distinguished Scientist Award“ in Periodontal Research.
Weitere Literatur:
Proceedings of the World Workshop on the Classification of Periodontal and Peri-implant Diseases and Conditions,co-edited by Kenneth S. Kornman and Maurizio S. Tonetti.Journal of Clinical Periodontology, Volume 45, Issue S20, June 2018.
Die Proceedings beinhalten:
- Chapple ILC, Mealey BL, et al. Periodontal health and gingival diseases and conditionson an intact and a reduced periodontium: Consensus report of workgroup 1 of the 2017 World Workshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions: S68-S77.
- Lang MP, Bartold PM. Periodontal Health: S9-S16.- Murakami S, Mealey BL, Mariotti A, Chapple ILC. Dental plaque-induced gingivalconditions: S17-S27.
- Holmstrup P, Plemons L, Meyle J. Non-plaque-induced gingival diseases: S28-S43.
- Trombelli L, Farina R, Silva CO, Tatakis DN. Plaque-induced gingivitis: Case definition and diagnostic considerations: S44-S67.
- Chapple ILC, Hamburger J. Periodontal Medicine – A Window on the Body .London: Quintessence; 2004: 250.