Primäres orales malignes Schleimhautmelanom
Eine 53-jährige Patientin wurde aufgrund einer seit mehreren Jahren bestehenden oralen Melanose in regelmäßigen Abständen zu ambulanten Recall-Terminen in unsere Klinik für Mund-, Kiefer- und Gesichtschirurgie einbestellt. 2004 stellte sich die Patientin erstmals mit einer dunklen Verfärbung palatinal des Zahnes 15 vor. Anamnestisch bestanden weder ein Nikotin- noch ein Alkoholabusus. Auch litt die Patientin an keinerlei Stoffwechselerkrankungen und verneinte die Einnahme von Medikamenten. Die klinische Untersuchung des Integuments blieb ohne weitere Pathologien. Eine Exzisionsbiopsie regio 15 palatinal ergab eine einfache Melanose der Mundschleimhaut. Die folgenden, halbjährlichen ambulanten Recall-Untersuchungen waren unauffällig.
2007 imponierte erneut eine schwärzliche Verfärbung des gingivalen Zahnsaumes regio 11 bis 22 vestibulär und palatinal. Die durchgeführte Inzisionsbiopsie zeigte wiederum eine einfache Melanose der Mundschleimhaut ohne therapeutischen Handlungsbedarf. Im Folgejahr nahm dieser Befund an Größe zu, so dass die Indikation zur erneuten Probebiopsie gegeben war. Diesmal ergab die histopathologische Untersuchung eine zum Teil proliferative Melanose der Gingiva (Abbildung 1).
Als sich im Folgejahr wieder eine Größenprogredienz des Befunds in der Oberkieferfront zeigte, fiel der Entschluss zur Exzisionsbiopsie (Abbildung 2).
Die Defektdeckung vestibulär erfolgte mit einem freien palatinalen Schleimhauttransplantat (Abbildung 3).
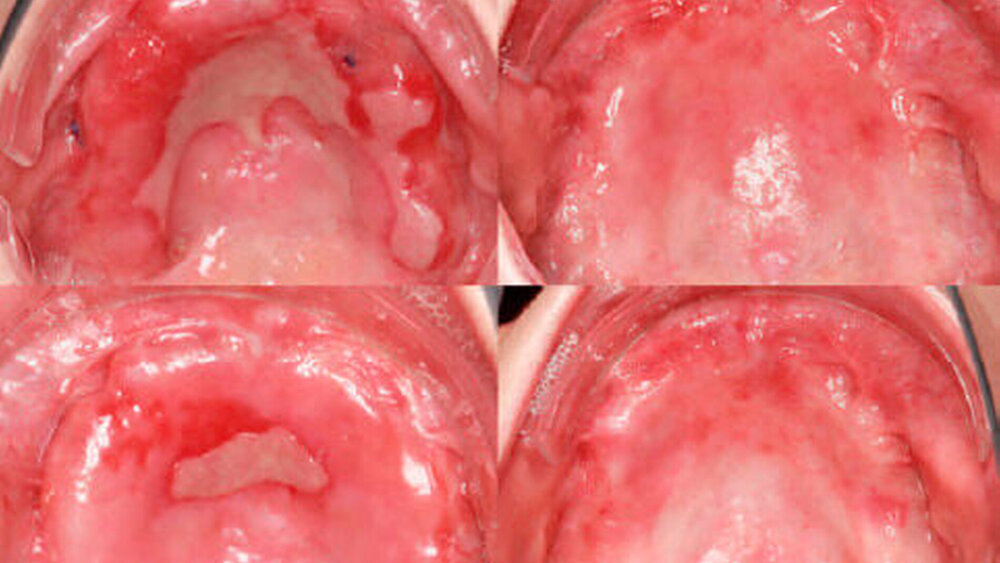
Anfang 2011 kam es erneut zu dunklen Veränderungen der Mundschleimhaut regio 11 bis 16 palatinal, die bioptisch abgeklärt wurden (Abbildung 4).
Histologisch ergab die Inzisionsbiopsie in regio 12 palatinal ein Melanoma in situ. Nach Aufklärung der Patientin erfolgte in Intubationsnarkose die komplette Entfernung der Gingiva fixa im Oberkiefer mit angrenzendem Alveolarknochen regio 12 palatinal sowie der Oberkieferrestbezahnung (Abbildung 5). In der gleichen Sitzung konnten durch eine Panendoskopie weitere maligne Veränderungen im oberen Aerodigestivtrakt ausgeschlossen werden.
Die endgültige histopathologische Begutachtung ergab – gestützt durch immunhistochemische Zusatzuntersuchungen (Positivität für Melan-A und S100) – ein flächenhaftes Melanoma in situ mit zwei Zentimetern Durchmesser (pT3, G2, L0, V0, R0). Der mitresezierte Zahnfachanteil palatinal 12 war tumorfrei (Abbildung 6).
Die sekundäre Wundheilung gestaltete sich in der Folge problemlos. Nach knapp vier Monaten war der Gaumen komplett abgeheilt und die Patientin beschwerdefrei. Der Zahnersatz erfolgte mit einer Totalprothese im Bereich des Oberkiefers (Abbildung 7).
Diskussion
Schwärzliche Veränderungen der Mundschleimhaut sind relativ häufig und deren Ethiologie vielfältig [Müller S, 2010]: So zeigen exogen in die Mundschleimhaut eingebrachte Fremdkörper (wie Amalgam) ein ähnliches klinisches Bild wie endogene Ursachen wie der Morbus Addison (primäre Nebennierenrindeninsuffizienz), das PeutzJeghers-Syndrom (eine Lentigopolyposis mit progredienten Pigmentierungsstörungen des Integuments und der Mucosa sowie neuromuskulären Darmpolypen), das McCune-Albright-Syndrom (Fibroplasie mit Pigmentstörungen und Pubertas praecox). Aber auch die Neurofibromatose von Recklinghausen, Neurofibrome, Café-au-lait-Flecken, knötchenförmige Läsionen der Iris, Osteodysplasien, Phakomatosen und andere kommen als Ursache infrage.
Die genannten Syndrome erfordern gerade bei jungen Patienten mit Pigmentstörungen eine interdisziplinäre Abklärung. Weitere mögliche Ursachen für pigmentierte Veränderungen der Mundschleimhaut sind die Rauchermelanose mit Prädilektion der labialen Gingiva [Hedin CA, 1991], die Hämosiderinablagerung bei Petechien und bei der Hämochromatose sowie eine Reihe von Medikamenten wie zum Beispiel Chloroquin, Zidovudin [Meleti M, 2008] oder Tetracycline, Ketoconazol, Amiodaron, Tacrolimus, Cyclophosphamid und andere [Müller S, 2010].
Gerade bei dunkelhäutigen Patienten kommt es durch eine erhöhte Aktivität der Melanozyten zu einer physiologischen Pigmentierung der Mundschleimhaut (vor allem der befestigten Gingiva), die mit zunehmendem Alter an Intensität zunehmen kann [Eisen D, 2000]. Die fokale Melanose oder auch die orale melanotische Makula ist ebenfalls eine Pigmentveränderung, die nach bioptischer Diagnosesicherung keiner weiteren Therapie bedarf [Kaugars GE, 1993]. Ein weiterer benigner Tumor mit Pigmentveränderungen ist das orale Melanoakanthom, das einen Durchmesser von mehreren Zentimetern erreichen kann und genauso wie die melanozytären Naevi immer bioptisch von einem Melanom differenziert werden sollte [Meleti M, 2007; Chandler K, 1997].
Das primäre maligne Melanom der Mundschleimhaut ist sehr selten und macht weniger als ein Prozent aller Melanome aus [McLaughlin CC, 2005]. Prädilektionsstellen sind der harte Gaumen, der Oberkieferalveolarkamm sowie der sinunasale Komplex [Hicks MJ, 2000], weswegen im präsentierten Fall zusätzlich eine Panendoskopie erfolgte. Typische Precursor-Läsionen existieren nicht [Speight, 2005], wobei – wie in dieser Kasuistik – bei einem Drittel aller Patienten mit einem oralen Melanom anamnestisch eine pigmentierte Veränderung der Mundschleimhaut bestand [Meleti M, 2007]. Häufig fehlen Frühsymptome wie eine brennende oder schmerzende Mundschleimhaut. Zum Zeitpunkt der Erstdiagnose eines oralen malignen Melanoms liegt zumeist ein fortgeschrittenes Tumorstadium mit Zahnlockerungen, einer Tumorblutung und Lymphknotenmetastasen vor [Mendenhall WM, 2005]. Die Rate der lymphogenen Metastasierung liegt je nach Autor und Stadium des Primarius zwischen 27 Prozent und 75 Prozent [Speight PM, 2005]. Die WHO-Klassifikation des oralen Melanoms unterscheidet ein In-situ-Melanom (15 Prozent aller oralen Melanome), ein invasives Melanom (30 Prozent) sowie ein gemischtes in-situ-invasives Melanom (55 Prozent) von einer atypischen oralen melanozytären Proliferation [Speight PM, 2005]. Histologisch zeigt das orale Melanom ähnliche Strukturen wie das akro-lentigonöse und das mukosa-lentigonöse Melanom der Haut. Die übliche Einteilung der kutanen Melanome nach Clark und Breslow ist bei der oralen Form aufgrund der histologischen Besonderheiten nicht sinnvoll. Vielmehr unterscheidet man ein radikales (atypische Melanozyten im Papillarkörper der Lamina propria) von einem vertikalen Wachstumsmuster (atypische Melanozyten im submucösen Bindegewebe). Die durchschnittliche Überlebensrate liegt beim radikalen Typ bei 24 Monaten und beim vertikalen Typ bei lediglich 7,5 Monaten.
Die Therapie der Wahl besteht bei einem oralen Schleimhautmelanom in der lokalen Resektion mit einem Sicherheitsabstand von 1,5 cm sowie in der chirurgischen Halslymphknotentherapie bei der invasiven Form. Die Prognose eines oralen malignen Melanoms ist mit einer durchschnittlichen Überlebensrate von etwa zwei Jahren und einer Fünf-Jahres-Überlebensrate von weniger als 20 Prozent sehr schlecht [Hicks, 2000]. Positiv auf die Überlebensrate wirkt sich die Gabe von Interferon-alpha aus [Garbe C, 1993]. Aufgrund der relativ geringen Strahlensensibilität des malignen Melanoms kann eine generelle Empfehlung zu einer primären Radiatio nicht gegeben werden [Meleti M, 2007].
Dr. Dr. Johannes MeierDr. Dr. Antonios MoralisProf. Dr. Dr. Torsten E. ReichertKlinik und Poliklinik für Mund-, Kiefer- und GesichtschirurgieUniversität RegensburgFranz-Josef-Strauß-Allee 1193053 RegensburgMartin.Gosau@klinik.uni-regensburg.de
Dr. Sabine GlöcknerInstitut für PathologieUniversität RegensburgFranz-Josef-Strauß-Allee 1193053 Regensburg