Exazerbierter Herpes labialis am Mundwinkel
Keyvan Sagheb, Elisabeth Goetze, Christian Walter
Eine 62-jährige Patientin stellte sich in reduziertem Allgemeinzustand mit einer seit drei Tagen zunehmend ulzerierenden Läsion mit erysipeloidem Randsaum des rechten Mundwinkels vor (Abbildung 1). Der Befund hatte sich auf Boden eines lange bekannten, rezidivierenden Herpes labialis entwickelt. Jedoch war es nach Bildung der klinisch für den Herpes simplex typischen Bläschen mit anschließender Eruption nicht zur Ausheilung gekommen, sondern die anfangs oberflächliche und kleinflächige Wunde wurde unter Bildung nekrotischer Anteile größer.
Die Patientin berichtete unter keiner immunsupprimierenden Erkrankung zu leiden, jedoch sei vor Kurzem eine Hashimoto-Thyreoiditis diagnostiziert worden, die aktuell mit dem Thyreostatikum Carbimazol behandelt werde.
Auffallend beim Aufnahmebefund waren neben dem ausgeprägten klinischen Befund ein deutlicher Anstieg der laborchemischen Entzündungsparameter sowie eine Leuko- und Thrombozytopenie in der Blutuntersuchung: Leukozyten 2,79/nl und Thrombozyten 137/nl.
Aufgrund der ausgeprägten Entzündungssymptomatik erfolgte die stationäre Aufnahme der Patientin unter Isolierung zur systemischen intravenösen antiviralen Therapie mit Aciclovir sowie lokalen antiseptischen Maßnahmen der Wunde. Die laborchemischen Untersuchungen und die Probeuntersuchung aus dem Bereich der Wunde brachten den Nachweis von Herpes-simplex-Viren ohne weitere Auffälligkeiten. Weitere serologische und bildgebende Untersuchungen konnten eine vielleicht zugrunde liegende immunsupprimierende Erkrankung ausschließen. Als mögliche Ursache der Leuko- und Thrombozytopenie wurde die thyreostatische Therapie mit Carbimazol in Rücksprache mit der Endokrinologie gewechselt. Daraufhin zeigte sich eine schnelle Normalisierung des Blutbildes. Auch kam es nach anfänglich oberflächlich nekrotischer Wundheilung (Abbildung 2) schnell zu einer fast narbenfreien Ausheilung der Wunde am Mundwinkel (Abbildung 3).
Eine Ursache für die ausgeprägte Wundheilungsstörung nach der Herpes-Infektion könnte die medikamenteninduzierte Leukozytopenie gewesen sein. Es wurde bewusst auf eine frühzeitige chirurgische Therapie der Wunde im Sinne eines Wunddebridements verzichtet. Nach Ausheilung kann im Intervall bei einer potenziell verbleibenden, ästhetischen Einschränkung eine Narbenkorrektur vorgenommen werden.
Diskussion
Die Herpes-simplex-Viren (HSV) unterteilen sich in zwei Erregertypen, den HSV 1 und den HSV 2. Sie gehören wie auch das Varizellazoster-Virus, das Epstein-Barr-Virus, das Zytomegalievirus und die humanen Herpesviren 6, 7 und 8 zu der Gruppe der Herpesviren [Gross, 2004]. Typisch für die HSV- Infektion – wie für alle Vertreter aus der Gruppe der Herpesviren – ist die Neigung, in ein latentes Infektionsstadium überzugehen. Nach der Primärinfektion kommt es zum Einnisten der HSV in den Ganglien des Nervensystems, wodurch sie einer Elimination durch das Immunsystem des menschlichen Wirtes entgehen können. Dies ist die Ursache für die lebenslange, chronisch persistierende Virusinfektion mit individuell unterschiedlicher Rezidivneigung [Gross, 2004].
HSV 1 und HSV 2 gehören weltweit zu den häufigsten krankheitsverursachenden Erregern des Menschen. Dabei ist der Mensch vermutlich das einzige Reservoir für diesen wenig umweltresistenten Erreger [Gross, 2004]. Somit erfolgt die Übertragung primär von Mensch zu Mensch, insbesondere durch Schmierinfektionen. Epidemiologische Studien zeigen einen positiven Antikörpernachweis im Sinne einer durchgemachten Infektion für HSV 1 von circa 80 Prozent der Erwachsenen und für HSV 2 von circa 20 Prozent [Buxbaum et al., 2003].
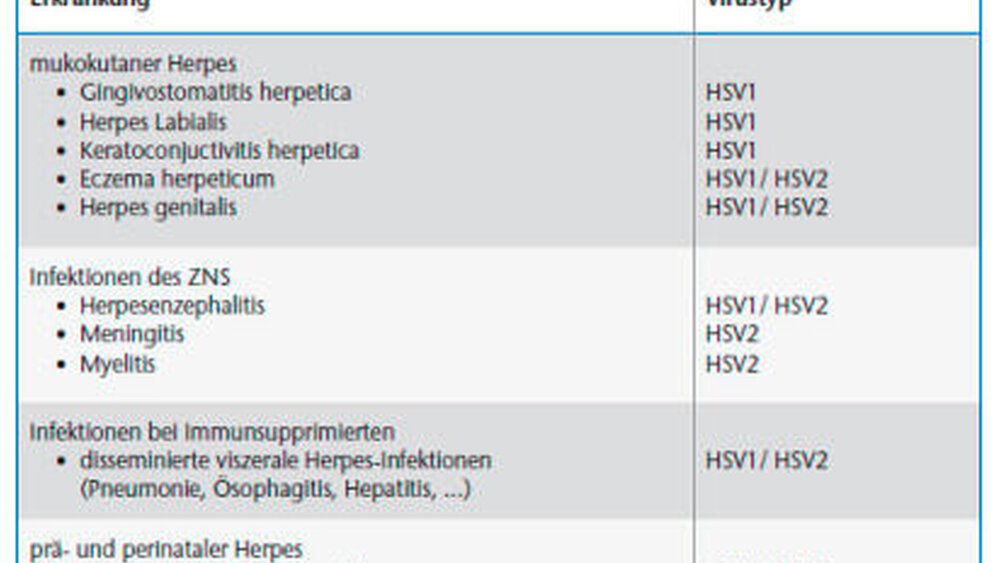
Prinzipiell können sich HSV-Infektionen in jedem Organsystem manifestieren, der Befall von inneren Organen und dem Zentralnervensystem ist selten, aber mit hohen Komplikationsraten behaftet [Gross, 2004]. Besondere Bedeutung kommt lebensbedrohenden Infektionen von Neugeborenen im Rahmes des Herpes neonatorum zu. Klinisch wird unterschieden zwischen den primären und den sekundären (rezidivierenden) Herpesmanifestationen. In der Tabelle sind die HSV-assoziierten Erkrankungen zusammengefasst [Gross, 2004].
Die für den zahnärztlichen Bereich wichtigen Infektionen des Gesichts- und Mundraums werden hauptsächlich vom HSV-Typ 1 hervorgerufen. Die meisten Primärinfektionen verlaufen asymptomatisch, lediglich in einem Prozent manifestiert sich die HSV-Infektion als Krankheitsbild. Die häufigste symptomatische primäre orofaziale Infektion ist die Gingivostomatitis herpetica (Synonym: Stomatitis aphthosa), seltener sind Manifestationen wie Pharyngitiden, mononukleoseähnliche Symptome oder der Befall von Auge und/oder Ohr [Gross, 2004].
Symptomatische Sekundärinfektionen im Bereich der Mundregion werden als Herpes labialis bezeichnet, wobei die Prävalenz mit bis zu 40 Prozent in der Bevölkerung angegeben wird. Nach initialen Symptomen, wie Schmerzen und Brennen, kommt es zur Bläschenbildung. Diese wandeln sich erosiv um und heilen anschließend nach acht bis zehn Tagen narbenfrei aus. Als subklinische Form wird eine alleinige entzündliche Schwellung ohne Bläschenbildung bezeichnet [Gross, 2004].
Reaktivierend wirken lokale Reizungen wie Sonnenexposition oder Verletzungen und systemische Ursachen wie zum Beispiel Stress, Infekte oder auch die Menstruation [Gross, 2004].
Wichtige Differenzialdiagnosen sind neben der chronischen rezidivierenden Aphtose, der Morbus Behçet, die Kontaktdermatitis oder Impetigo cantagiosa, der syphilitische Primäraffekt und der Herpes zoster, der sich allerdings Dermatom-bezogen manifestiert [Gross, 2004].
Auch bei immunsupprimierten Patienten können schwere, partiell lebensbedrohliche HSV-Infektionen auftreten. Bei meist verzögerter Abheilungstendenz können sich großflächige, persistierende, erosiv-ulzerierende und nekrotisierende Hautläsionen bilden, wie im vorliegenden Fall auf den Mundwinkel beschränkt. Eine systematische Abklärung möglicher immunkomprimieren der Erkrankungen ist in diesen Fällen obligat, um gegebenenfalls die weitere Therapie einzuleiten.
Dr. Dr. Keyvan SaghebDr. Elisabeth GoetzePD Dr. Dr. Christian WalterKlinik und Poliklinik für Mund-, Kiefer- und Gesichtschirurgie – plastische OperationenUniversitätsmedizin der Johannes Gutenberg-Universität MainzAugustusplatz 255131 Mainzwalter@mkg.klinik.uni-mainz.de
Abbildung 3: Knapp drei Wochen nach Beginn der Behandlung zeigt sich eine fast narbenfreie Ausheilung der Wunde ohne Einschränkung der Mundöffnung.