Richtiger Umgang mit antikoagulierten Patienten
Pathologische Blutungen zeichnen sich dadurch aus, dass sie entweder zu lang, zu stark oder ohne adäquaten Anlass stattfinden [Herold G., 2016]. Gründe finden sich in Störungen der Thrombozyten (70 Prozent), im Bereich der plasmatischen Gerinnung (20 Prozent) oder in den Gefäßen selbst (zehn Prozent) und können hereditär oder erworben sein (Tabelle 1). In etwa 90 Prozent der Fälle liegt eine erworbene, meist medikamentös verursachte Störung vor, indem Medikamente entweder mit den Thrombozyten (Thrombozytenaggregationshemmer) oder mit dem plasmatischen Gerinnungssystem (Antikoagulantien) interagieren. In der Häufigkeit folgen danach erworbene Thrombozytopenien. Die häufigste angeborene Gerinnungsstörung ist das von-Willebrand-Syndrom mit einer Prävalenz von etwa einem Prozent, gefolgt von der Hämophilie mit einer Prävalenz von 1:10 000 Männern für die Hämophilie A und 1:30 000 Männern für die Hämophilie B (x-chromosomale Vererbung) [Herold G., 2016].
In Abhängigkeit von der Blutungsstörung gibt es unterschiedliche Blutungstypen. Großflächige Blutungen (Abbildung 1), wie sie beispielsweise häufiger an den Armen betroffener Patienten zu erkennen sind, finden sich bei Koagulopathien. Bei Affektion der Thrombozyten und/ oder der Gefäße kommt es meist zu petechialen, das heißt punktförmigen, nicht wegdrückbaren Einblutungen [Herold G., 2016]. In der Behandlung dieser Patienten bedarf es zunächst der genauen Anamnese, was die Aufnahme der Grunderkrankungen und der Medikation inkludiert. In der Folge kann bei entsprechender Anamnese zur Abschätzung des Einflusses auf Blutungen mit Gerinnungstests gearbeitet werden. Hierzu zählen die Thrombozytenzahl (Norm für Erwachsene: 150 000 bis 350 000/µl), die Blutungszeit zur Abschätzung einer vaskulären beziehungsweise thrombozytären Störung oder des von-Willebrand-Syndroms und die Bestimmung von TPZ (extrinsisches System), PTT (intrinsisches System) und Fibrinogen zur Abklärung einer Koagulopathie. Bei Patienten unter Marcumartherapie wird die Einstellung mittels des INR-Wertes überwacht, der den früheren Quickwert ablöst hat. Beim INR handelt es sich um die international normalized ratio, die im Gegensatz zum Quickwert standardisiert ist und somit auch zwischen unterschiedlichen Laboratorien vergleichbare Werte angibt [Herold G., 2016]. Sie liegt physiologisch zwischen 0,85 und 1,15 und in Abhängigkeit von der zu therapierenden Grunderkrankung nach medikamentöser Einstellung mittels Marcumar zwischen 2 und 3,5.
Die Blutstillung unterteilt sich in die primäre, zelluläre und sekundäre, plasmatische Blutstillung.
Blutstillung
Bei der primären Blutstillung
entwickelt sich nach Kontraktion der Gefäße ein weißer Plättchenthrombus (Abbildung 2). Durch die Verletzung einer Gefäßwand liegen Kollagenfasern frei, so dass ADP freigesetzt wird, das die Aggregation der Plättchen bewirkt. Gibt es Störungen in diesem System, so setzt auch die gestörte Blutung direkt nach der Verletzung ein, was aber in einer verlängerten Blutungszeit resultiert [Herold G., 2016].
Bei der sekundären Blutstillung
wird die Gerinnungskaskade aktiviert und der Plättchenthrombus durch Vernetzung von Fibrin fixiert. Hierbei werden Erythrozyten in den Thrombus eingebaut, so dass man hier vom roten Thrombus (Abbildung 3) spricht. Gibt es Störungen in diesem Part, so kann es sein, dass Blutungen auch erst nach mehreren Stunden, wenn sich der Plättchenthrombus aufgrund fehlender Stabilisierung durch Fibrin wieder löst, einsetzen. Die Blutgerinnung besteht aus insgesamt drei Stufen:
(1) der Bildung des Prothrombinaktivators,
(2) der Thrombinbildung und
(3) der Fibrinbildung.
Plasmatisch | Thrombozyten | Gefäße | |
|---|---|---|---|
Hereditär | Hämophilie A & B, Willebrand-Syndrom | Thrombasthenie Glanzmann, Bernard Soulier Syndrom, May-Hegglin-Syndrom, Storage pool disease, Aspirin like defect | Morbus Osler-Weber-Rendu, Ehlers-Danlos-Syndrom, Purpura simplex hereditaria |
Erworben | Lebererkrankungen, Vit. K-Mangel, Vit. K-Antagonisten (Cumarine wie z.B. Marcumar), Verbrauchskoagulopathie | Thrombozytenaggregationshemmer (ASS, Ticlopidin. Clopidogrel. GP-IIb/IIIa-Antagonisten), Überzug der Plättchenoberfläche mit monoklonalen Antikörpern, Dextran, Urämiegifte, funktioneller Defekt, Chronische Idiopathische thrombozytopenische Purpura (M. Werlhof) | Vaskuläre Purpura, Vit. C-Mangel, Paroxysmales Hand- und Fingerhämatom, Purpura senilis, Purpura Schoenlein-Henoch |
Quelle: Walter et al.
Es gibt zwei Möglichkeiten, wie diese Kaskade aktiviert wird: Das erfolgt entweder über das intrinisische oder das extrinsische System. Liegen nur Endothelläsionen in den Gefäßen vor, so wird das intrinsische System aktiviert, das im Ablauf etwas langsamer ist als das extrinsische System. Letzteres wird aktiviert, wenn es sich um größere Verletzungen handelt, und es geht deutlich rascher von statten [Herold G., 2016].
Den Gegenspieler zur Gerinnungskaskade stellt die Fibrinolyse dar, die zur Auflösung des Fibrins führt. Physiologisch stehen diese beiden Systeme im Gleichgewicht [Herold G., 2016].
Arzneistoffe mit Einfluss auf die Blutgerinnung
Der Zahnarzt kommt primär mit Patienten in Kontakt, die Thrombozytenaggregationshemmer einnehmen oder antikoaguliert sind, da dies die häufigsten Störungen darstellen. Typische Indikationen sind Thromboseprophylaxe, tiefe Beinvenenthrombosen, Lungenembolien, Vorhofflimmern, temporärer Einsatz nach Stent- implantation und das akute Koronar- syndrom.
Arzneistoffe mit Einfluss auf die Blutgerinnung
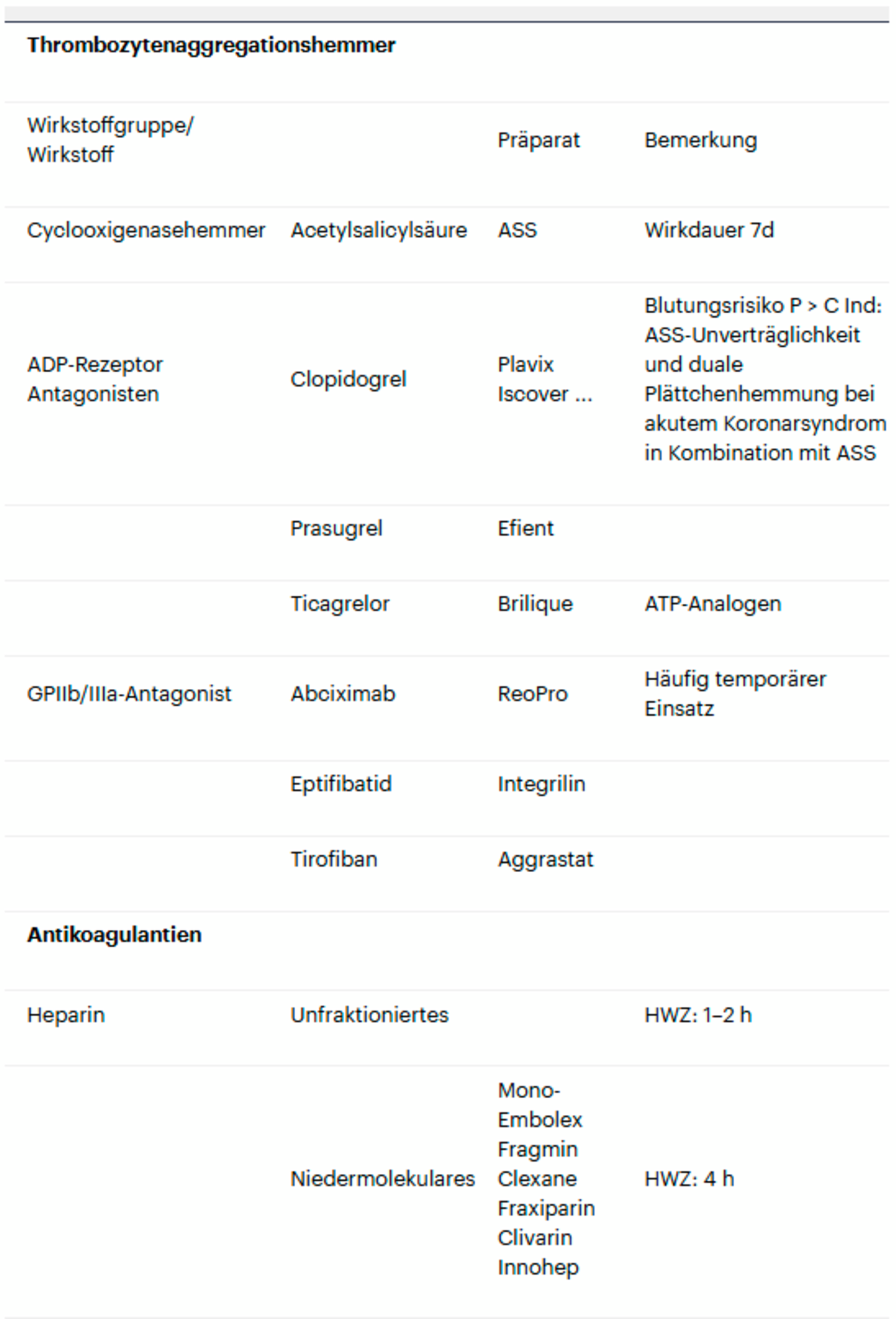
Thrombozytenaggregationshemmer
Zu diesen (siehe Tabelle 2) gehören die Acetylsalicylsäure, die ADP(P2Y12)-Rezeptorantagonisten Clopidogrel (Plavix, Iscover), Prasugrel (Efient) und Ticagrelor (Brilique) und, sowie die Glykoprotein IIb/IIIa-Rezeptorinhibitoren Abciximab (ReoPro), Eptifibatid (Integrilin) und Tirofiban (Aggrastat).
Thrombozytenaggregationshemmer und dentalchirurgische Eingriffe: Besteht unter Thrombozytenaggregationshemmung die Notwendigkeit zu einer chirurgischen Intervention, muss immer das Blutungsrisiko gegenüber dem Risiko für ein (thromb)embolisches Ereignis abgewogen werden, bevor Veränderungen in der Medikation vorgenommen werden. Besondere Relevanz hat hier die doppelte Plättchenhemmung (wie ASS und Clopidogrel) bei Patienten nach Stentimplantation. Perioperativ sollte hier immer das Vorgehen mit dem behandelnden Kardiologen oder Hausarzt abgestimmt werden.
Bei dringlichen Indikationen kann nach Absprache, abhängig vom Stenttyp teilweise bereits vier bis sechs Wochen nach der Implantation einer der beiden Thrombozytenaggregationshemmer zeitweise abgesetzt werden. Die Entscheidung hierüber obliegt allerdings immer dem Kardiologen oder Hausarzt, welcher die Medikation verordnet hat. Die Entscheidung in der postoperativen Phase, wann die duale Plättchenhemmung wieder angesetzt werden kann, fällt der Operateur abhängig von den Wundverhältnissen. Dieses Vorgehen sollte allerdings auf nicht verschiebbare Eingriffe beschränkt bleiben. Insbesondere Elektiveingriffe sollten daher erst terminiert werden, wenn die duale Plättchenhemmung wieder beendet werden kann. Bei Notfalloperationen ist es aufgrund der langen Halbwertzeiten von Thrombozytenaggregationshemmern in der Regel zu spät zum Absetzten einer Substanz. In diesen Fällen kann perioperativ die Gabe von Thrombozytenkonzentraten notwendig werden.
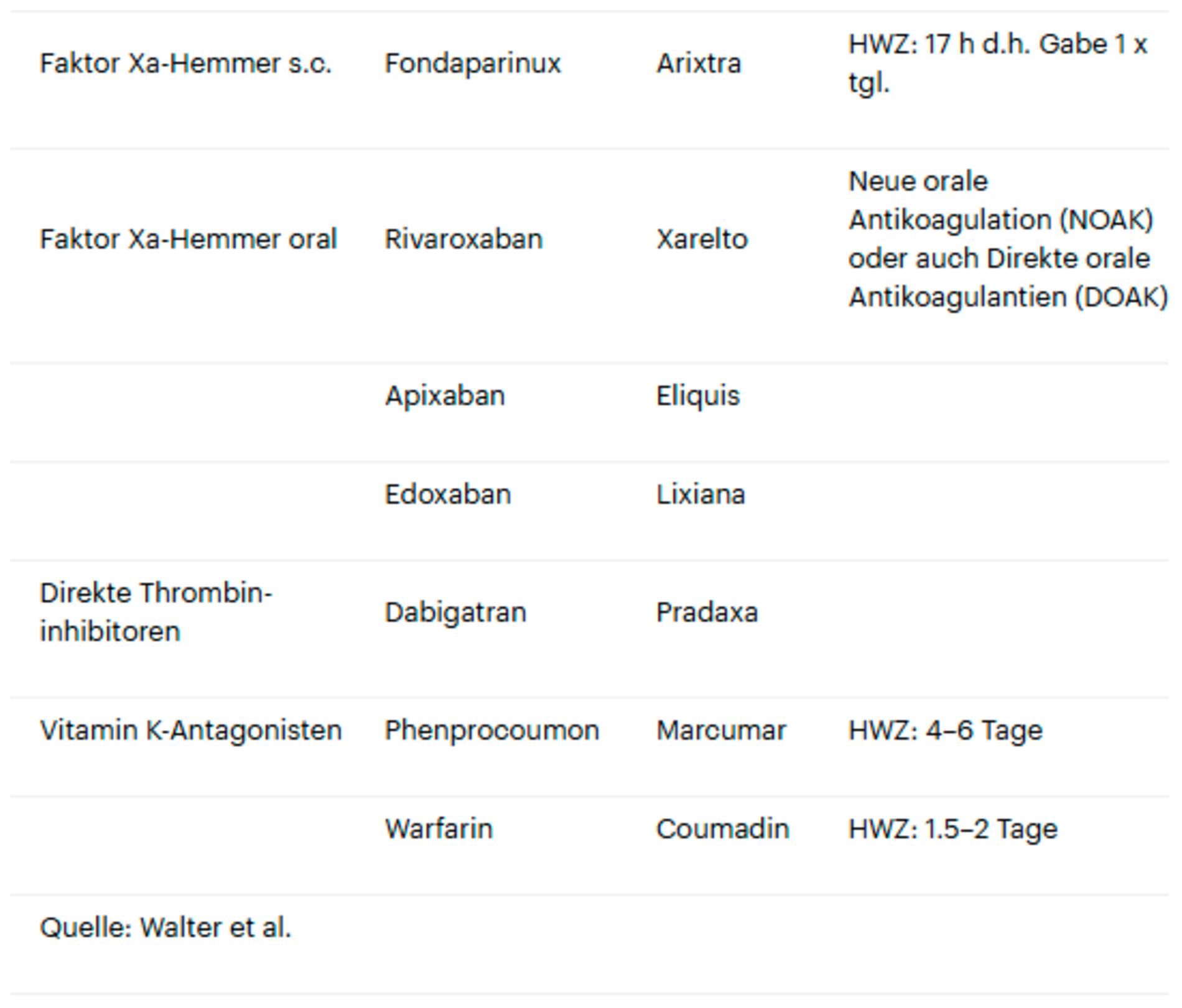
Antikoagulantien
Den Thrombozyten- aggregationshemmern sind die Antikoagulantien gegenübergestellt. Zu diesen gehören die Heparine, die Faktor Xa-Hemmer, die subkutan (Fondaparinux [Arixtra]) oder oral verabreicht werden (Rivaroxaban [Xarelto], Apixaban [Eliiquis] und Edoxaban [Lixiana]) und der direkte Thrombininhibitor Dabigatran (Pradaxa).
Vitamin K-Antagonisten, das heißt die Cumarine, wie das Phenprocoumon (Marcumar) und Warfarin (Coumadin) gehören ebenfalls zu den Antikoagulantien, wie auch die direkten Thrombininhibitor Lepirudin und Argobatran, die bei Heparin induzierter Thrombozytopenie Typ 2 eingesetzt werden. Auf die beiden letzten soll an dieser Stelle nicht weiter eingegangen werden.
Die oral verabreichbaren Faktor Xa-Hemmer und die Thrombininhibitoren werden auch als neue orale Antikoagulantien (NOAK) bezeichnet.
Antikoagulantien und dentalchirurgische Eingriffe: Die Handhabung der einzelnen Antikoagulantien bei chirurgischen Eingriffen stellt sich inhomogen dar, so dass diese hier im Folgenden nochmals aufgeführt werden.
Heparin
Die Heparine wirken, indem sie unter anderem die Wirkung von Antithrombin im Körper potenzieren. Bei der sekundären Gerinnung (siehe oben) führt Thrombin dazu, dass aus Fibrinogen lösliches Fibrin wird, das sich in einem weiteren Schritt durch Vernetzung stabilisiert. Dies wird in vivo durch Antithrombin unterbunden, so dass hier ein physiologisches Gleichgewicht herrscht.
Durch Heparingabe kann dieses Gleichgewicht in Richtung Antithrombin verschoben werden, um auf diesem Wege eine Gerinnungshemmung zu erzielen. Indikationen für Heparin sind zum Beispiel tiefe Beinvenenthrombosen, Lungenembolien oder auch die Thromboseprophylaxe.
Heparin und dentalchirurgische Eingriffe: Viele chirurgische Eingriffe werden unter Heparin durchgeführt. Die Halbwertzeiten liegen bei unfraktioniertem Heparin nach subkutaner Gabe bei ein bis zwei und bei fraktioniertem, niedermolekularem bei vier Stunden. Die Wirkung ist somit deutlich besser steuerbar als beispielsweise unter Marcumar, weshalb bei manchen Patienten unter Marcumartherapie eine präoperative Umstellung auf Heparin angestrebt wird. Die Indikation für eine solches „Bridging“ sollte allerdings immer genau geprüft werden und nur in Absprache mit dem behandelnden Hausarzt erfolgen. Zur Antagonisierung der Heparinwirkung steht mit Protamin im Notfall ein Antidot zur Verfügung.
Faktor Xa-Hemmer
Das subkutan zu spritzende Fondaparinux (Arixtra) ist ein Heparinanalogon mit einer Halbwertszeit von 17 Stunden und kann nicht durch Protamin antagonisiert werden. In kritischen Fällen kann zum Monitoring der Anti-Xa-Spiegel bestimmt werden, um Kumulationen durch Dosisanpassung wie bei Niereninsuffizienz zu vermeiden. Eingesetzt wird es bei der Thromboseprophylaxe und in der Therapie der tiefen Beinvenenthrombose und der Lungenembolie.
Neue orale Antikoagulantien (NOAKs)
Zu den oral anzuwendenden Xa-Hemmern gehören Rivaroxaban (Xarelto), Apixaban (Eliquis), Edoxaban (Lixiana) sowie Betrixaban, das in Deutschland noch nicht zugelassen ist. Andexanet alfa ist ein in Zulassung befindliches Antidot für diese Stoffgruppe.
Direkter Thrombininhibitor: Dabigatran (Pradaxa) hat ähnliche Indikationen wie die Anti-Xa-Hemmer und Vorteile in der Vermeidung von Schlaganfällen gegenüber den Cumarinen (siehe unten). Bei Niereninsuffizienz kann es zur Kumulation und somit verstärkten Blutungen kommen. Mit Idarucizumab ist hier ein Antidot in Entwicklung.
NOAKs und dentalchirurgische Eingriffe: Eine Umstellung auf Heparin ist bei den NOAKs bei dentalchirurgischen Eingriffen nicht notwendig [ Bajkin BV, Popovic SL, Selakovic SD., 2009; Kämmerer PW et al., 2015]. Es kann jedoch sinnvoll sein, einzelne Gaben zu einem anderen Zeitpunkt einzunehmen oder auszusetzen. Beispielsweise können kleinere Eingriffe früh morgens durchgeführt werden und die NOAKs, die an diesem Tag eingenommen werden müssten, könnten dann nach der Operation verabreicht werden, um das Blutungsrisiko während der Operation zu minimieren. Bei größeren Eingriffen kann es sinnvoll sein, bei täglich einmaliger Gabe der Medikamente am Vortag der Operation als auch am Tag der Operation auf die Gabe zu verzichten. Werden die NOAKs zweimal täglich eingenommen, kann unter Umständen auf die Abendgabe am Vortag der Operation als auch die morgendliche Einnahme am Tag der Operation verzichtet werden. Dies sollte mit dem verordnenden Arzt abgesprochen werden. Dabigatran wird in manchen Fällen jedoch für ein bis vier Tage pausiert.
Ein Bridging mit Heparin zeigte in einer Studie vielmehr vermehrt Blutungskomplikationen bei den Patienten mit Umstellung im Vergleich zu den Patienten, die weiter ihre NOAK einnahmen, wohin es bezüglich Thrombosen keine Unterschiede gab [Feng L, Li Y, Li J, Yu B., 2012].
Vitamin K-Antagonisten
Zu den Cumarinen gehören das Phenprocoumon (Marcumar) mit einer Halbwertszeit von vier bis sechs Tagen und Warfarin (Coumadin) mit einer Halbwertszeit von 1,5 bis zwei Tagen.
Vitamin K wird unter anderem in der Synthese der Gerinnungsfaktoren II, VII, IX und X gebraucht. Durch die lange Halbwertszeit macht sich eine Umstellung der Medikation erst drei bis vier Tage später im INR-Wert sichtbar, und es dauert ein bis zwei Wochen, bis sich der INR-Wert wieder normalisiert hat.
Vitamin K-Antagonisten und dentalchirurgische Eingriffe: Vor Eingriff in die Antikoagulation muss das Blutungsrisiko gegen das Thromembolierisiko abgewogen werden.
Bei einem niedrigen Blutungsrisiko würde man den INR in den unteren Normbereich für die jeweilige Indikation einstellen und die Operation durchführen. Bei einem hohen Blutungsrisiko würde gegebenenfalls mit einem niedermolekularen Heparin gebridged (siehe oben) werden. Postoperativ wird Heparin dann solange während der Remarkumarisierung weitergegeben, bis der INR wieder im therapeutischen Bereich liegt. Interessant ist allerdings eine Meta- analyse, die aufzeigen konnte, dass durch ein Bridging die Thrombembolierate nicht beeinflusst wurde, jedoch das Blutungsrisiko im Vergleich zu einer Gruppe, die weiter Marcumar einnahm, anstieg [Eijgenraam P, ten Cate H, Ten Cate-Hoek, 2013].
Im Fall von Blutungen oder Notoperationen kann in entsprechenden Zentren PPSB, ein Prothrombinkonzentrat substituiert werden, d.h. die Vitamin K-abhängigen Faktoren II, VII, IX und X.
Maßnahmen zur Blutungsminderung
Nach Anamneseerhebung mit Erfassung der Grunderkrankung und Rücksprache mit dem Internisten beziehungsweise Hämatologen kann geklärt werden, wie mit der antikoagulatorischen Therapie bei einem geplanten Eingriff weiter verfahren werden soll. Das heißt, ist ein Eingriff unter laufender Therapie möglich, kann der INR gesenkt werden, sollte gegebenenfalls pausiert werden. Des Weiteren kann das aktuelle Gerinnungslabor erfragt werden.
Von oralchirurgischer Seite aus kann im Vorfeld des Eingriffes ein Abdruck zur Herstellung einer Verbandsplatte angefertigt werden, die unmittelbar nach dem Eingriff eingegliedert und für einen besseren Sitz sekundär noch unterfüttert werden kann (Abbildung 4). Durch den Verzicht auf eine Leitungsanästhesie im Unterkiefer zugunsten intraligamentärer oder Infiltrationsanästhesien kann auch hier das Blutungsrisiko gesenkt werden. Im Weiteren gibt es unterschiedliche Möglichkeiten, das Risiko einer Blutung zu minimieren. Bei leichten oder fraglichen Gerinnungsstörungen kann eine dichte Wundnaht zur Prävention einer Blutung ausreichen. Bei mittelschweren Gerinnungsstörungen, zum Beispiel bei Patienten mit Marcumartherapie kann durch das Einlegen von Kollagen in die Wunde oder auch die Applikation von Tranexamsäure oder Thrombinpuder das Blutungsrisiko weiter minimiert werden. Bei Patienten mit schweren Gerinnungsstörungen wie zum Beispiel dem von-Willebrand-Syndrom kann es notwendig werden, bestimmte Gerinnungsfaktoren zu substituieren.
Zusammenfassung
In der Risikoabwägung eines thrombembolischen Ereignisses gegenüber einer Blutung ist die Gefahr eines Schlaganfalles oder Herzinfarktes als gravierender zu beurteilen. Daher sollten die meisten dentalchirurgischen Eingriffe unter laufender Thrombozytenaggregationshemmung oder antikoagulatorischer Therapie stattfinden, wobei hier geeignete Maßnahmen zur Blutungs- prävention ergriffen werden sollten. Bei Unsicherheit empfiehlt es sich, die Patienten in entsprechende Zentren zu überweisen.
Prof. Dr. Dr. Christian Walter, Dr. Tasso von Haussen
Mund-, Kiefer- und Gesichtschirurgie – plastische Operationen, Mediplus Praxisklinik
Haifa-Allee 20, 55128 Mainz
PD Dr. Christoph Renné, Fachärzte für Pathologie
Gemeinschaftspraxis Wiesbaden
Ludwig-Erhard-Strasse 100, 65199 Wiesbaden
Literatur
Herold G. Innere Medizin: Dr. med. Gerd Herold; 2016.
Bajkin BV, Popovic SL, Selakovic SD. Randomized, prospective trial comparing bridging therapyusing low-molecular weight heparin with maintenance of oral anticoagulation during extraction of teeth. J Oral Maxillofac Surg. 2009;67(5):990–5.
Kammerer PW, Frerich B, Liese J, Schiegnitz E, Al-Nawas B. Oral surgery during therapy with anticoagulants - a systematic review. Clin Oral Investig. 2015;19(2):171–80.
Feng L, Li Y, Li J, Yu B. Oral anticoagulation continuation compared with heparin bridging therapy among high risk patients undergoing implantation of cardiac rhythm devices: a meta-analysis. Thromb Haemost. 2012;108(6):1124–31.
Eijgenraam P, ten Cate H, Ten Cate - Hoek A. Safety and efficacy of bridging with low molecular weight heparins: a systematic review and partial meta-analysis. Curr Pharm Des. 2013;19(22):4014–23.