Hämatom der Mastikatorloge nach Leitungsanästhesie
Die Patientin stellte sich notfallmäßig in der Poliklinik der Mund- Kiefer- und Gesichtschirurgie der Universitätsmedizin Mainz vor. Sie berichtete über leicht febrile Temperaturen bis 39 Grad Celsius, ein Krankheitsgefühl und eine progrediente Einschränkung der Mundöffnung. Drei Tage zuvor war durch einen niedergelassenen Zahnarzt eine konservierende Therapie eines Molaren im rechten Unterkiefer durchgeführt worden. Dieser Eingriff erfolgte in lokaler Schmerzausschaltung mittels Leitungsanästhesie des rechten Nervus alveolaris inferior. Unmittelbar nach dem Eingriff passierte zunächst laut Patientin eine normale Regression der Anästhesie ohne Beschwerden. Bereits am Folgetag beklagte die Patientin allerdings eine schmerzhafte Einschränkung der Mundöffnung mit Druckdolenz der rechten Wange. Eine erneute Konsultation des niedergelassenen Zahnarztes zeigte zunächst keine klinischen Anzeichen eines abszedierenden Geschehens oder einer akut interventionsbedürftigen Situation. Zur Prophylaxe einer entzündlichen Situation wurde sich für die Gabe eines oralen Antibiotikums entschieden.
Bei Progression der Symptomatik stellte sich die Patientin am dritten posttherapeutischen Tag erneut in der zahnärztlichen Praxis vor. Bei nun stark ausgeprägter Kieferklemme und nicht mehr einsehbarer enoraler Situation erfolgte eine Überweisung in die Poliklinik der Mund-, Kiefer- und Gesichtschirurgie der Universitätsmedizin Mainz. Hier präsentierte sich eine Patientin in gemindertem Allgemeinzustand mit einem subjektiv stark ausgeprägten Krankheitsgefühl. Die Schneidekantendistanz betrug zum Aufnahmezeitpunkt 20 mm, die klinische Inspektion der Mundhöhle zeigte keine akuten Veränderungen im Bereich des zahntragenden Alveolarknochens oder des Vestibulums. Der Unterkieferrand war über den gesamten Verlauf regelhaft durchtastbar. Auf Palpation des rechten aufsteigenden Unterkieferastes reagierte die Patientin stark druckdolent. Ebenso bereiteten die digitale, retrotubäre Inspektion sowie die Palpation der Kaumuskulatur der Patientin stärkste Schmerzen.
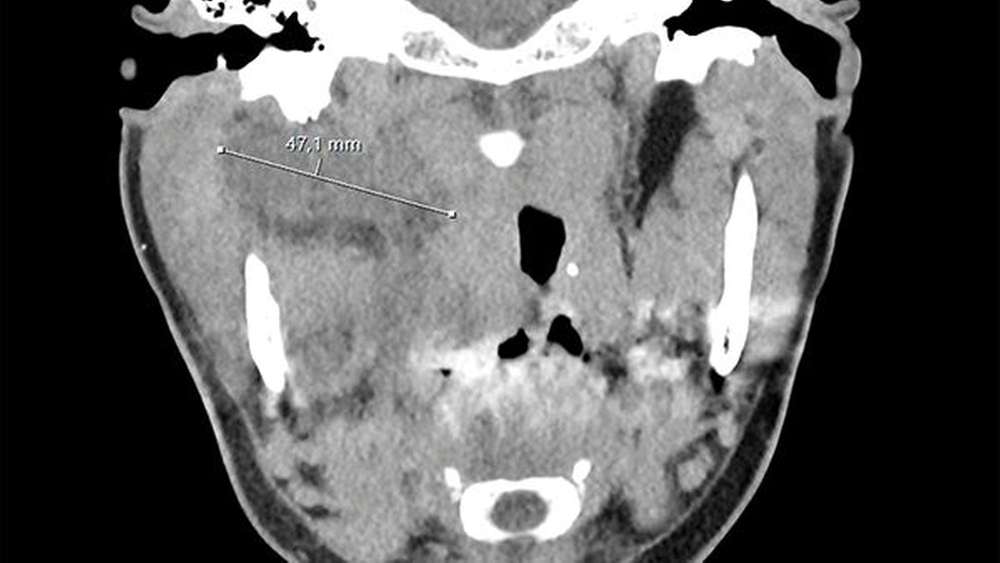
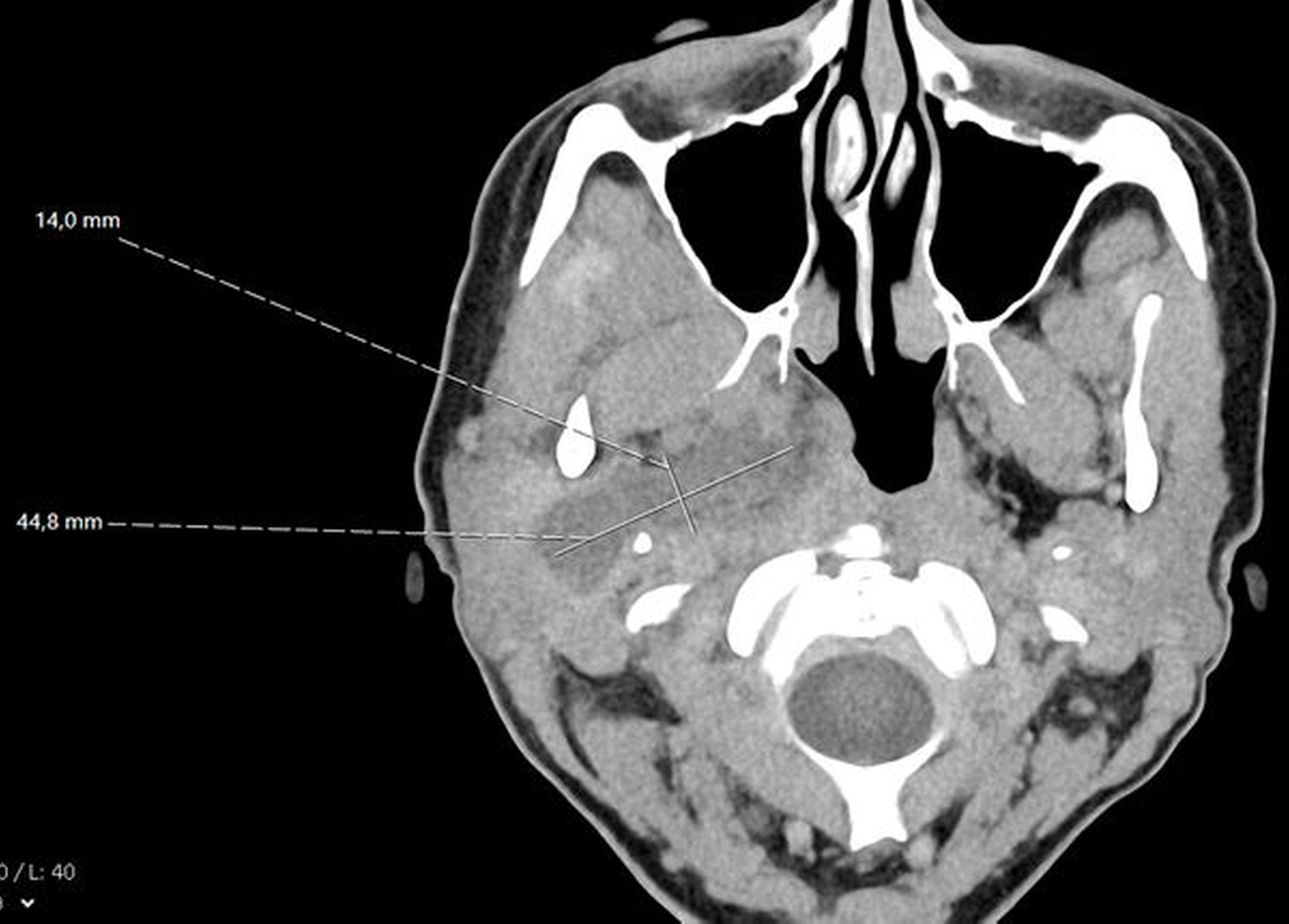
Sonografisch ließ sich weder von submandibulär noch von temporal eine klar abgrenzbare Abszessformation darstellen. Ein initial angefertigtes Labor zeigte stark erhöhte Entzündungsparameter mit einem C-reaktiven Protein von 261 mg/l (Normwert < 5 mg/l) sowie einer Leukozytose von 18/nl (Normwert 3,5–10/nl). Zur weiteren Diagnostik erfolgte die Anfertigung einer Computertomografie des Schädels mit Kontrastmittel. Hier zeigte sich eine circa 14 mm x 45 mm große, liquide Veränderung rechts im Musculus Pterygoideus mediales bis in die Glandula Parotis rechts reichend (Abbildungen 1 und 2). Aufgrund einer flauen Parenchymkontrastierung ließ sich eine Abszessformation nicht sicher ausschließen, die Befunde sprachen in Zusammenschau mit dem zeitlichen Ablauf und der stattgefundenen zahnärztlichen Behandlung jedoch in erster Linie für ein postinterventionelles Hämatom. Eine antikoagulatorische und/oder thrombozytenaggregatorische Therapie konnte ausgeschlossen werden.
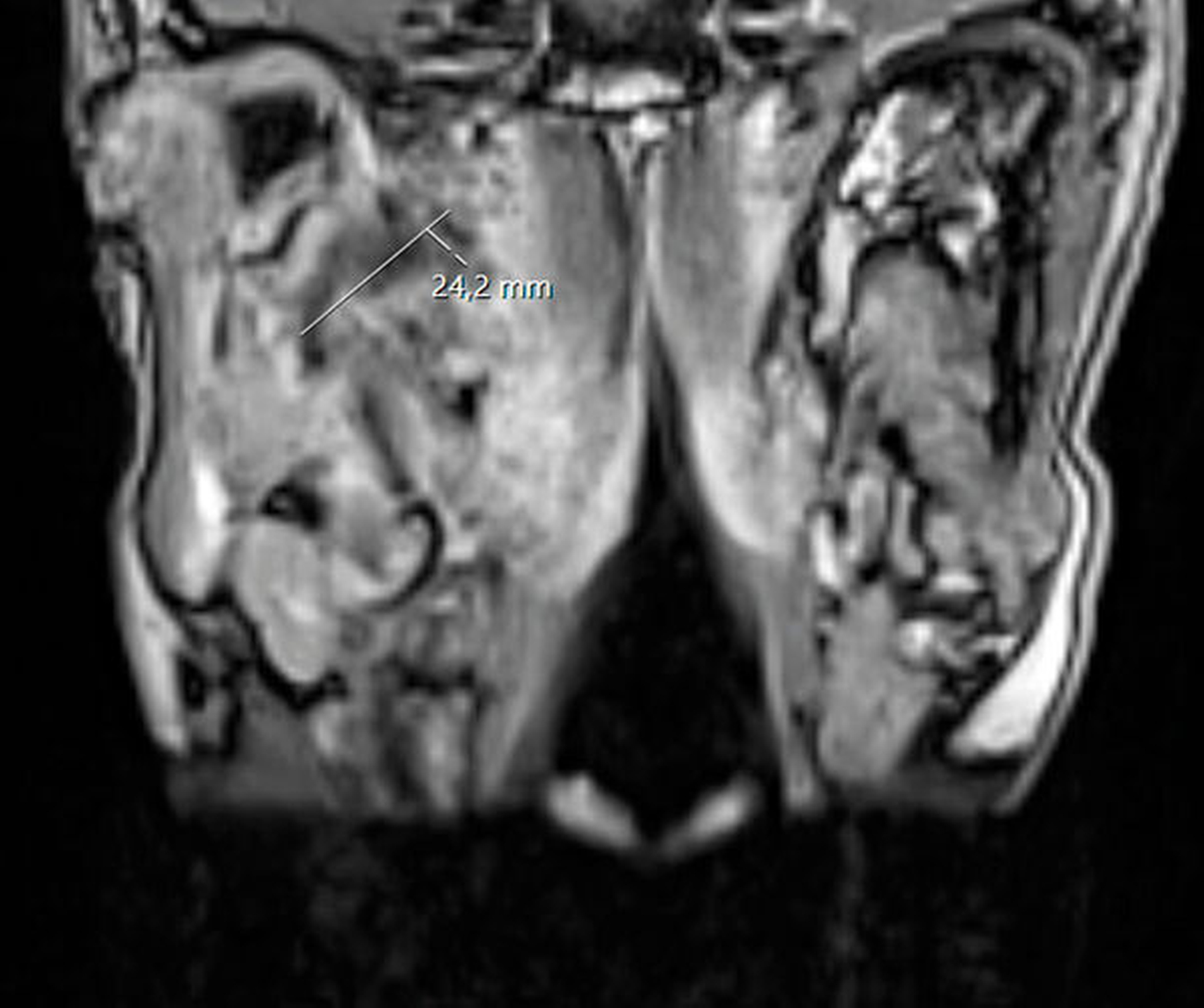
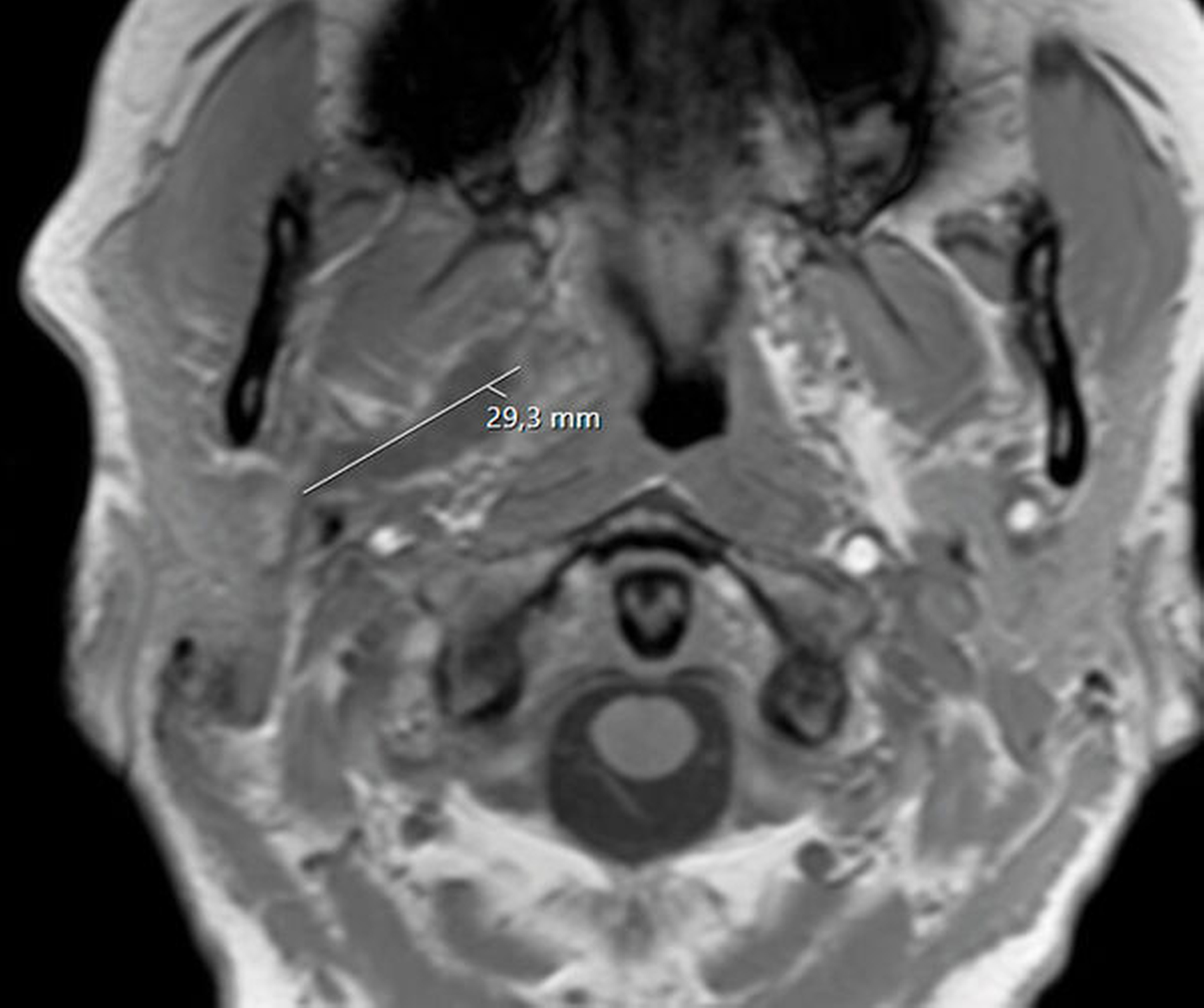
Unmittelbar nach der stationären Aufnahme wurde mit der intravenösen Antibiotikatherapie, Glukokortikoidgabe und antiphlogistischen Maßnahmen begonnen. Daraufhin zeigten sich die klinischen und die laborchemischen Entzündungsparameter rückläufig. Die Mundöffnung der Patientin war bereits am Folgetag mit einer Schneidekantendistanz von 40 mm deutlich verbessert. Zur Verlaufskontrolle und Beurteilbarkeit des Weichgewebes im Bereich der Mastikatorloge wurde am zweiten Tag nach stationärer Aufnahme eine Magnetresonanztomografie des Kopfes durchgeführt. Im Vergleich zur initialen Computertomografie der Halsweichteile zeigte sich eine zunehmende Resorption der liquiden ovalären Veränderungen in der rechten Mastikatorloge (Abbildungen 3 und 4). Zum Ausschluss einer otorhinolaryngologischen Pathologie wurde die Patientin konsiliarisch in der Hals-Nasen-Ohrenheilkunde der Universitätsmedizin Mainz vorgestellt. Die Kollegen fanden keine pathologischen Auffälligkeiten, so dass bei radiologisch rückläufigem Befund von einem Hämatom ausgegangen werden konnte. Am vierten Tag nach stationärer Aufnahme konnte die Patientin die Klinik mit nahezu normwertigen Laborparametern verlassen und in die ambulante Nachsorge entlassen werden.
Diskussion
Lokalanästhetika finden im zahnmedizinischen Arbeitsalltag nahezu täglich Verwendung. Die Gabe von Medikamenten mit lokalanästhetischer Wirkung scheint auf den ersten Blick mit einer geringen Komplikationsrate einherzugehen, allerdings sollte die Applikation nur mit äußerster Vorsicht durchgeführt werden. Darüber hinaus ist die korrekte technische Ausführung der Infiltrations- und Leitungsanästhesie unerlässlich. Bei einer Infiltrations- und Leitungsanästhesie ist eine Aspirationsprobe zur Vermeidung einer systemischen Applikation der Wirkstoffe besonders wichtig [Khoury et al., 2010].
Hämatome als Komplikation der Lokalanästhesieapplikation resultieren aus einer venösen oder arteriellen Lazeration. Traumatische Verletzungen arterieller Gefäße führen in der Regel zur raschen Bildung eines Hämatoms. Erhöhte arterielle Druckverhältnisse sorgen für den Austritt von Blut ins umliegende Gewebe. Die Größe des Hämatoms hängt unter anderem von der Beschaffenheit des Gewebes und den angrenzenden anatomischen Strukturen ab. Eine Schwellung oder Veränderung im Hautkolorit kann begleitend auftreten [Baiju et al., 2018].
Bezugnehmend auf die anatomische Region können unterschiedliche Formen der zahnärztlichen Leitungsanästhesie zu einer Ausprägung von Hämatomen in unterschiedlichen Spatien führen. So kann beispielsweise durch Blockaden des Nervus infraorbitalis ein Hämatom im Bereich der Orbita, durch eine Anästhesie im Bereich des Nervus mentalis ein Hämatom im Kinnbereich oder durch eine Leitungsanästhesie des Nervus alveolaris inferior ein Hämatom im Bereich der Mastikatorloge entstehen. Entsprechend den anatomischen Umgebungsstrukturen können entstehende Hämatome – wie in diesem Fall – zu Schmerzen, Hypästhesien, Schluckbeschwerden oder einer Kieferklemme führen [Louis, 2020].
Hämatome im Bereich der Mundhöhle sind in ihrer Ausdehnung oft schwieriger zu beurteilen als extraorale Hämatome. Gerade in schlecht zugänglichen Regionen mit komplexen anatomischen Verhältnissen stellt sich die klinische Diagnostik oft als problematisch dar. Retromolare Geschehnisse können deshalb übersehen oder fehlinterpretiert werden. Bei entsprechender Anamnese und dem klinischen Verdacht eines Hämatoms mit Ausbreitungstendenz sollte daher zeitnah eine erweiterte Diagnostik mittels Computertomografie oder Magnetresonanztomografie durchgeführt werden. Eine Sonografie kann ergänzend bei entsprechender Zugänglichkeit zur interessierenden Region angewendet werden.
Fazit für die Praxis
Leitungsanästhesiologische Verfahren sollten nur unter äußerster Sorgfalt und doppelter Aspirationsprobe durchgeführt werden.
Bei Diskrepanz von Befund und Befinden sollte differenzialdiagnostisch auch an größere Hämatome in klinisch schwer einsehbaren Regionen gedacht werden.
Eine zeitnahe erweiterte Diagnostik, gegebenenfalls mit Schnittbildgebung, kann indiziert sein.
Differenzialdiagnostisch sollte neben einem Hämatom an abszedierende Prozesse, Malignome, aber auch an Gefäßmalformationen gedacht werden. Eine erneute Bildgebung kann in Zusammenschau mit klinischen und laborchemischen Parametern bei größeren Hämatomen indiziert sein. Gerade bei anatomisch komplexen Verhältnissen im Bereich des Gesichtsschädels ist eine Absorption des Hämatoms bei fehlender körpereigener Drainage oftmals nicht möglich. In diesem Fall kann es zu einer Organisation des Hämatoms kommen [Lee et al., 2018]. Durch eine lokale Inflammation entsteht eine teils nekrotische Fibrosierung des Gewebes. Nicht selten kann ein organisiertes Hämatom zur Schädigung von Nachbarstrukturen und des umliegenden Gewebes führen. In solchen Fällen ist eine chirurgische Eröffnung des Befunds indiziert [Pang et al., 2016].
Bereits in der Anamnese sollte die Frage nach möglichen Gerinnungsstörungen oder Medikamenten mit Einfluss auf die Hämostase erfolgen. Gerinnungsstörungen, angeboren oder erworben, führen über eine Dysfunktion verschiedener Komponenten des Koagulationssystems zur stark erhöhten Tendenz der Ausbildung eines Hämatoms oder einer Blutung nach einem Trauma oder nach invasiven Eingriffen [Coppola et al., 2015]. Zu den angeborenen Gerinnungsstörungen gehören unter anderem das Von-Willebrand-Syndrom oder die Hämophilie. Wenngleich diese Erkrankungen eine Prävalenz von weniger als ein Prozent haben, ist die therapeutische Relevanz im klinischen Alltag von großer Bedeutung. Eingriffe sollten nur unter äußerster Sorgfalt und gegebenenfalls in Rücksprache mit dem behandelnden fachärztlichen Kollegen erfolgen. Demgegenüber finden sich Patienten mit einer erworbenen Gerinnungsstörung mitunter häufig. Hierzu zählen vor allem Patienten mit einer medikamentösen Therapie, die in die Hämostase eingreift. Invasive Eingriffe sollten auch hier unter entsprechenden Kautelen durchgeführt werden.
Die Kopf-Hals-Region zeichnet sich durch eine Vielzahl an komplexen anatomischen Strukturen mit zum Teil starker Vaskularisierung aus. Lokalanästhetische Verfahren können, wie im beschriebenen Fall, zu Komplikationen führen. Die Auswahl der geeigneten Wirkstoffe und die richtige Anwendung können jedoch das Risiko einer Komplikation deutlich reduzieren. Durch Früherkennung und das richtige Management von Hämatomen kann eine Progression mit möglicher Infektion oftmals verhindert werden. Hierzu sind kühlende Maßnahmen und eine antibiotische Therapie von größter Bedeutung. Darüber hinaus sollte ein engmaschiges Follow-up erfolgen. Kleinere Läsionen sind in der Regel als selbstlimitierend anzusehen und bilden sich nach zehn bis 15 Tagen von selbst zurück.
Literaturliste
1. Khoury J, Mihailidis S, Ghabriel M, Townsend G. Anatomical relationships within the human pterygomandibular space: Relevance to local anesthesia. Clin Anat. 2010;23(8):936-44.
2. Baiju A, Krishnakumar K, Panayappan L. Anaesthesia complications: An overview. Journal of Bio Innovation. 2018;7(4):526-534
3. Louis PJ. Complications of Dentoalveolar Surgery. Oral Maxillofac Surg Clin North Am. 2020;32(4):649-74.
4. Lee C, Yook JI, Han SS. Organized hematoma of temporomandibular joint. Imaging Sci Dent. 2018;48(1):73-7.
5. Pang W, Hu L, Wang H, Sha Y, Ma N, Wang S, et al. Organized Hematoma: An Analysis of 84 Cases with Emphasis on Difficult Prediction and Favorable Management. Otolaryngol Head Neck Surg. 2016;154(4):626-33.
6. Coppola A, Windyga J, Tufano A, Yeung C, Di Minno MN. Treatment for preventing bleeding in people with haemophilia or other congenital bleeding disorders undergoing surgery. Cochrane Database Syst Rev. 2015(2):CD009961.