Bruxismus – Risiken, Diagnostik, Therapie
Der Oberbegriff „Bruxismus“ beinhaltet die Parafunktionen Kieferpressen (vorwiegend tonische Kontraktionen der Kiefermuskulatur) und Zähneknirschen (vorwiegend phasische oder kombiniert tonisch-phasische Kontraktionen der Kiefermuskulatur). Grundsätzlich wird in der Fachliteratur zwischen Schlaf- und Wachbruxismus unterschieden.
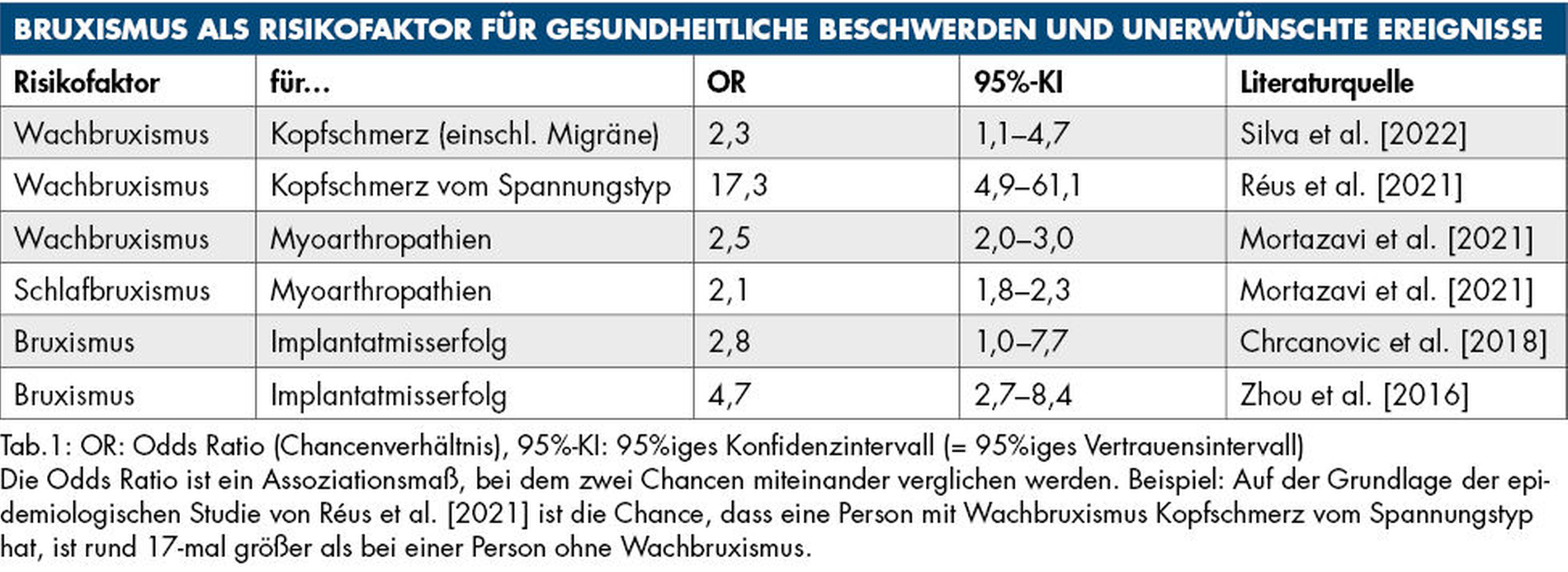
Gemäß der aktuellen, dritten Version der Internationalen Klassifikation der Schlafstörungen (ICSD-3) handelt es sich beim Schlafbruxismus um eine schlafbezogene Bewegungsstörung [AASM, 2014; AASM, 2023]. Ausgeprägter (intensiver beziehungsweise häufiger) Bruxismus kann die Ursache für verschiedene morphologische Veränderungen, aber auch für gesundheitliche Beschwerden im orofazialen Bereich und Schäden am Zahn(hartsubstanz)ersatz sein (Tabelle 1).
Prof. Dr. Jens C. Türp, M.Sc., M.A.
Leiter der Abteilung für Myoarthropathien / Orofazialer Schmerz, Klinik für Oral Health & Medicine, Universitäres Zentrum für Zahnmedizin Basel, Universität Basel
Mattenstrasse 40, CH – 4058 Basel
jens.tuerp@unibas.ch
1987/1988: Staatsexamen/Promotion, Albert-Ludwigs-Universität Freiburg i. Br.
1994–1997: Visiting Assistant Professor of Dentistry, University of Michigan, Ann Arbor, USA
1999: Habilitation, Universität Freiburg i. Br.
seit 2001: Oberarzt im (damaligen) Zentrum für Zahnmedizin der Universität Basel
2005: Ernennung zum außerplanmäßigen Professor, Universität Freiburg i. Br.
2015–2017: Klinikvorsteher ad interim, Klinik für Rekonstruktive Zahnmedizin und Myoarthropathien, Universitäres Zentrum für Zahnmedizin Basel (UZB)
seit 2018: Leiter der Abteilung Myoarthropathien / Orofazialer Schmerz, Klinik für Oral Health & Medicine, UZB
Terminologie
1931 führte der Psychiater Bertrand Frohman (USA) den Terminus in die zahnärztliche Fachliteratur ein: „Bruxism is defined as occlusal stress during sleep.“ Der Begriff stand bis vor rund zehn Jahren ausschließlich mit okklusalen Kontakten in Zusammenhang, so wie es das altgriechische Verb βρυγμός [„brygmós“] und davon abgeleitete Wörter angeben: βρυγμός bezieht sich auf laute Geräusche wie „knirschen“, „laut essen“, auch „beißen“.
2013 schlug eine Expertengruppe vor, den Begriff um zwei nicht okklusionsbezogene Unterkieferpositionen zu erweitern, nämlich (isometrisches) Anspannen des Unterkiefers ohne Zahnkontakt und/oder (kraftvolles) Verschieben des Unterkiefers nach vorne oder zur Seite ohne Zahnkontakt [Lobbezoo et al., 2013; Lobbezoo et al., 2018]. Begründet wurde diese Erweiterung damit, dass das Anspannen und das Verschieben des Unterkiefers mit den gleichen muskulären Aktivierungsmustern erfolgen wie das Zähneknirschen und das Kieferpressen.
Mit diesem Vorstoß wurde der Begriff „Bruxismus“, der beinahe ein Jahrhundert lang mit einer unveränderten Definition als eine mit Zahnkontakten in Zusammenhang stehende Aktivität der Kiefermuskulatur in der zahnärztlichen Fachsprache etabliert war, ohne Not „verwässert“ – statt einen neuen Begriff einzuführen, der sowohl den klassischen „zähnebezogenen“ Bruxismus als auch die beiden neuen Unterkiefer- beziehungsweise Kiefermuskelaktivitäten ohne Zahnbezug beinhaltet. Für die Therapie des Bruxismus bleibt die Neudefinition bedeutungslos, da in der Praxis nach wie vor die Aktivitäten mit Zahnkontakt im Vordergrund stehen.
Epidemiologie
Bruxismus ist keine Erscheinung der Neuzeit [Lange, 2013]. In der Bevölkerung waren und sind die darunter fallenden Parafunktionen weit verbreitet. In einer epidemiologischen Studie aus den Niederlanden berichteten fünf Prozent beziehungsweise 16,5 Prozent der 1.209 erwachsenen Probanden über Wach- oder Schlafbruxismus [Wetselaar et al., 2019].
Da die meisten Menschen nicht wissen, ob sie pressen oder knirschen, ist davon auszugehen, dass der tatsächliche, aber unbekannte Anteil betroffener Patienten deutlich höher liegt. Bei einem geschätzten Prozentsatz von acht Prozent der Erwachsenen mit stark ausgeprägtem, also behandlungsbedürftigem Bruxismus würde die Zahl der therapiebedürftigen Personen allein in Berlin mit rund 3,7 Millionen Einwohnern, davon circa 3,1 Millionen 18 Jahre oder älter, rund 250.000 umfassen.
Risikofaktoren für Bruxismus
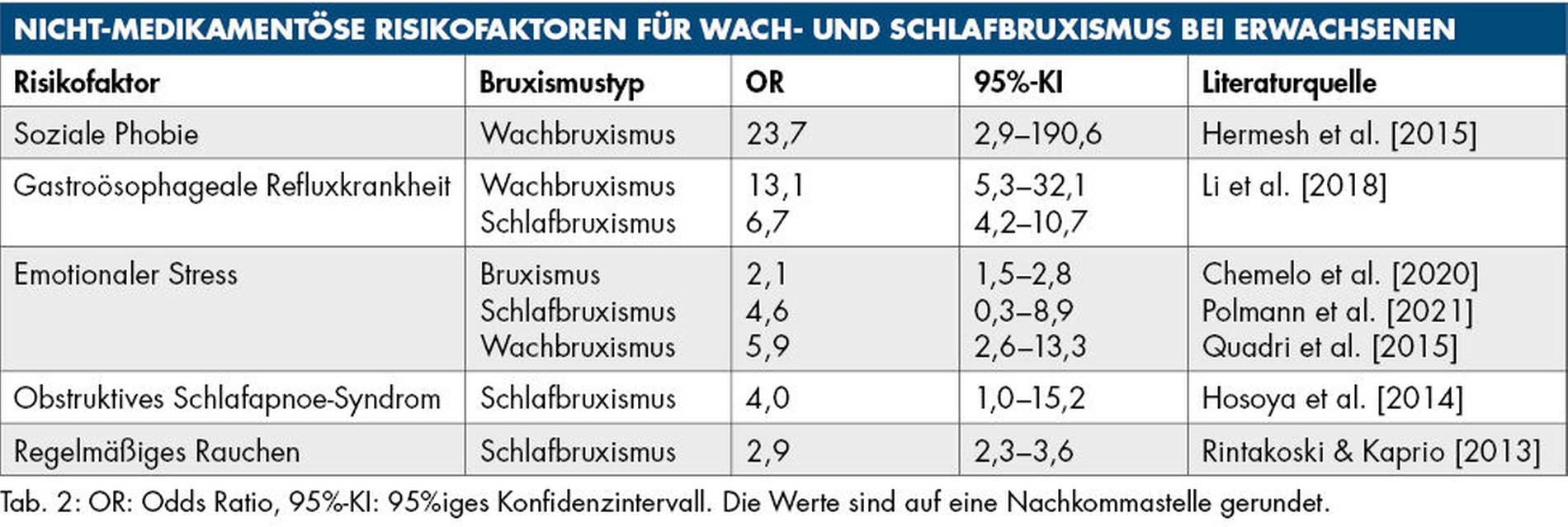
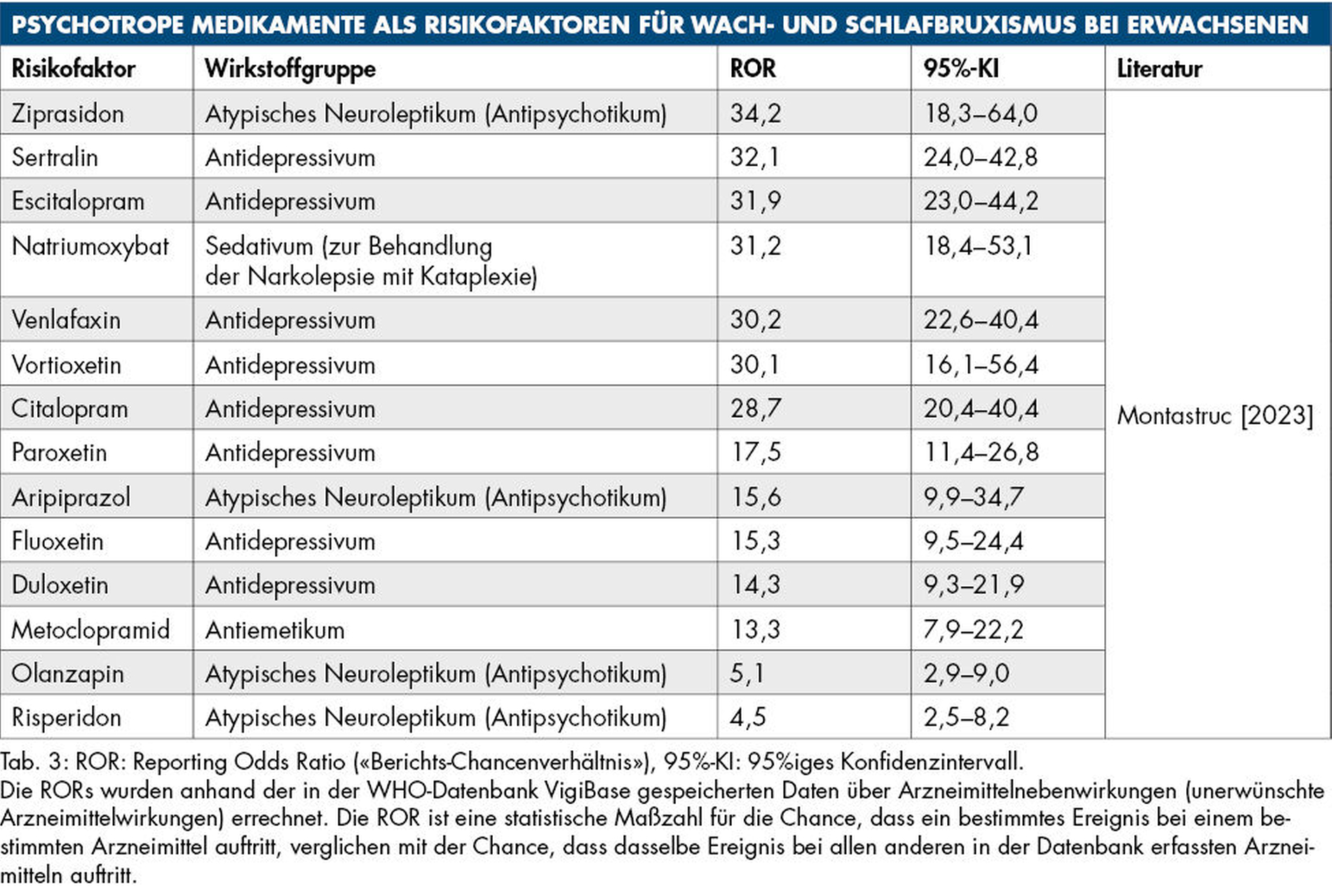
Ein allseits bekannter Risikofaktor für Bruxismus ist emotionaler Stress. So ist es auch nicht erstaunlich, dass die Bruxismus-Prävalenz während der COVID-19-Pandemie stark anstieg [Mirhashemi, 2022]. Allerdings ist Stress weder der einzige noch der stärkste Risikofaktor. Aus diesem Grund ist es empfehlenswert, im Rahmen der Anamnese nach den in den Tabellen 2 und 3 genannten möglichen Krankheiten, Angewohnheiten und Medikamenten zu fragen. Außerdem spielen genetische Einflüsse eine Rolle [Oporto et al., 2018; Campello et al., 2022].
Diagnostik
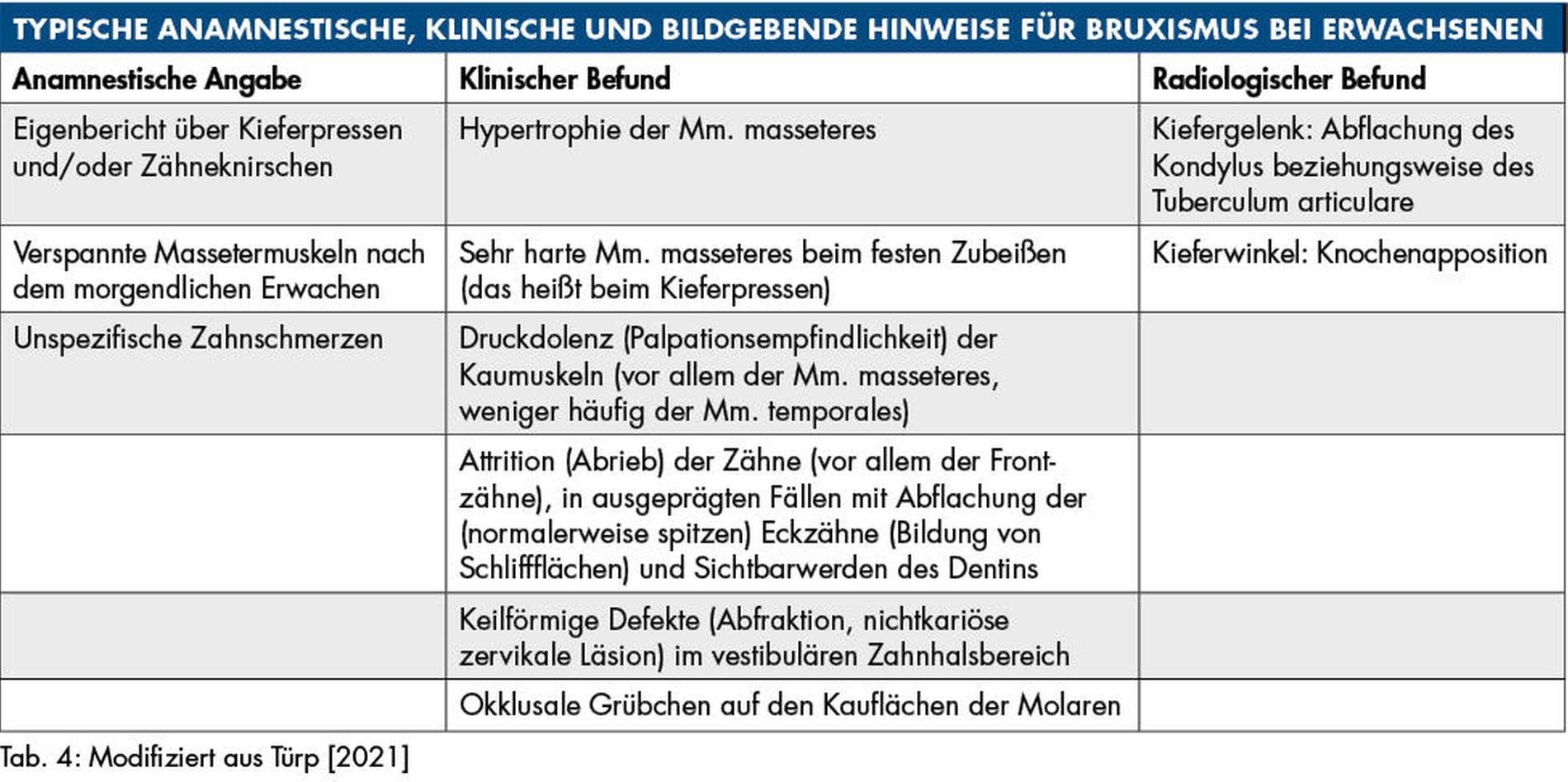
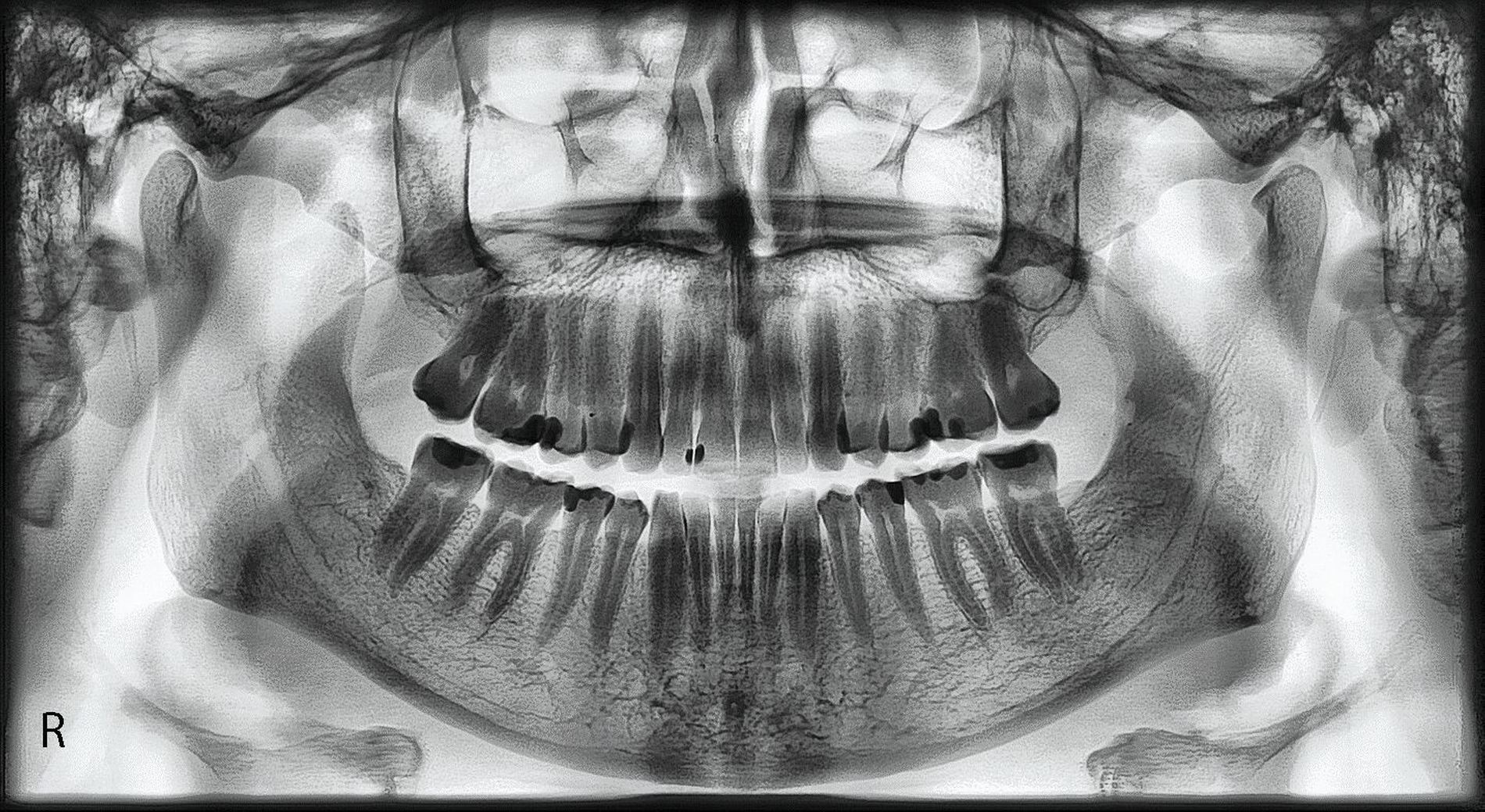
Die Diagnostik besteht aus der Anamnese und der hier wichtigeren klinischen Befundung. Sie wird mit Vorteil durch eine Panoramaschichtaufnahme (Orthopantomogramm) komplettiert. Die typischen anamnestischen, klinischen und bildgebenden Befunde sind in Tabelle 4 zusammengefasst. Je mehr Befunde angetroffen werden, desto eindeutiger ist die diagnostische Einschätzung, so dass die aus den genannten Quellen erhaltenen Indizien in der Regel eine relativ sichere Diagnosestellung erlauben.
Anamnese
Wenn die anamnestische Frage „Knirschen oder pressen Sie während des Schlafes oder am Tag mit Ihren Zähnen – oder wurde Ihnen gesagt, dass Sie dies tun?“ von einer Patientin oder einem Patienten bejaht wird, ist zu diesem Zeitpunkt der Befundaufnahme sehr wahrscheinlich, dass bei der betroffenen Person Bruxismus vorhanden ist. Wird die Frage – und dies ist der weitaus gängigere Fall – mit „Ich weiß nicht“ beantwortet oder verneint, ist zu diesem Zeitpunkt alles offen und es wird sich erst in der anschließenden Untersuchung zeigen, ob Merkmale vorliegen, die auf Kieferpressen und/oder Zähneknirschen hindeuten.
Klinische Untersuchung
Die klinische Untersuchung beinhaltet:
die Inspektion der Gesichtskonturen: Sind die Massetermuskeln stark ausgeprägt?
das Prüfen des Tonus der Mm. masseteres bei festem Zubeißen: Fühlen sich die Massetermuskeln steinhart an?
die Palpation der palpierbaren Kaumuskeln (Mm. temporales; Mm. masseteres) und der Kiefergelenke: Sind diese anatomischen Strukturen bei der Palpation druckdolent, bei der normalen Funktion aber nie schmerzhaft?
Anmerkung: Die für die Palpation der Kaumuskeln international empfohlene Kraft beträgt 1.000 g, die der Kiefergelenke 500 g [Schiffman et al., 2014]. Eine genaue Applikation dieser Kräfte kann zuverlässig nur mithilfe eines Algometers erfolgen. Alternativ lässt sich die Palpation mit einem Finger (bevorzugt: Mittelfinger) durchführen; zuvor sollte in diesem Fall aber (zum Beispiel durch Selbstkalibrierung mithilfe einer Waage) sichergestellt werden, dass die oben genannten, international definierten Kräfte auch wirklich angewandt werden. Wenn man bei der Palpation nicht weiß, mit welcher Kraft man drückt (wie es mehrheitlich der Fall ist), sind die erhaltenen Ergebnisse weder intra- noch interindividuell vergleichbar und daher von geringem klinischem Wert.die Inspektion der Zähne: Weisen die Zähne Attrition/Abrasion auf? Zeigen ein oder mehrere Zähne eine Abfraktion?
das Überprüfen (vorteilhaft mit Shimstock-Folie) der okklusalen Kontakte in maximaler Interkuspidation: Sind viele Okklusionskontakte vorhanden, auch im Frontzahnbereich?
Radiologische Befundung
Auf der Panoramaschichtaufnahme sind aus funktioneller Sicht vor allem die Kiefergelenke und die Kieferwinkel von besonderem Interesse [Türp et al., 2016; Türp et al., 2021; Simonek et al., 2024]: Die mit langjährigem Kieferpressen einhergehenden funktionellen Belastungen (hohe Beißkräfte bei lang anhaltender Kontraktion der Kieferschließer) können zu knöchernen Anpassungen führen, die als biologische Remodellierung zu interpretieren sind. Diese äußern sich auf der Panoramaschichtaufnahme in folgenden Befunden:
Kondylus beziehungsweise Tuberculum articulare: Knochenresorption (glatte Abflachung); Grund: Druckbelastung im Bereich der artikulierenden Flächen des Kiefergelenks (Abbildung 1),
Kieferwinkelbereich: Knochenapposition; Grund: Zugbelastung durch die dort ansetzenden Sehnen des M. masseter und des M. pterygoideus medialis (Abbildungen 1 und 2).
Ferner lässt das Röntgenbild einen Eindruck über den Grad der Attrition beziehungsweise Abrasion der Zähne zu, aber diese Einschätzung lässt sich klinisch genauer vornehmen.
Therapie
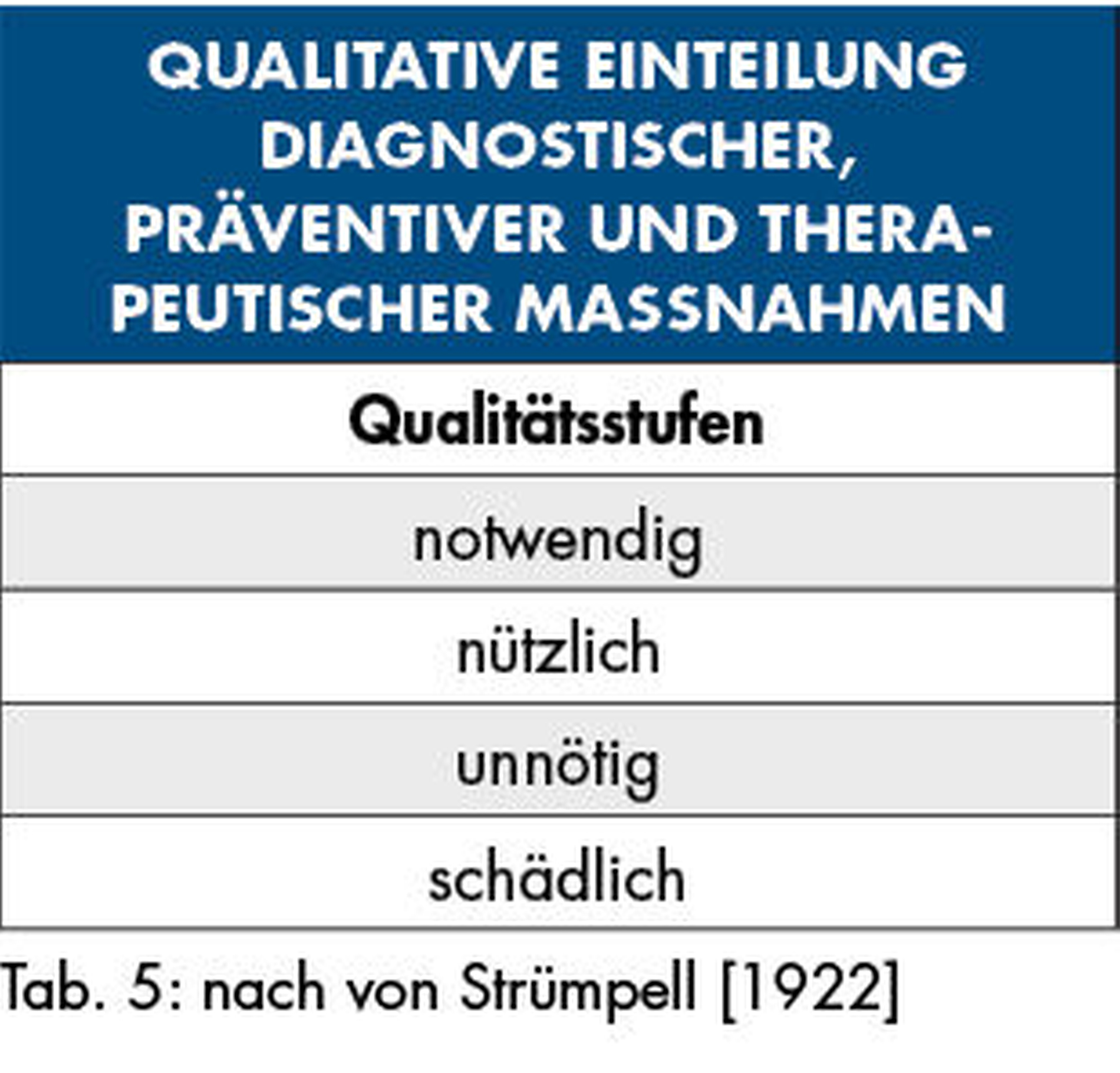
Der Leipziger Internist Adolf von Strümpell wies 1922 darauf hin, dass bei einer medizinisch indizierten Therapie hinsichtlich der zur Verfügung stehenden Behandlungsmittel vier Qualitätsstufen zu unterscheiden sind (Tabelle 5). Es liegt auf der Hand, dass nur notwendige und nützliche Therapien zum Einsatz kommen sollen.
Die S3-Leitlinie der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF) [Peroz et al., 2019] gibt den therapeutischen, auf externer Evidenz beruhenden Rahmen vor (Tabelle 6). Am individuellen Patienten gesellt sich die aus langjähriger, möglichst kontrollierter klinischer Erfahrung gereifte interne Evidenz hinzu. Die vielbeschworene „ärztliche Kunst“ besteht darin, aus dem „Köcher der therapeutischen Möglichkeiten“ die im Einzelfall passenden Behandlungsmodalitäten auszuwählen und dem Patienten vorzuschlagen. Oder um den französischen Physiologen Claude Bernard (1813–1878) zu zitieren (unter Tausch der beiden Teilsätze): „La science c’est nous, l’art c’est moi.“ – „Die Wissenschaft sind wir, die Kunst bin ich.“
Notwendige Therapien
Die Patientinnen und Patienten sollten über die Bedeutung und die klinische Relevanz der erhobenen Befunde aufgeklärt werden. Diese „Informationstherapie“ legt zugleich den Grundstock für die erforderliche Motivation und Mitarbeit der Betroffenen. Die bei – nicht nur stressbedingtem – Bruxismus im Grunde stets indizierte notwendige Therapie kann mit dem mnemotechnischen Kürzel „SMS“ abgekürzt werden:
S: Eine rund drei Tage dauernde Selbstbeobachtung mithilfe farbiger Aufkleber: Die Kiefer sollen im Alltag möglichst entspannt sein, was bedeutet, dass die Zähne nicht zusammenbeißen. Zur Überprüfung, ob die Zähne während des Wachzustands Kontakt aufweisen oder ob gar geknirscht oder gepresst wird, hat es sich bewährt, den Patienten einige farbige Aufkleber mitzugeben (wir verwenden runde, orangefarbene Markierungspunkte). Diese sollen sie daheim und bei der Arbeit auf Stellen kleben, auf die sie im Tagesverlauf hin und wieder schauen (zum Beispiel ein Fenster, einen Spiegel, eine Türleiste, einen Schrank). Immer wenn sie auf einen dieser Aufkleber gucken, sollen sie sich fragen, ob sich „jetzt, in diesem Moment“ die Zähne berühren – oder ob gar gerade gepresst oder geknirscht wird. Diese temporäre Aufmerksamkeitslenkung ist erstaunlich effektiv im Erkennen solcher Angewohnheiten. Sind diese vorhanden, bringt es wenig, den Rat zu erteilen, man möge die Zähne künftig möglichst außer Kontakt halten. Stattdessen hat es sich bewährt, am Tag, wenn immer möglich, ein Kaugummi oder einen Kirschkern in die Mundhöhle einzulegen. Während des Kauens des Kaugummis wird man nicht pressen oder knirschen, und in Ruhepausen – im Fall des Kirschkerns immer – wird die Zunge unbewusst mit dem Kaugummi spielen. Wegen des dafür benötigen Platzbedarfs in der Mundhöhle wird ebenso unbewusst der Unterkiefer gesenkt. Damit ist das Ziel erreicht: Die Zähne des Ober- und des Unterkiefers berühren sich nicht und die Gesamtkontaktzeit der Zähne wird markant vermindert.
M: Muskelentspannung. Durch regelmäßige (tägliche) Anwendung eines Entspannungsverfahrens (zum Beispiel progressive Muskelrelaxation nach Jacobson) kann es gelingen, die Intensität und Häufigkeit des Bruxismus zu verringern.
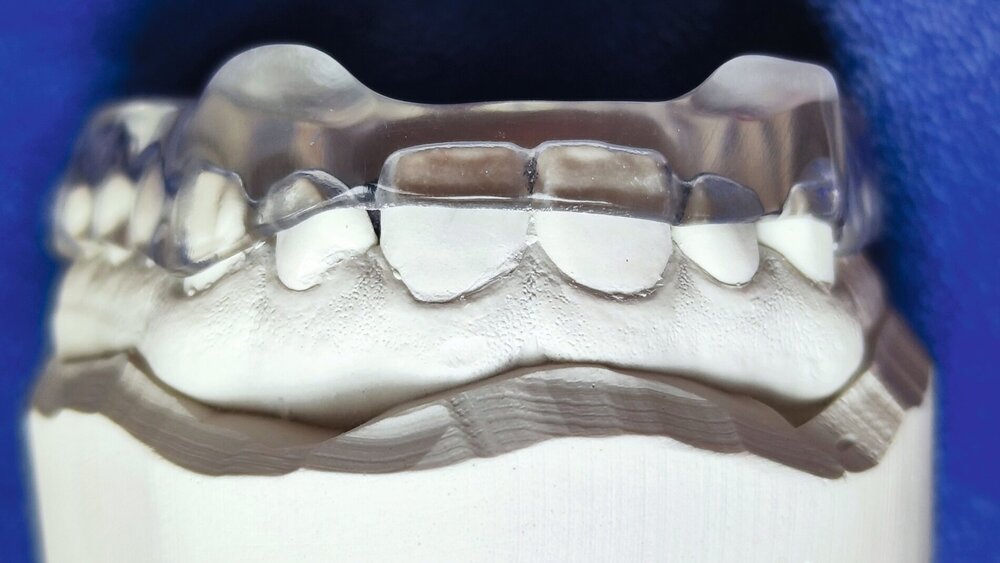
S: Schiene, vorzugsweise im Oberkiefer. Gegenüber einer Unterkiefer-Schiene ist eine Schiene im Oberkiefer weniger grazil und damit stabiler, zudem erlaubt sie mehr Raum für die Zunge. Im Fall der Michigan-Schiene, die klassischerweise – wenn immer möglich – im Oberkiefer hergestellt wird, wird die „Freiheit in der Zentrik“ palatinal gestaltet, was deutlich einfacher ist als im Fall einer Unterkiefer-Schiene, wo dies labial erfolgt. Hauptziele bei Bruxismus sind der Schutz der Zähne und der dentalen Restaurationen vor Abrieb sowie eine gleichmäßigere Verteilung der beim Bruxismus auftretenden Kräfte. Zudem führt die Schiene während des Tragens zu einer Neuorganisation der intramuskulären und intraartikulären Funktionsmuster, die eine Entlastung motorischer Einheiten und Gelenkstrukturen ermöglicht [Schindler et al., 2014]. Die Schiene der Wahl ist bei Personen ab 16 Jahren (Richtwert: die natürliche Feineinstellung der Okklusion ist zu diesem Zeitpunkt weitestgehend erfolgt) die Michigan-Schiene (Abbildungen 3 bis 5). Bei Personen unter 16 Jahren ist eine weiche Schiene im Oberkiefer zu empfehlen.
Terminologischer Hinweis: Bei den Kontakten der Zähne auf der Kunststoffoberfläche handelt es sich nicht um Okklusionskontakte.
© Türp, UZB; Labor: dental moeschli.ch, BaselNützliche Therapien
Abhängig vom Ausmaß der bestehenden Symptome (zum Beispiel deutliche Verspannung und Schmerzen der Kaumuskulatur) können zusätzlich weitere Maßnahmen zum Einsatz kommen, wie:
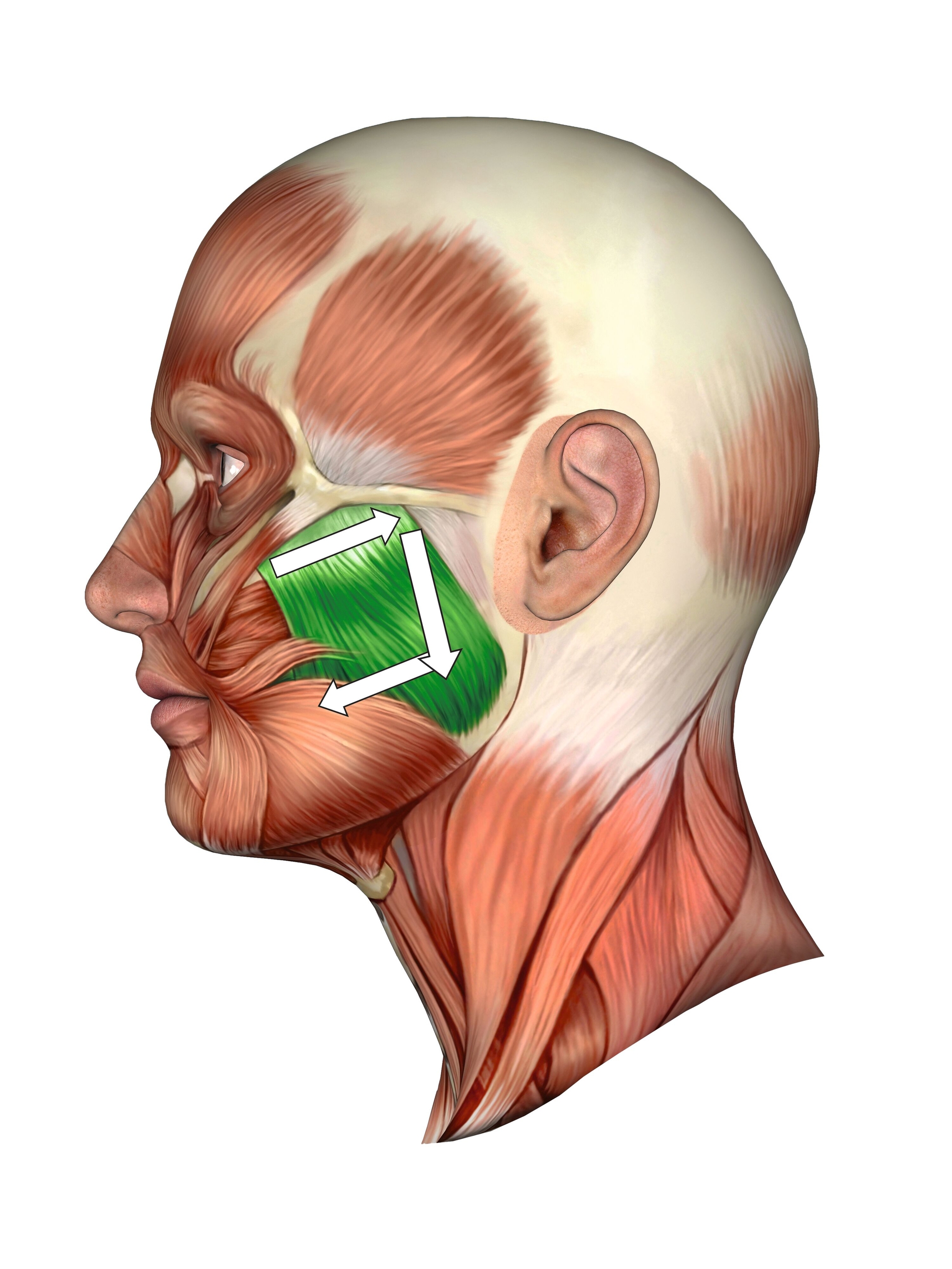
mehrmals täglich mehrminütige beidseitige Massage der Massetermuskeln: Die Massage kann nach vorgängiger Applikation einer geeigneten Creme, die im Fall des von uns verwendeten Produkts Extrakte aus Arnika, Calendula, Echinacea und Kamille enthält, deutlich geschmeidiger und angenehmer sein als beim Massieren auf trockener Haut. Für die Massage hat es sich bewährt, die Ellenbogengelenke auf einer Tischoberfläche abzustützen und den Unterkiefer entspannt in Ruhelage zu positionieren, so dass die Zähne keine Kontakte aufweisen und die Kiefermuskeln entspannt sind. Die Handwurzelknochen der Handinnenfläche werden unterhalb der Jochbögen beidseits auf den Vorderrand der Masseteren gelegt und mit einer Kraft, die der Patient als angenehm empfindet, nach posterior in Richtung Ohr bewegt. Von dort verläuft die Bewegung nach kaudal Richtung Kieferwinkel und dann entlang des Masseteransatzes bis zum Vorderrand dieses Muskels (Abbildungen 6 und 7). Anschließend wird abgesetzt und die U-förmige Bewegung wird mehrmals wiederholt. Dabei soll eine Kraft angewandt werden, die der Patient als angenehm empfindet. Diese Übung kann mehrmals täglich durchgeführt werden.
Kieferbezogene Physiotherapie, gegebenenfalls unterstützt durch eine physikalische Therapie, durch eine entsprechend geschulte Fachkraft.
medikamentöse Therapie (gegebenenfalls nach Rücksprache mit dem Hausarzt):
Muskelrelaxans (zum Beispiel Methocarbamol)
sehr selten, nämlich in Fällen, in denen die hier beschriebenen Maßnahmen (und Variationen) keinen Erfolg zeigen und der Leidensdruck hoch ist: Injektion von Botulinumtoxin in die Kaumuskulatur (bei Erwachsenen). Dabei handelt es sich um einen Off-Label-Use, weshalb unter anderem berufsrechtliche Vorgaben zu beachten sind [Peroz et al., 2019].
Literaturliste
AASM (American Academy of Sleep Medicine) (Hrsg.): The International Classification of Sleep Disorders. Third Edition. (ICSD-3). 2014.
AASM (American Academy of Sleep Medicine): The AASM International Classification of Sleep Disorders – Third Edition, Text Revision (ICSD-3-TR). 2023; URL: aasm.org/clinical-resources/international-classification-sleep-disorders [letzter Zugriff: 18.03.2024].
Campello CP, Moraes SLD, Vasconcelos BCDE, Lima ELS, Pellizzer EP, Lemos CAA, Muniz MTC: Polymorphisms of the serotonin receptors genes in patients with bruxism: a systematic review. J Appl Oral Sci 2022;29:e20210262.
Chemelo VDS, Né YGS, Frazão DR, de Souza-Rodrigues RD, Fagundes NCF, Magno MB, da Silva CMT, Maia LC, Lima RR: Is there association between stress and bruxism? A systematic review and meta-analysis. Front Neurol 2020;11:59077.
Chrcanovic BR, Kisch J, Albrektsson T, Wennerberg A: A retrospective study on clinical and radiological outcomes of oral implants in patients followed up for a minimum of 20 years. Clin Implant Dent Relat Res 2018;20:199-207.
Frohman BS: The application of psychotherapy to dental problems. Dent Cosmos 1931;73: 1117-1122.
Hermesh H, Schapir L, Marom S, Skopski R, Barnea E, Weizman A, Winocur E: Bruxism and oral parafunctional hyperactivity in social phobia outpatients. J Oral Rehabil 2015;42:90-97.
Hosoya H, Kitaura H, Hashimoto T, Ito M, Kinbara M, Deguchi T, Irokawa T, Ohisa N, Ogawa H, Takano-Yamamoto T: Relationship between sleep bruxism and sleep respiratory events in patients with obstructive sleep apnea syndrome. Sleep Breath 2014;18:837-844.
Lange M: Vom „zene knirschen“ und „grisgramen“ – Bruxismus in Kunst und Literatur vor dem Beginn der modernen Wissenschaften. J Craniomandib Pract 2013;5:341-350.
Li Y, Yu F, Niu L, Long Y, Tay FR, Chen J: Association between bruxism and symptomatic gastroesophageal reflux disease: A case-control study. J Dent 2018;77:51-58.
Lobbezoo F, Ahlberg J, Glaros AG, Kato T, Koyano K, Lavigne GJ, de Leeuw R, Manfredini D, Svensson P, Winocur E: Bruxism defined and graded: an international consensus. J Oral Rehabil 2013;40:2-4.
Lobbezoo F, Ahlberg J, Raphael KG, Wetselaar P, Glaros AG, Kato T, Santiago V, Winocur E, De Laat A, De Leeuw R, Koyano K, Lavigne GJ, Svensson P, Manfredini D: International consensus on the assessment of bruxism: Report of a work in progress. J Oral Rehabil 2018;45:837-844.
Mirhashemi A, Khami MR, Kharazifard M, Bahrami R: The evaluation of the relationship between oral habits prevalence and COVID-19 Pandemic in adults and adolescents: A systematic review. Front Public Health 2022;10:86018.
Montastruc JL: Drugs and bruxism: A study in the World Health Organization's pharmacovigilance database. Br J Clin Pharmacol 2023;89:3765-3768.
Mortazavi N, Tabatabaei AH, Mohammadi M, Rajabi A: Is bruxism associated with temporomandibular joint disorders? A systematic review and meta-analysis. Evid Based Dent 2023;24:144.
Oporto GH 5th, Bornhardt T, Iturriaga V, Salazar LA: Single nucleotide polymorphisms in genes of dopaminergic pathways are associated with bruxism. Clin Oral Investig 2018;22:331-337.
Peroz I, Bernhardt O, Kares H, Korn HJ, Kropp P, Lange M, Müller A, Nilges P, Ommerborn MA, Steffen A, Tholen R, Türp JC, Wolowski A: S3-Leitlinie (Langversion). Diagnostik und Behandlung von Bruxismus. J Craniomandib Funct 2019;11: 225-292, i294-i385; URL: www.awmf.org/uploads/tx_szleitlinien/083-027l_S3_Bruxismus-Diagnostik-Behandlung_2019-06.pdf [letzter Zugriff: 18.03.2024].
Polmann H, Réus JC, Massignan C, Serra-Negra JM, Dick BD, Flores-Mir C, Lavigne GJ, De Luca Canto G: Association between sleep bruxism and stress symptoms in adults: A systematic review and meta-analysis. J Oral Rehabil 2021;48:621-631.
Quadri MF, Mahnashi A, Al Almutahhir A, Tubayqi H, Hakami A, Arishi M, Alamir A: Association of awake bruxism with khat, coffee, tobacco, and stress among Jazan University students. Int J Dent 2015;2015:842096.
Réus JC, Polmann H, Mendes Souza BD, Flores-Mir C, Trevisol Bittencourt PC, Winocur E, Okeson J, De Luca Canto G: Association between primary headache and bruxism: an updated systematic review. J Oral Facial Pain Headache 2021;35:129-138.
Rintakoski K, Kaprio J: Legal psychoactive substances as risk factors for sleep-related bruxism: a nationwide Finnish Twin Cohort study. Alcohol Alcohol 2013;48:487-494.
Schiffman E, Ohrbach R, Truelove E, Look J, Anderson G, Goulet JP, List T, Svensson P, Gonzalez Y, Lobbezoo F, Michelotti A, Brooks SL, Ceusters W, Drangsholt M, Ettlin D, Gaul C, Goldberg LJ, Haythornthwaite JA, Hollender L, Jensen R, John MT, De Laat A, de Leeuw R, Maixner W, van der Meulen M, Murray GM, Nixdorf DR, Palla S, Petersson A, Pionchon P, Smith B, Visscher CM, Zakrzewska J, Dworkin SF: Diagnostic Criteria for Temporomandibular Disorders (DC/TMD) for clinical and research applications: recommendations of the International RDC/TMD Consortium Network and Orofacial Pain Special Interest Group. J Oral Facial Pain Headache 2014;28:6-27.
Schindler HJ, Hugger A, Kordaß B, Türp JC: Grundlagen der Schienentherapie. J Craniomandib Pract 2014;6:207-230.
Silva TB, Ortiz FR, Maracci LM, Silva GBP, Salbego RS, Liedke GS, Marquezan M: Association among headache, temporomandibular disorder, and awake bruxism: A cross-sectional study. Headache 2022;62:748-754.
Simonek M, Türp JC, Bornstein MM, Dagassan-Berndt D: Prevalence and correlation with sex, age, and dental status of bone apposition at the mandibular angle and radiographic alterations of the temporomandibular joints: a retrospective observational study in an adult Swiss population. BMC Oral Health 2024;24:193.
Türp JC, Schlenker A, Schröder J, Essig M, Schmitter M: Disk displacement, eccentric condylar position, osteoarthrosis ‒ misnomers for variations of normality? Results and interpretations from an MRI study in two age cohorts. BMC Oral Health 2016;16:124.
Türp JC: Unbiologisch, widersprüchlich, wissenschaftsfern: Der Begriff «Zentrik». Quintessenz Zahntechn 2020;46:938-946
TürpJC, SimonekM, Dagassan D: Bone apposition at the mandibular angles as a radiological sign of bruxism: a retrospective study. BMC Oral Health 2021;21:537
Türp JC: Bruxismus – vom Kieferpressen und Zähneknirschen. Z Komplementärmed 2021;3:22-27
von Strümpell A: Zur Charakteristik der gegenwärtigen Therapie. Dtsch Med Wochenschr 1922;48:1-5
Wetselaar P, Vermaire EJH, Lobbezoo F, Schuller AA: The prevalence of awake bruxism and sleep bruxism in the Dutch adult population. J Oral Rehabil 2019;46:617-623.
Zhou Y, Gao J, Luo L, Wang Y: Does bruxism contribute to dental implant failure? A systematic review and meta-analysis. Clin Implant Dent Relat Res 2016;18:410-420.