Was war zuerst da – Parodontitis oder Diabetes?
Die Betrachtung einer Erkrankung kann von Fachdisziplin zu Fachdisziplin höchst unterschiedlich ausfallen. Das zeigten der Parodontologe Prof. Dr. Christian Graetz und der Internist, Endokrinologe und Diabetologe Prof. Dr. Dominik Schulte, beide tätig am Universitätsklinikum Schleswig-Holstein in Kiel, in einem als „Battle“ angekündigten Gemeinschaftsvortrag „Parodontologie und Diabetes oder doch vice versa?“ auf der Sylter Woche.
Zum Auftakt ging Graetz auf die Rolle des Biofilms bei der Pathogenese der Parodontitis ein. Einerseits stehe der Biofilm klinisch als „der böse Wolf“ da, der entfernt werden müsse, andererseits seien Biofilme ein ganz natürlicher Bestandteil der Mundhöhle. Der Mensch habe sich in den anderthalb Millionen Jahren seines Bestehens als Holobiont entwickelt, der in Symbiose mit seinen in Biofilmen organisierten Bakterien lebt. Erst das Umkippen oraler Biofilme in eine Dysbiose führe dann zur Erkrankung Parodontitis.
Für dieses Umkippen allerdings können viele verschiedene Faktoren verantwortlich sein, weshalb Gingivitis und Parodontitis als biofilmassoziierte, multifaktorielle Entzündungserkrankungen betrachtet werden. Die Lösung aus Sicht der Parodontologie ist dann nachvollziehbar: die Entfernung des dysbiotischen Biofilms. Die Wirksamkeit dieser Therapie ist klinisch und wissenschaftlich unbestritten, doch was bedeutet das jetzt für den Kontext von Parodontitis und Diabetes?
„Ihr versteht die Parodontitis nicht“
In diese Frage grätschte der Internist Schulte hinein und schaffte ein bisschen Battle-Atmosphäre: „Lieber Christian, ich muss Dich enttäuschen. Das Problem fängt ja da schon an, dass ihr Parodontitis gar nicht richtig versteht. Da ist eine „itis“ drin, eine Entzündung, und Du sagst, Du möchtest das Mikrobiom optimieren, indem Du es wegschaffst, aber es soll sich selber wieder reparieren - das passt ja irgendwie gar nicht richtig zusammen.“
Schulte gibt dann einen ersten Hinweis auf seine Perspektive. So erhöht ein Diabetes beispielsweise die Expression des proinflammatorischen Mediators Interleukin-17 (IL-17). Eine Untersuchung am Mausmodell konnte zeigen, dass eine Maus trotz pathogenem, dysbiotischem Mikrobiom mit der Blockade des IL-17 viel weniger Parodontitis entwickelte als eine nicht mit IL-17-Inhibitor behandelte Maus. Ein wenig provokant fragte Schulte, ob es nicht dringend an der Zeit sei, in der Parodontologie nicht nur Zähne zu putzen, sondern gegebenenfalls therapeutisch IL-17 zu blockieren. Aus seiner Sicht käme erst der Diabetes und dann die Parodontitis.
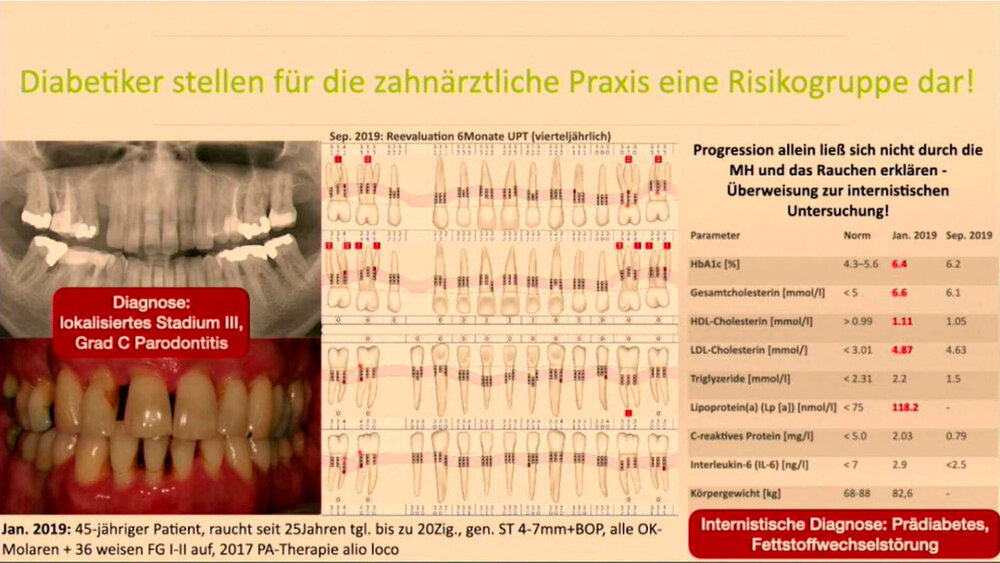
IL-17-Inhibitoren gegen Parodontitis?
Graetz fragte im Gegenzug, ob die Verabreichung von IL-17-Inhibitoren gegen Parodontitis denn nicht die Gefahr systemischer Nebenwirkungen berge. Schulte verneinte. Deutlich zu spüren war, dass der Zahnarzt erst noch Zeit braucht, sich mit solchen Interventionen anzufreunden. Und es stellt sich dann auch die Frage, inwieweit und wann eine solche Intervention notwendig ist, denn die Parodontitistherapie kann ihrerseits durchaus zeigen, dass sie einen Diabetes durchaus positiv beeinflussen kann, wie Graetz an dem Beispiel eines Parodontitispatienten mit Prädiabetes zeigte (siehe Abbildung 2). Neun Monate nach der Parodontalbehandlung zeigten sich die Laborparameter teils deutlich verbessert. Insbesondere war es gelungen, den Wert des C-reaktiven Proteins von 2,03 mg/l auf 0,79 mg/l zu senken.
Einigkeit bei den klinischen Empfehlungen
Wiewohl man sich schlussendlich nicht über die Pathogenese des Erkrankungspaares Parodontitis/Diabetes einigen konnte, waren die klinischen Empfehlungen weitgehend unstrittig:
Eine enge interdisziplinäre Zusammenarbeit sollte angestrebt werden. Das sei zwar vom wissenschaftlichen Standpunkt aus nichts Neues, müsse aber in der Praxis gelebt werden. Lautet die Hauptdiagnose „Diabetes“ und ist der PAR-Status unbekannt, sollte der Diabetologe anamnestisch zu Symptomen parodontaler Erkrankungen nachfragen und die Konsultation und Behandlung beim Hauszahnarzt initiieren. Umgekehrt sollte der Zahnarzt bei bekannter Parodontitisdiagnose und Verdacht auf einen möglichen unerkannten Diabetes anamnestisch beispielsweise nach dem BMI und Blutzuckerwerten fragen. Empfehlenswert wäre auch ein Risikoscreening mit Fragebögen.
Eine systematische Parodontalbehandlung nach der aktuellen Leitlinie kann die Entzündungsparameter beim Diabetes senken.
Empfohlen wird eine optimierte Mundhygiene, die Beeinflussung des Gesundheitsbewusstseins bei Patienten und die Integration in ein patientenindividuelles Recallprogramm.