Klinik, Diagnostik und Therapie der MIH
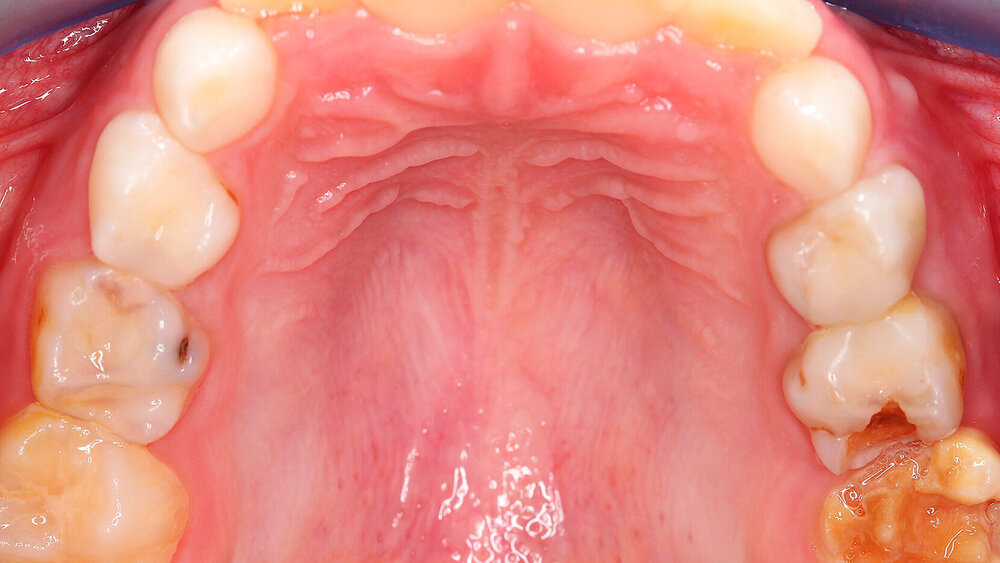
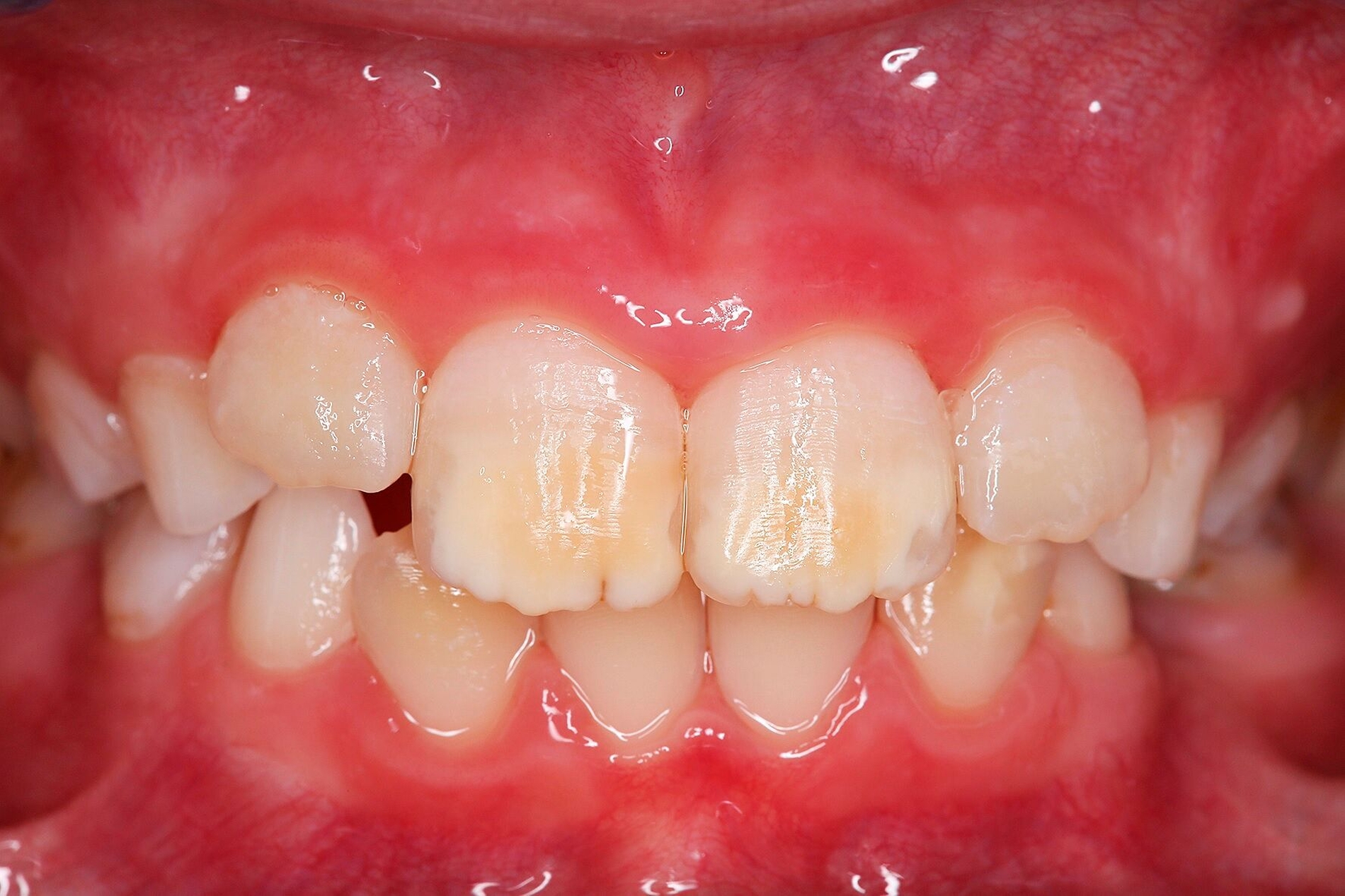
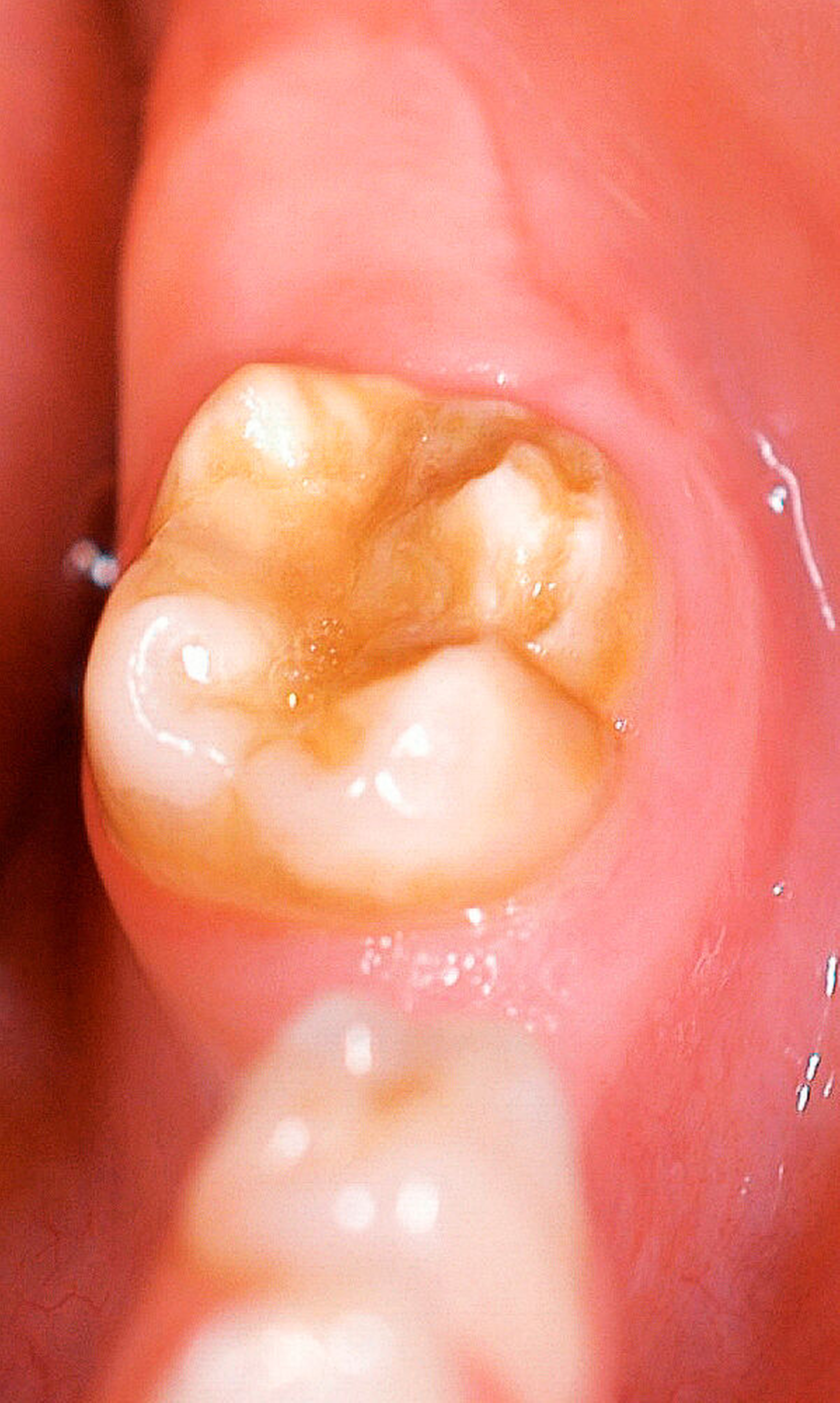
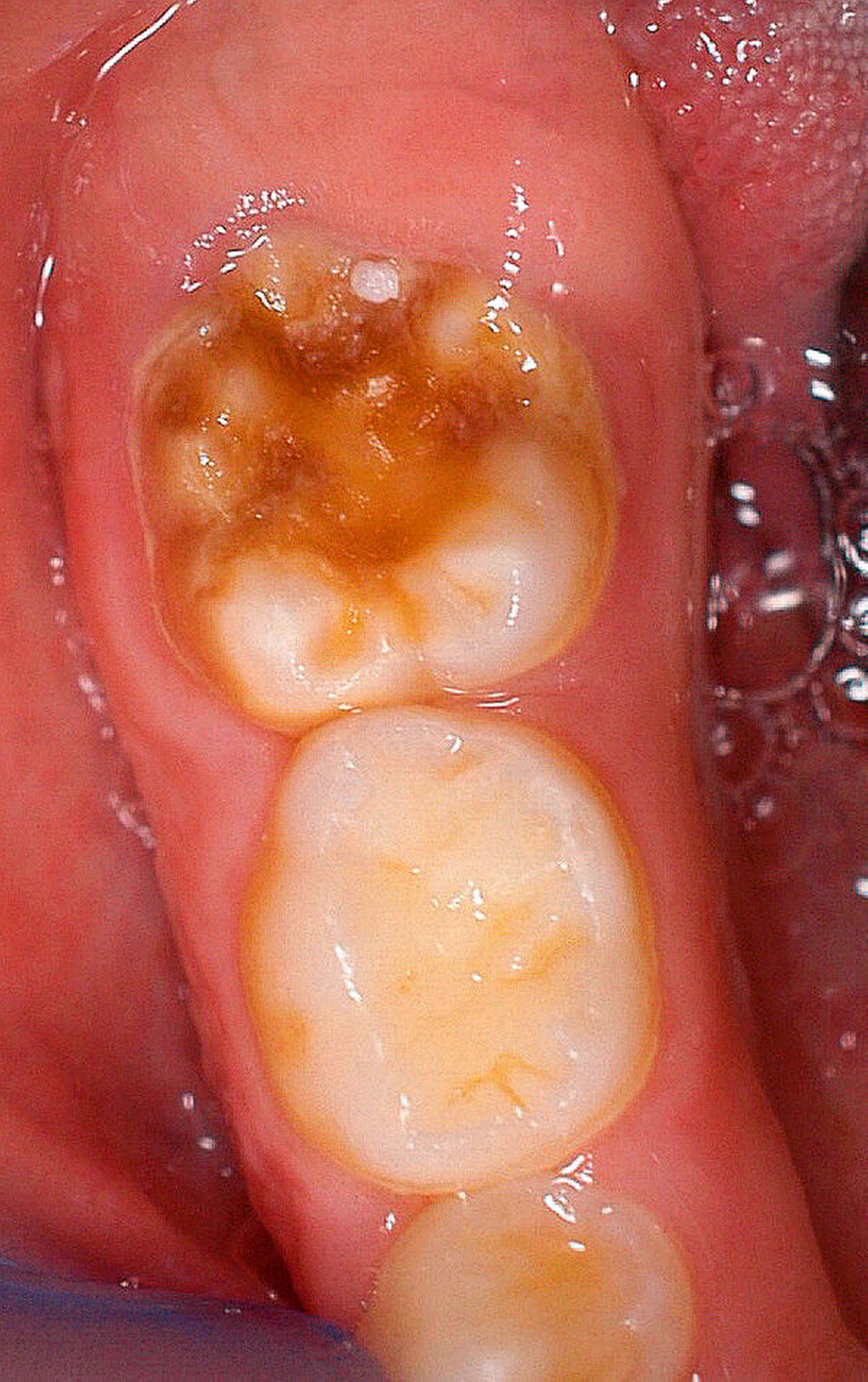
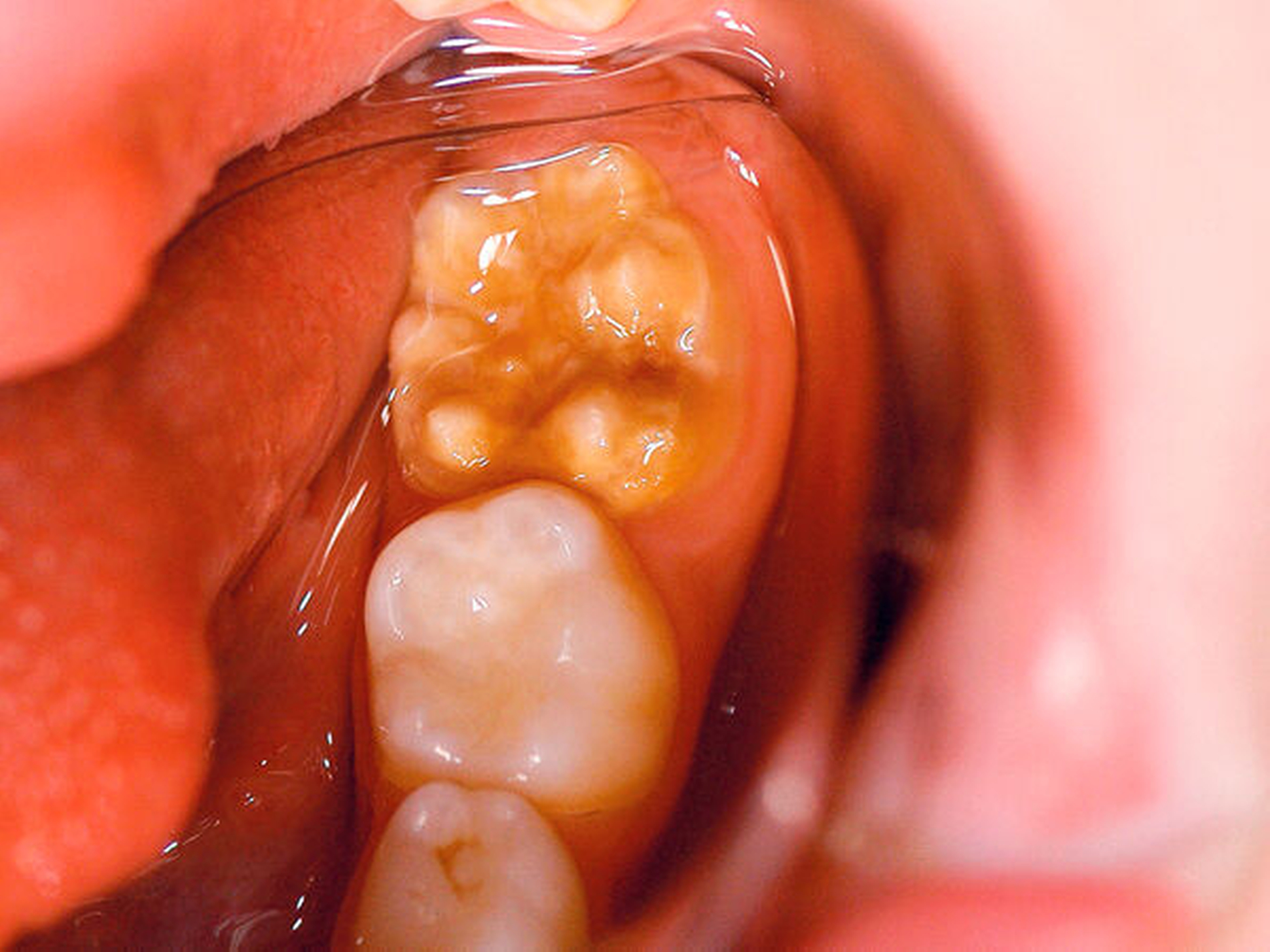
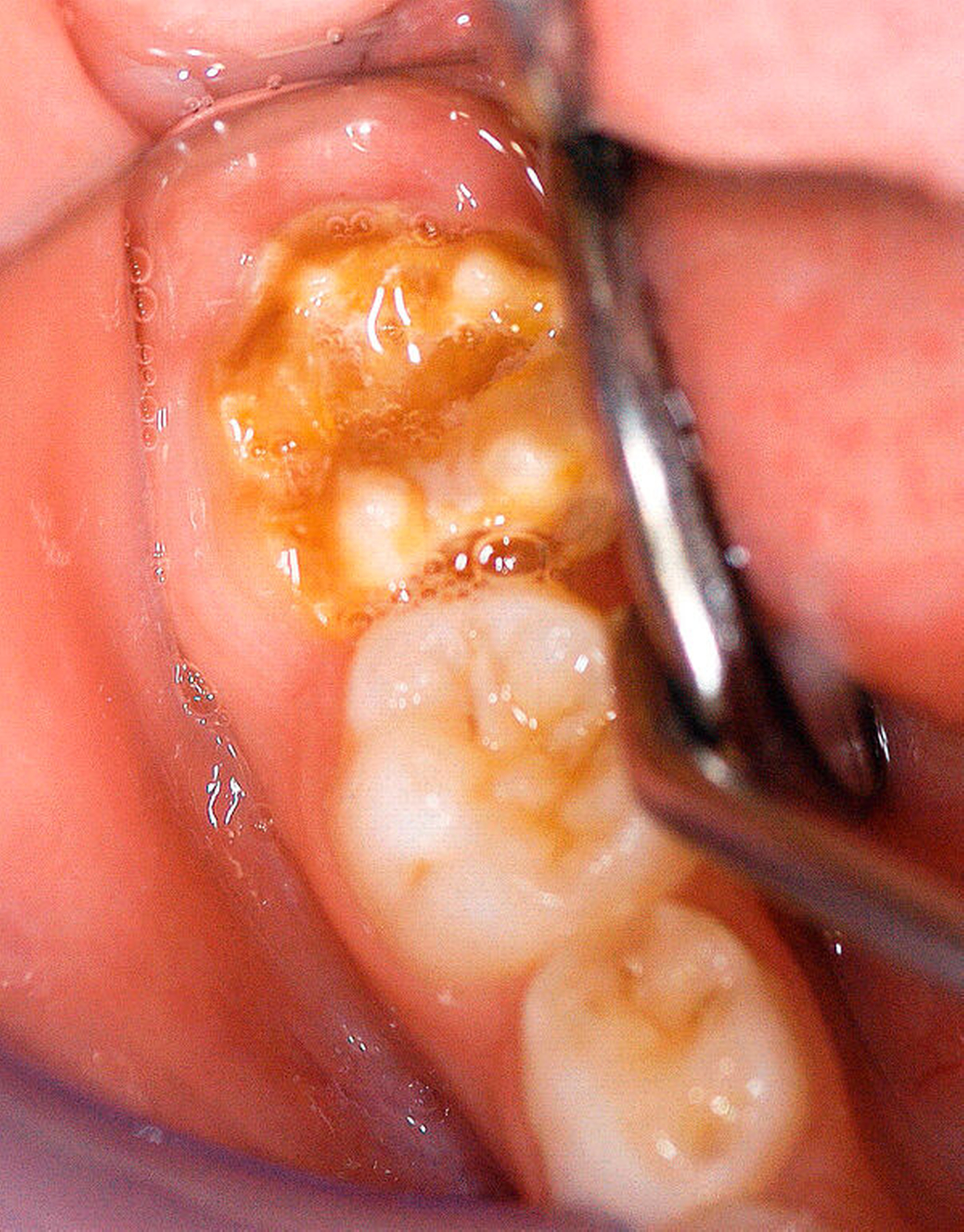
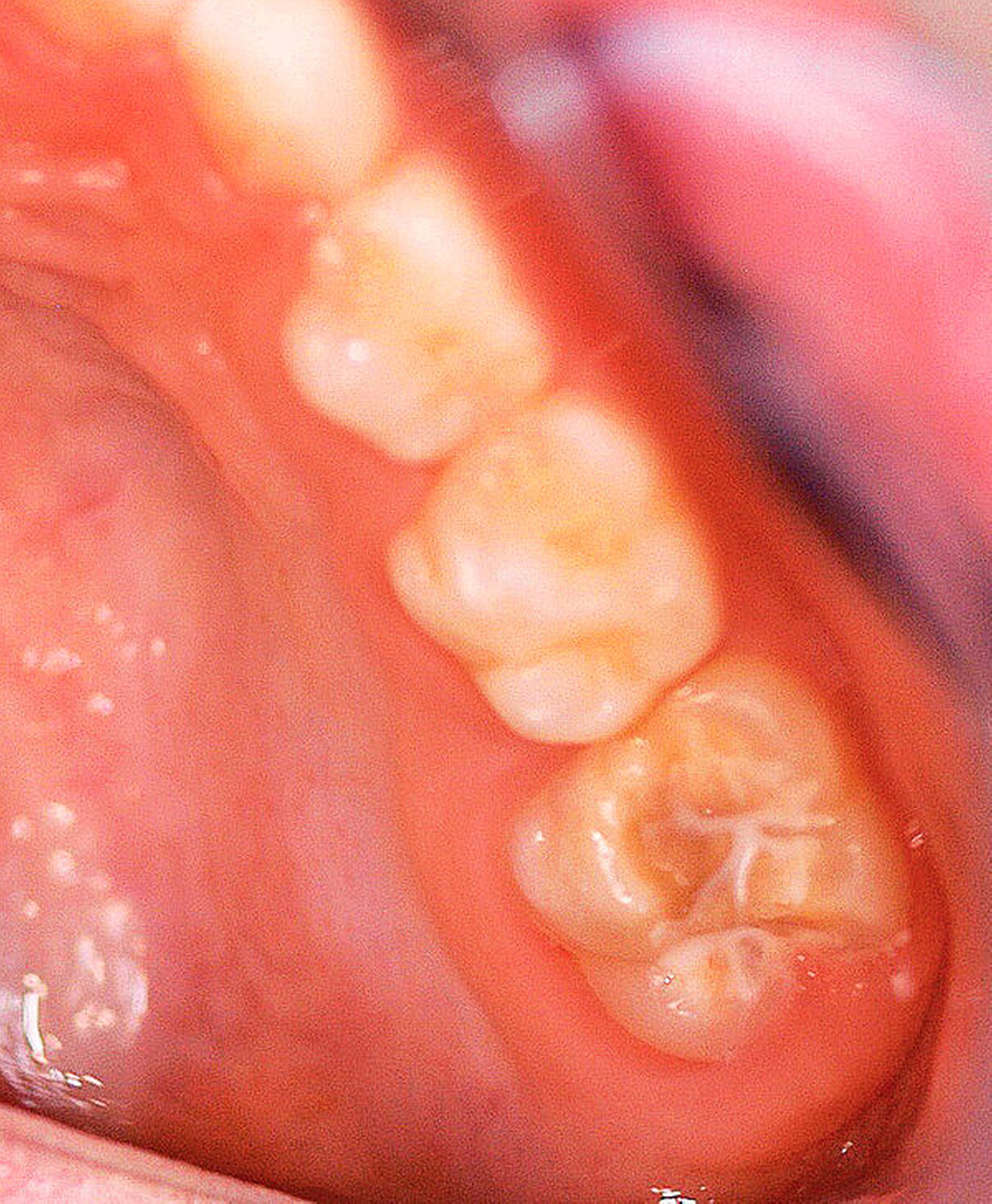
Der Begriff der „Molaren-Inzisiven-Hypomineralisation“ hat vor knapp 20 Jahren Eingang in die Literatur gefunden [Weerheijm et al., 2001]. Beschrieben wird eine systemisch bedingte Hypomineralisation von ein bis vier bleibenden ersten Molaren mit oder ohne Beteiligung der Inzisiven (Abbildungen 1 und 2).
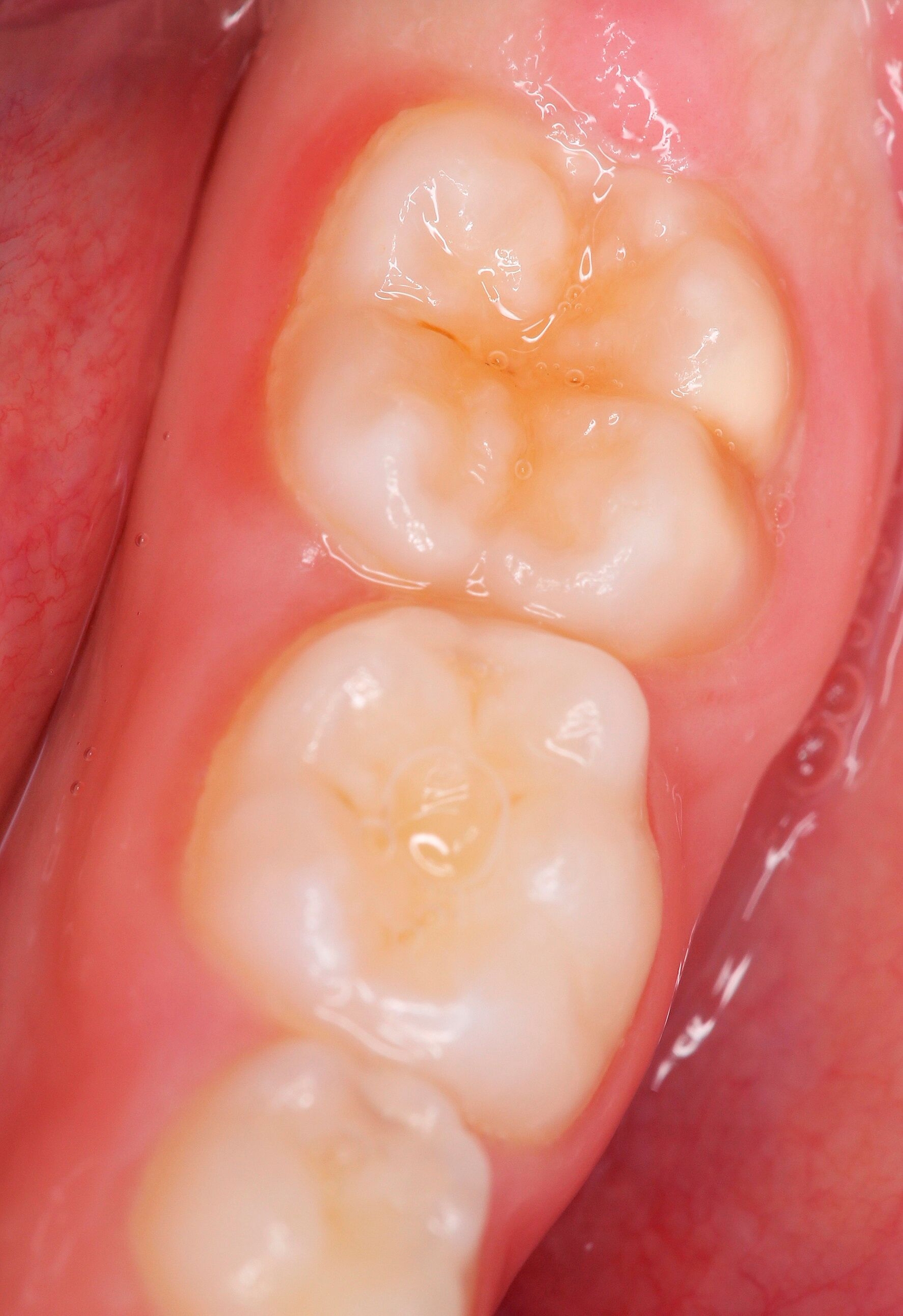
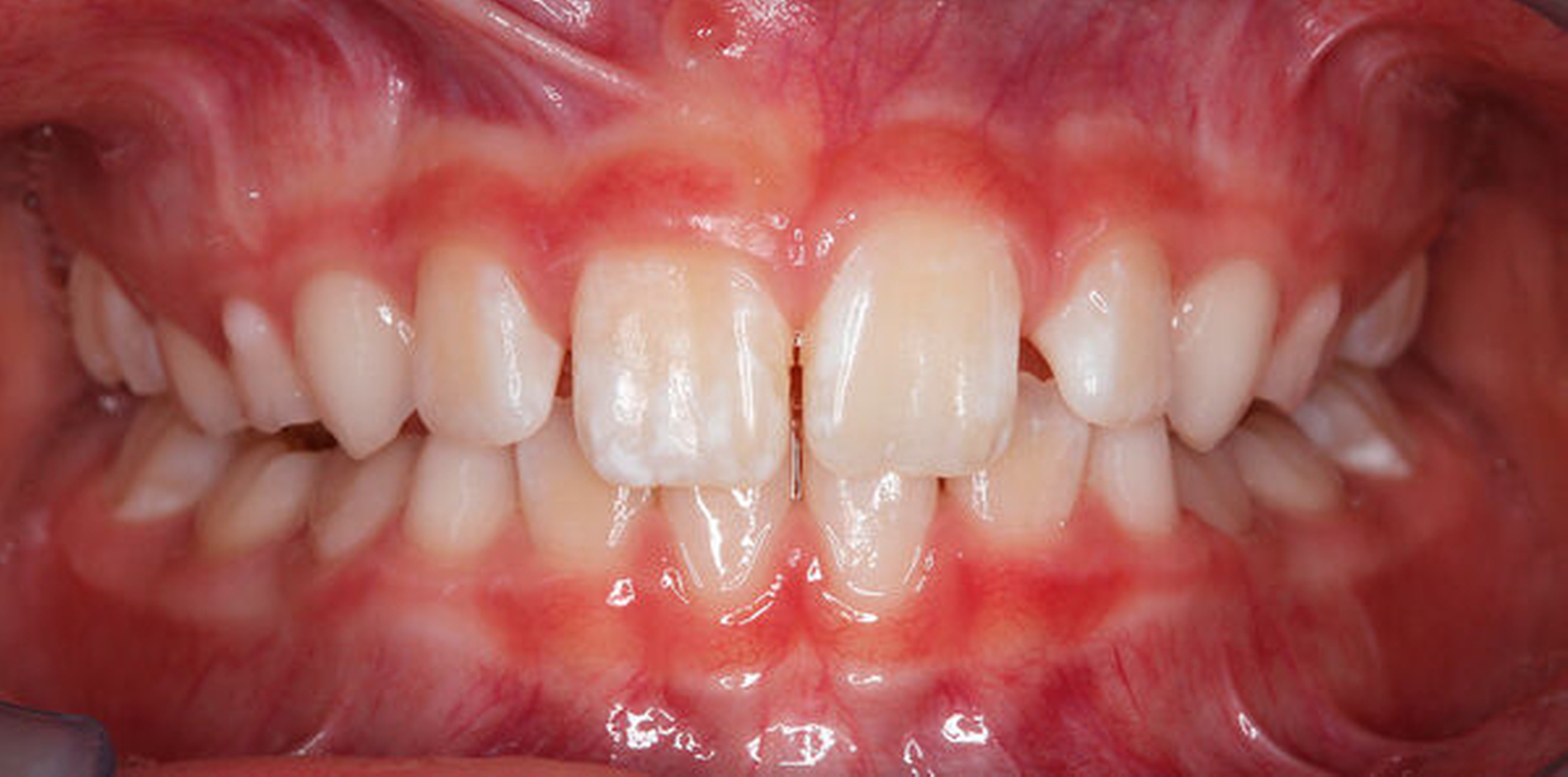
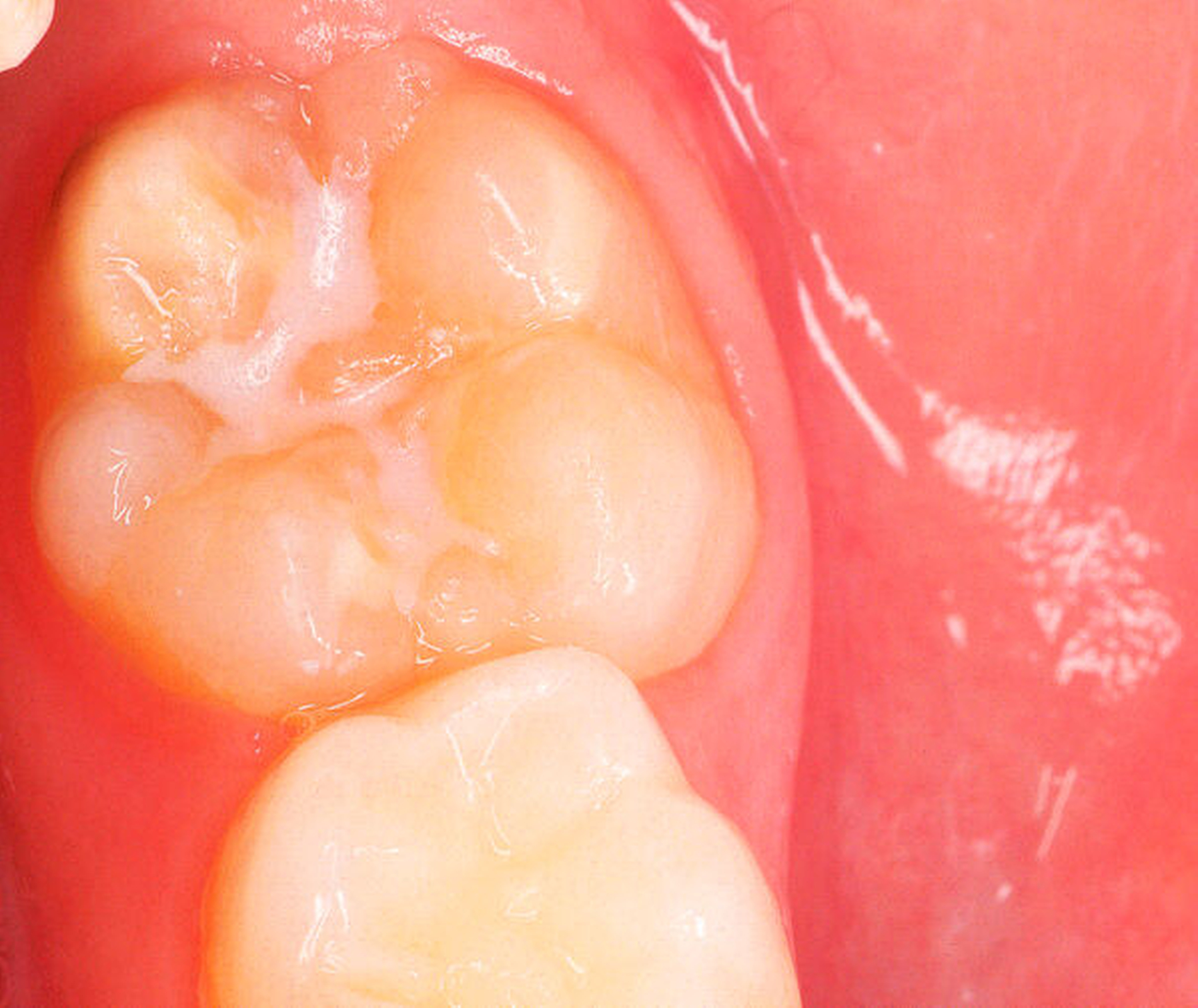
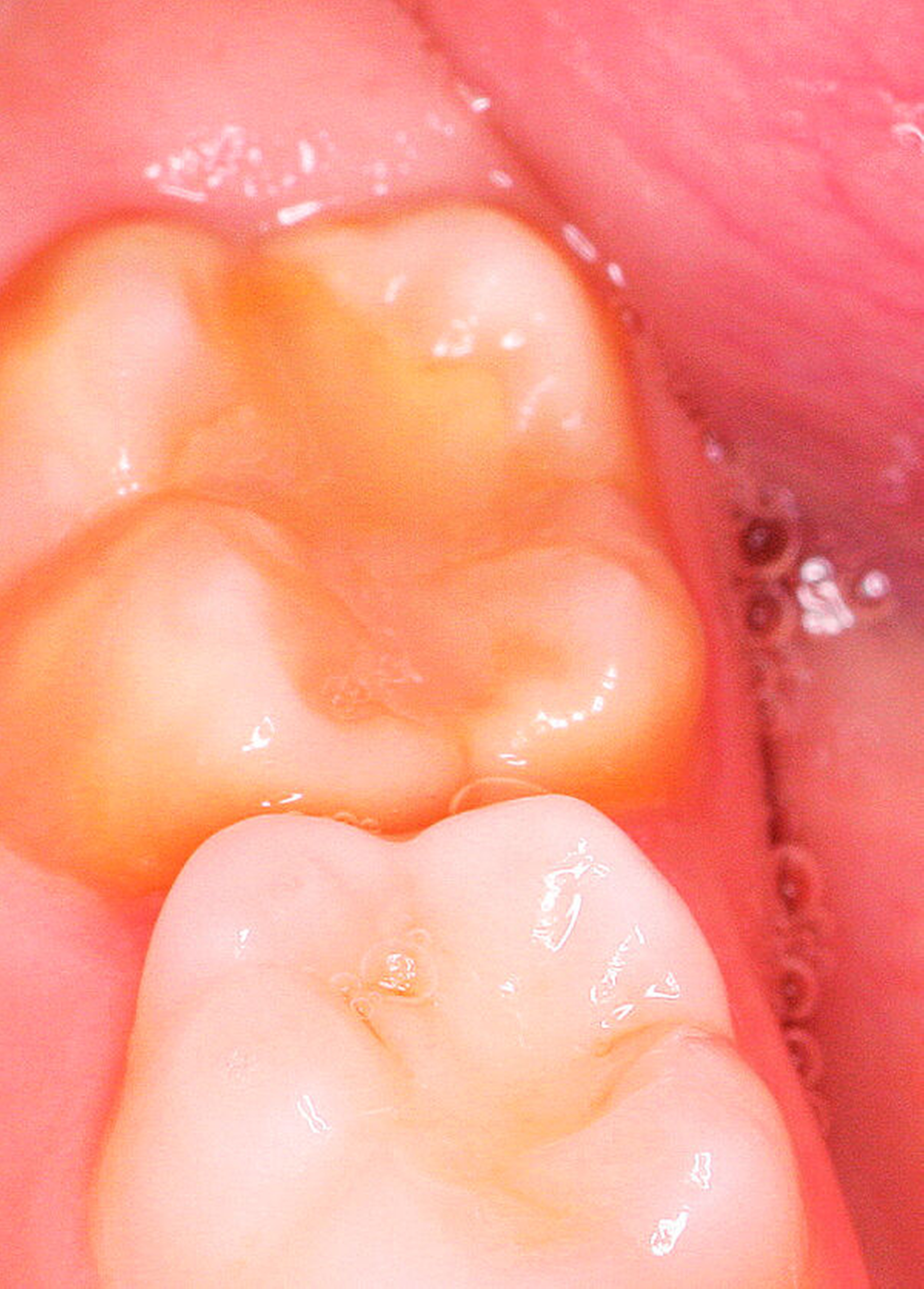
Die Ausprägung der Mindermineralisation kann stark variieren (Abbildungen 3 und 4). Klinisch zeigen sich an den betroffenen Zähnen unterschiedlich starke Verfärbungen beziehungsweise Opazitäten bis hin zu ausgeprägten Schmelzverlusten. So kann die Mineralisationsstörung im Bereich der Molaren auf einzelne Bereiche beschränkt sein, das Fissurenrelief einbeziehen oder sich über die gesamte Glattfläche erstrecken [Koch et al., 1987]. Bei den Inzisiven ist die Mindermineralisation bukkal zu finden. Geringgradig betroffene Zähne sind dabei eher durch weiß-gelbliche oder gelb-braune, unregelmäßige Verfärbungen gekennzeichnet, schwere Hypomineralisationsformen weisen dagegen abgesplitterte oder fehlende Schmelz- und/oder Dentinareale unterschiedlichen Ausmaßes auf.
Sind bei einem Patienten mehrere Molaren betroffen, so kann es auch hier zu Variationen kommen. Dementsprechend kann es sein, dass bei einem Molaren kleine, intakte Opazitäten zu finden sind, während an einem anderen Molaren große Teile des Schmelzes bereits kurz nach dessen Eruption einbrechen [Weerheijm, 2004].
Neben dem Defekt selbst ist das Auftreten von Überempfindlichkeiten ein weiteres wichtiges klinisches Merkmal der MIH. Vor allem von einer Hypomineralisation betroffene Molaren können oft stark temperatur- und berührungsempfindlich sein. Als Ursache wird die Porosität des Schmelzes angeführt, die frühzeitig zu einer Bakterieninvasion und einer chronischen Pulpaentzündung führt [Rodd et al., 2007; Fagrell et al., 2008; Lygidakis et al., 2010]. Diese Hypersensibilität schränkt die Kinder im Genuss kalter und heißer Nahrungsmittel sowie bei der Mundhygiene ein. Zudem beeinträchtigt sie die Behandlung dieser Zähne, unter anderem deshalb, weil die chronische Pulpaentzündung eine erfolgreiche Lokalanästhesie erschweren kann [Lygidakis, 2010].
Diagnostik
Bereits in der Definition der MIH werden zwei wichtige diagnostische Faktoren angeführt: Mindestens ein Molar ist an dem Phänomen der MIH immer beteiligt, eine Kombination von betroffenen Molaren mit abgegrenzten Opazitäten an den Schneidezähnen ist möglich, aber nicht erforderlich [Weerheijm et al., 2003]. Opazitäten, die nur an den Schneidezähnen auftreten, deuten auf eine andere Ursache hin und sollten deshalb nicht der MIH zugeordnet werden.
Weiterhin orientiert sich die Diagnostik der MIH an den von der European Academy of Paediatric Dentistry (EAPD) publizierten klinischen Kriterien (Tabelle 1) [Lygidakis et al., 2010]: begrenzte Opazität, posteruptiver Schmelzeinbruch, atypische Restauration, Extraktion wegen MIH.
Differenzialdiagnostik
Folgende Krankheitsbilder müssen vom Behandler differenzialdiagnostisch in Betracht gezogen werden: erbliche Strukturanomalien (Amelogenesis imperfecta), postnatale Entwicklungsstörungen (zum Beispiel Dentalfluorose) und exogen bedingte Strukturanomalien (Trauma, apikale Entzündungen der Milchzähne – Turnerzahn, Karies).
Genetisch bedingte Dysplasien des Schmelzes werden als Amelogenesis imperfecta (AI) bezeichnet [Weinmann et al., 1945]. Die AI zeichnet sich durch die Bildung von chemisch, quantitativ und/oder strukturell abnormem Schmelz aus, während die Dentinstruktur normal ist. Im Gegensatz zur MIH findet sich die AI generalisiert an den Zähnen einer oder beider Dentitionen. Zudem besteht eine familiäre Häufung (Großeltern, Eltern, Geschwister).
Die Dentalfluorose zeigt sich als Folge einer chronisch überdosierten systemischen Fluoridexposition während der Schmelzbildung und -reifung. Sie tritt symmetrisch an homologen Zahnpaaren gemäß den Mineralisationszeiten auf und ist eine von der Dosis abhängige Erscheinung [Fejerskov et al., 1990]. Für die Abgrenzung zur MIH sind die Anamnese und der klinische Befund entscheidend (Abbildung 5).
Turner-Zähne sind entzündlich bedingt und können durch eine periapikale Infektion des vorangegangenen Milchzahns entstehen. Die Art und die Lokalisation des Defekts spielen eine wichtige Rolle in der Differenzialdiagnostik. Hypoplastische Schmelzläsionen sind meist regelmäßig und glatt, während die Ränder der von einer MIH generierten Defekte scharf und unregelmäßig sind [Ghanim et al., 2017]. Weiterhin können Turner-Zähne nicht an Molaren auftreten.
Klassifikation
International werden von MIH betroffene Zähne nach der von der EAPD vorgeschlagenen Graduierung als mild oder schwer beschrieben [Lygidakis et al., 2010]. In milden Fällen zeigen die Zähne abgegrenzte Opazitäten ohne Substanzverlust, gelegentliche Überempfindlichkeiten gegenüber äußeren Reizen (mit Ausnahme des Zähneputzens) und nur leichte ästhetische Bedenken bezüglich der Verfärbung der Schneidezähne. Unter schweren Formen werden abgegrenzte Opazitäten mit Schmelzeinbrüchen, Karies, anhaltende/spontane Überempfindlichkeiten, die die Funktion beeinträchtigen, und starke ästhetische Bedenken (im Fall der Inzisiven), die psycho-soziale Auswirkungen haben können, verstanden.
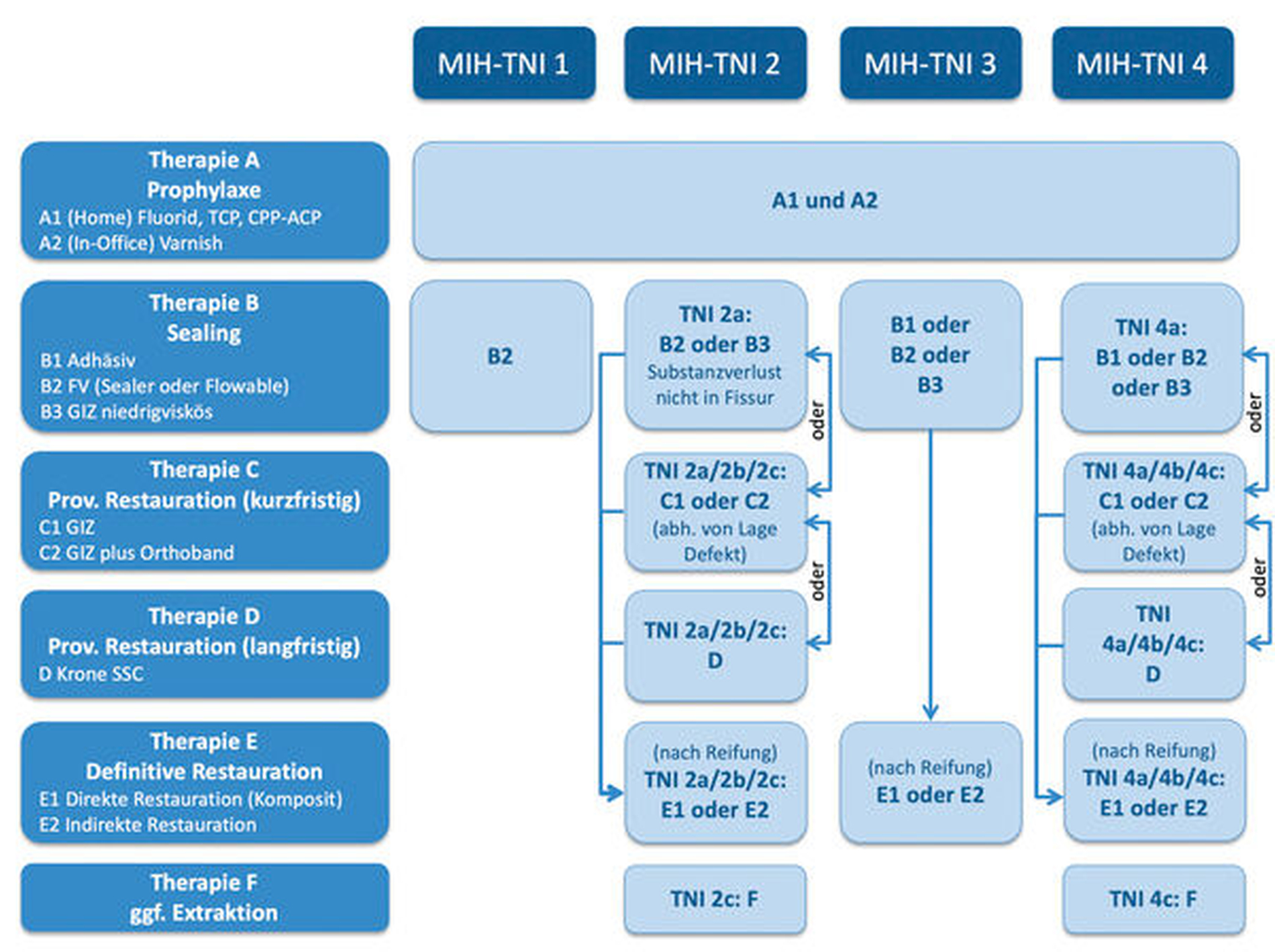
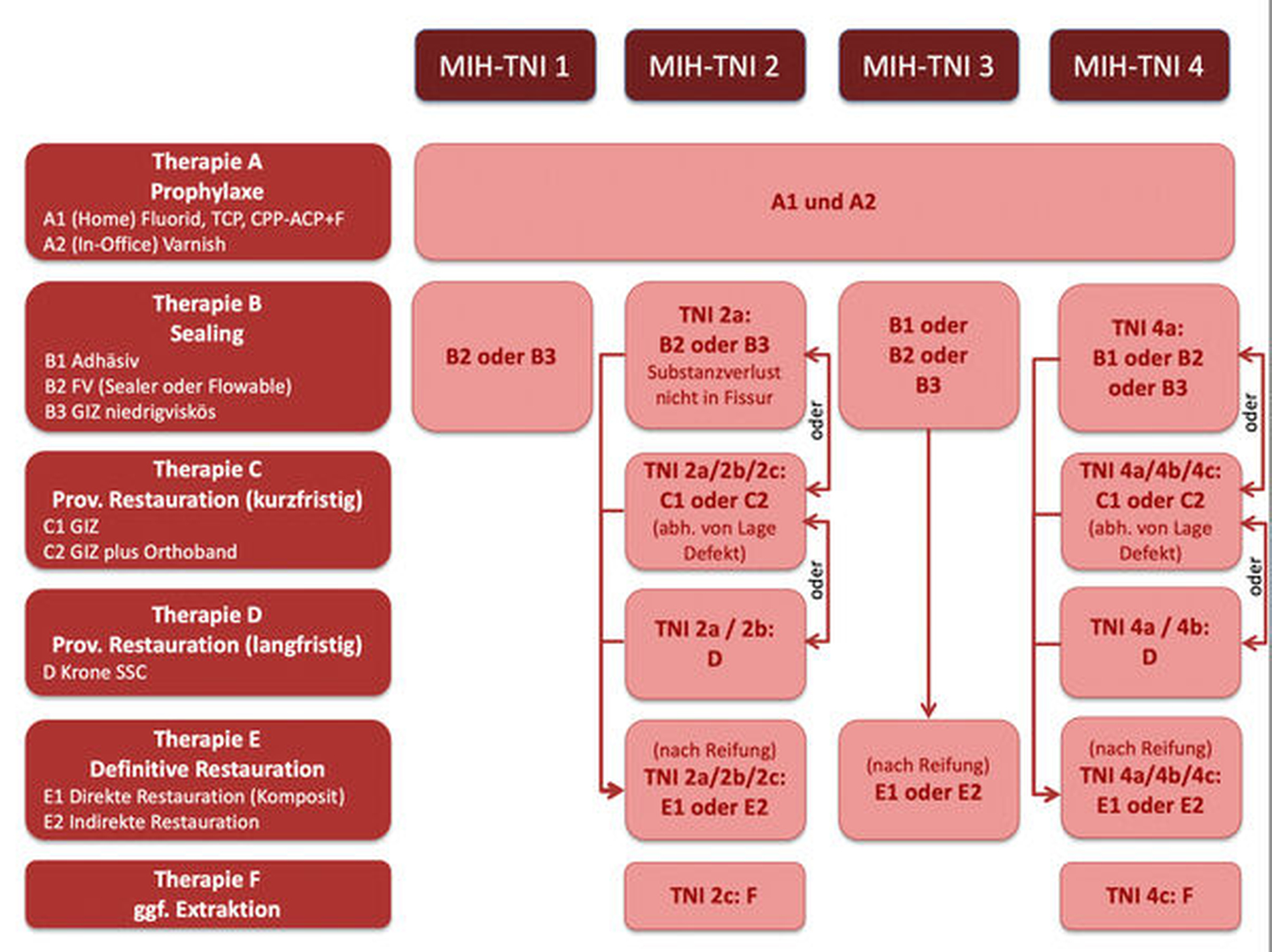
Im deutschsprachigen Raum wurde 2016 im Rahmen der Frühjahrstagung der Deutschen Gesellschaft für Kinderzahnheilkunde (DGKiZ) in Würzburg das sogenannte „Würzburger Konzept“ entwickelt, das sich aus einem Klassifizierungsindex, dem „MIH Treatment Need Index (MIH-TNI)“, und einem darauf basierenden Therapiekonzept zusammensetzt [Bekes et al., 2016; Bekes und Steffen, 2016; Steffen et al., 2017].
Ausgangspunkt hierfür war die Überlegung, dass nahezu alle verfügbaren Klassifizierungen nur den Substanz- beziehungsweise Schmelz-(Dentin-)defekt als Leitkriterium heranziehen, die in der Klinik jedoch relevante Kombination mit dem möglichen Vorliegen einer Hypersensibilität außer Acht lassen. Die Autoren argumentierten, dass den vorhandenen Klassifikationssystemen zudem die Verbindung zur Therapieempfehlung fehle. Umgekehrt seien die existierenden Therapieempfehlungen allgemein und nicht klinisch problemspezifisch gehalten. Das Würzburger Konzept kann hier die Lücke schließen, indem es dem Kliniker einen Index, der die klinischen Leitsymptome der MIH – das Defektausmaß und die Hypersensibilität – berücksichtigt, und eine darauf basierende Therapieempfehlung anbietet (Abbildungen 6a und 6b). Der MIH-TNI gliedert sich in die in Tabelle 2 aufgeführten Grade (Tabelle 2). Die leichteste Form ist bei einem MIH-Zahn gegeben, der weder eine Hypersensibilität noch einen Substanzdefekt aufweist (Index 1), die schwerste Form stellt der hypersensible MIH-Zahn mit Schmelzeinbruch dar (Index 4).
Therapieschema zur Behandlung von MIH-betroffenen Zähnen
Therapieoptionen
Generell umfasst das Behandlungsspektrum Prophylaxe-Maßnahmen, restaurative Ansätze sowie die Extraktion. Die zu wählende Therapieform ist von einer Reihe von Faktoren abhängig. Dazu zählen der vorliegende Schweregrad der MIH, das Vorhandensein von Symptomen, das Alter des Patienten sowie der soziale Hintergrund und die Erwartungshaltung des Kindes und seiner Eltern [Lygidakis et al., 2010]. Am Anfang sollte immer die frühzeitige Diagnose stehen, die möglichst schnell von Prophylaxemaßnahmen begleitet sein muss. Hierzu zählen regelmäßige Zahnreinigungen und Mundhygieneanleitungen sowie lokale Fluoridapplikationen [Lygidakis, 2010].
Bildgruppe Abb. 7–14:Grade des MIH-Treatment-Need-Index im klinischen Erscheinungsbild
Bei leichter Schmerzempfindlichkeit von MIH-betroffenen Zähnen können CPP-ACP-Präparate (Casein Phosphopeptid – amorphes Calciumphosphat) ihre Anwendung finden [Ghanim et al., 2017; Pasini et al., 2018]. Zudem nutzen sie bei einer langfristigen Anwendung der Mineralisierung der Zähne. So konnten Baroni et al. zeigen, dass nach drei Jahren täglicher Applikation von einer CPP-ACP-haltigen Paste in einer Schiene für 20 Minuten vor dem Zubettgehen eine Verbesserung des Kristallgefüges im Sinne einer Heilung erzielt werden konnte [Baroni und Marchionni, 2011]. Stärkere Überempfindlichkeiten können bei Abwesenheit von Schmelzeinbrüchen mit einer Versiegelung behandelt werden. Diese kann die Hypersensibilität verringern, dem weiteren Hartsubstanzverlust allerdings nicht vorbeugen. In einer kürzlich publizierten Studie konnte gezeigt werden, dass unabhängig vom gewählten Material für das Sealing (Glasionomerzement oder kunststoffbasiert) die Empfindlichkeiten sofort nach Applikation des Versieglers reduziert werden konnten [Bekes et al., 2019]. Zu beachten ist jedoch, dass die Retention an hypomineralisierten Zähnen oftmals schlechter als an gesunden Zähnen ist [Jalevik und Klingberg, 2002; Fayle, 2003].
Treten Schmelzeinbrüche auf, können restaurative Maßnahmen erforderlich werden. Hier kann die anvisierte Behandlung durch eine eventuell vorhandene schlechte Anästhesierbarkeit der hypomineralisierten Zähne erschwert sein [Jalevik und Klingberg, 2002]. Zur möglichen Lösung wird derzeit die alters- und gewichtsentsprechende Gabe von Schmerzmitteln bis zu 24 Stunden vor der eigentlichen Lokalanästhesie empfohlen, die die Anästhesietiefe verstärken sollen [Steffen und van Waes, 2011].
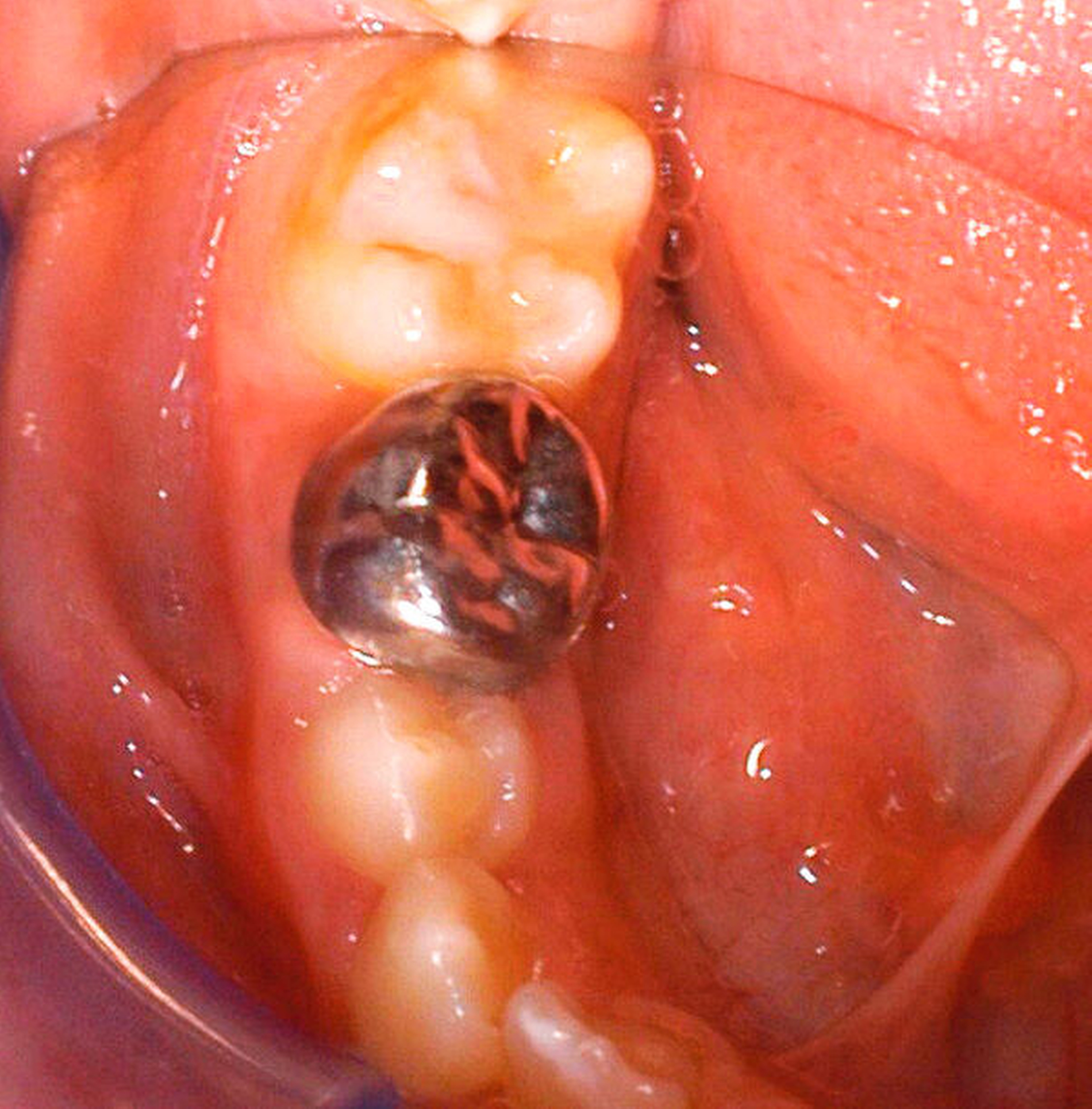
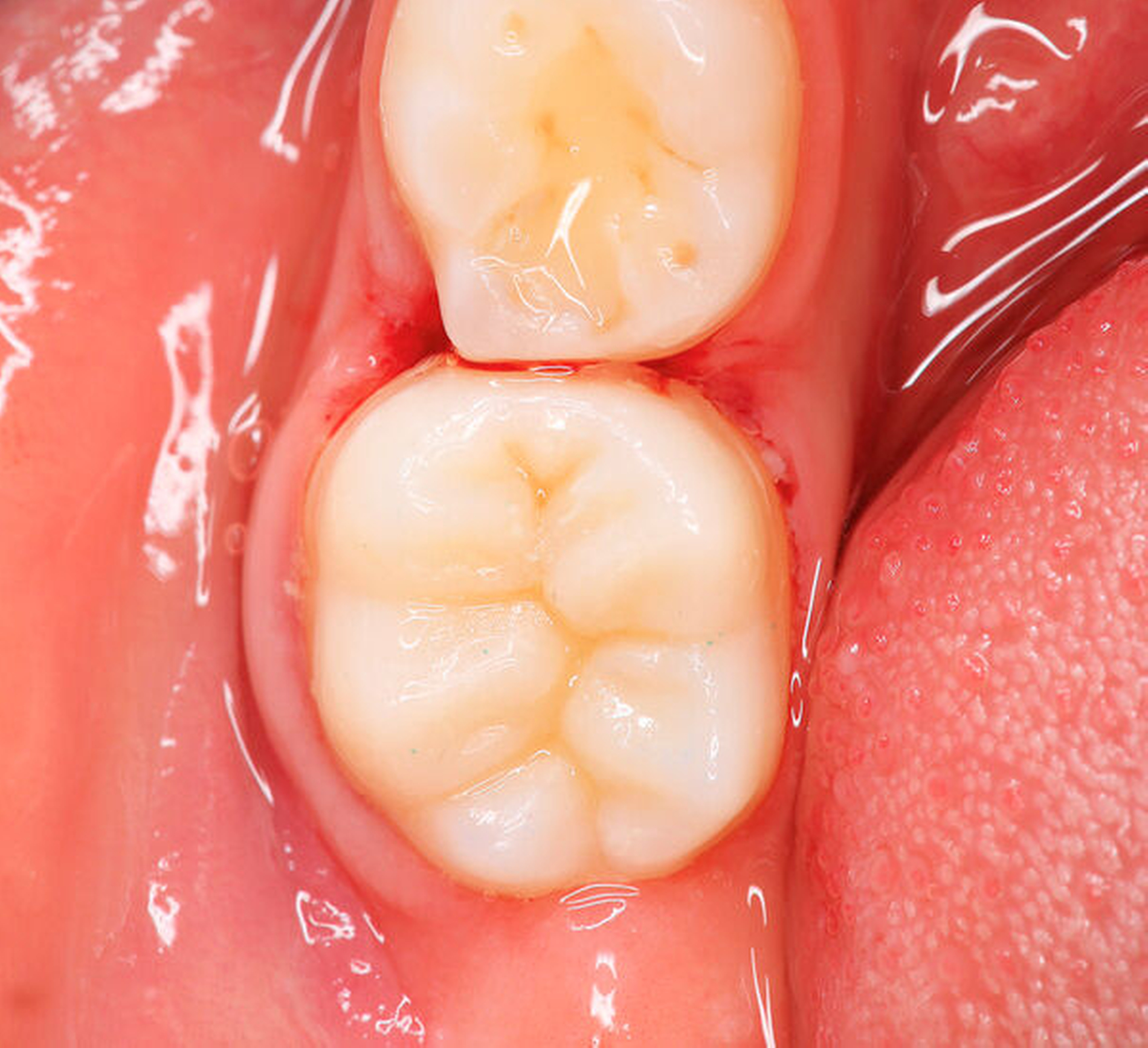
Während im Fall von minimalen Schmelzdefekten vorübergehend auch nur eine Verlaufskontrolle angezeigt sein kann, ist bei moderaten und ausgeprägten Einbrüchen die direkte Füllungstherapie indiziert. Für die Erstversorgung von MIH-Molaren, bei denen aufgrund einer unvollständigen Eruption keine absolute Trockenlegung möglich ist, eignen sich Glasionomerzemente (Abbildung 18). Langfristig sollten diese später durch definitive Füllungen ausgetauscht werden [Jalevik und Klingberg, 2002]. Bei leichten bis mittleren Defekten sind Komposite ein gutes Therapiemedium (Abbildung 19). Sie weisen bei adäquater Verarbeitung eine gute Haltedauer auf [Lygidakis et al., 2003]. Um einem weiteren Zahnhartsubstanzverlust vorzubeugen, sollten die Füllungsränder komplett im gesunden Schmelz liegen [Lygidakis et al., 2003]. Dafür muss allerdings der gesamte defekte Schmelz entfernt werden. Leider besteht hier für den Behandler oft die Schwierigkeit, das Ausmaß der Präparation festzulegen, da die hypomineralisierten Areale manchmal schwierig zu bestimmen sind. Zum anderen ist dies mitunter aufgrund der großflächigen Ausbreitung der Mindermineralisation nicht praktikabel. In diesen Fällen ist ein primär minimalinvasives Vorgehen vorzuziehen, verbunden mit periodischer Kontrolle der gelegten Füllung [Kellerhoff und Lussi, 2004]. Bei der Wahl des Adhäsivsystems sollte den Self-Etch-Adhäsiven der Vorrang gegeben werden. Sie zeigen in Laboruntersuchungen bessere Haftwerte als Total-Etch-Systeme an hypomineralisierten Zähnen – auch wenn diese immer noch geringer ausfallen als die gewohnt hohen Haftwerte an gesundem Schmelz [William et al., 2006].
Bildgruppe Abb. 15–22:Versorgungsbeispiele verschiedener Grade des MIH-Treatment-Need-Index
Liegen ein größerer Substanzverlust und massive Hypersensibilitäten vor, kann in frühen Wechselgebissphasen zum Erhalt der betroffenen Molaren als Therapieoption zunächst die Eingliederung einer konfektionierten Stahlkrone als Langzeitprovisorium gewählt werden [Zagdwon et al., 2002] (Abbildungen 21a und 21b). Bei der Präparation sollte der Behandler auf eine möglichst schonende Präparation achten, um genügend Substanz für die spätere, endgültige Versorgung zu belassen. Später kann die Stahlkrone durch eine definitive Krone ersetzt werden. Nach Abschluss der Wechselgebissphase können in Situationen mit einer (nahezu) vollständigen Einbeziehung der Okklusalfläche adhäsiv befestigte laborgefertigte Restaurationen aus verschiedenen Materialien (vorzugsweise Komposit) eine Alternative darstellen [Fayle, 2003], die immer mehr durch die Möglichkeiten der CAD/CAM-Fertigungstechniken [Pfisterer et al., 2017] ergänzt werden (Abbildung 22). Langzeitstudien fehlen allerdings.
Sind die Erhaltungswürdigkeit und die Langzeitprognose eines hypomineralisierten Molaren fraglich, kann als Therapieoption auch dessen Extraktion in Betracht gezogen werden [Schätzle und Patcas, 2011; Kirschneck und Proff, 2016]. Diese Entscheidung sollte allerdings sorgfältig abgewogen und auf Einzelfälle beschränkt sein. Von zahnärztlicher Seite kann die Extraktion eines MIH-betroffenen Molaren bei folgenden Situationen als Therapievariante in Betracht gezogen werden [Kirschneck und Proff, 2020]:
schwere Form der Hypomineralisation mit exzessivem und rasch fortschreitendem Substanzverlust [Fayle, 2003; Williams und Gowans, 2003],
wiederholte erfolglose (konservierend-prothetische) Behandlungen [Weerheijm et al., 2001; Jalevik und Klingberg, 2002],
nicht kontrollierbare endodontische oder parodontale Problematik [Weerheijm et al., 2001; Jalevik und Klingberg, 2002] sowie
starke Hypersensibilität und eine eingeschränkte Mundhygiene [Fayle, 2003].
Aus kieferorthopädischer Sicht liegt der optimale Extraktionszeitpunkt für die ersten bleibenden Molaren für den Unterkiefer im Zeitraum zwischen dem achten und dem elften Lebensjahr, im Oberkiefer vor dem 10,5. Lebensjahr [Schätzle und Patcas, 2011].
Schlussfolgerungen
In der zahnärztlichen Praxis spielt die Behandlung von Kindern mit MIH eine zunehmend große Rolle. Die Ausprägung des Krankheitsbildes und die daraus resultierende Behandlungsnotwendigkeit können stark differieren. Wichtig ist, Patienten mit einer MIH frühzeitig zu diagnostizieren und in ein engmaschiges Recall-Programm einzubinden. Damit wächst die Chance, bei diesen Kindern eine in funktioneller und ästhetischer Hinsicht zufriedenstellende Rehabilitation zu erreichen.
Univ.-Prof. Dr. Katrin Bekes, MME
Leiterin des Fachbereichs Kinderzahnheilkunde der Universitätszahnklinik Wien GmbH
Sensengasse 2a, 1090 Wien
Literaturliste
1. Baroni C, Marchionni S: MIH supplementation strategies: prospective clinical and laboratory trial. J Dent Res. 2011; 90: 371-376.
2. Bekes K, Krämer N, van Waes H, Steffen R: The Wuerzburg MIH concept: Part 2. The treatment plan. Oralprophylaxe &Kinderzahnheilkunde. 2016; 38: 171-175.
3. Bekes K, Priller J, Stamm T: Hypersensitivity relief of MIH affected molars using two sealing techniques. J Dent Res (Spec Iss 98A):0741. 2019
4. Bekes K, Steffen R: The Wuerzburg MIH concept: Part 1. The MIH Treatment Need Index (MIH TNI). A new index to assess and plan the treatment in patients with Molar Incisior Hypomineralization (MIH). Oralprophylaxe &Kinderzahnheilkunde. 2016; 38: 165-170.
5. Fagrell TG, Lingstrom P, Olsson S, Steiniger F, Noren JG: Bacterial invasion of dentinal tubules beneath apparently intact but hypomineralized enamel in molar teeth with molar incisor hypomineralization. Int J Paediatr Dent. 2008; 18: 333-340.
6. Fayle SA: Molar incisor hypomineralisation: restorative management. Eur J Paediatr Dent. 2003; 4: 121-126.
7. Fejerskov O, Manji F, Baelum V: The nature and mechanisms of dental fluorosis in man. J Dent Res. 1990; 69 Spec No: 692-700; discussion 721.
8. Ghanim A, Silva MJ, Elfrink MEC, Lygidakis NA, Marino RJ, Weerheijm KL, Manton DJ: Molar incisor hypomineralisation (MIH) training manual for clinical field surveys and practice. Eur Arch Paediatr Dent. 2017; 18: 225-242.
9. Jalevik B, Klingberg GA: Dental treatment, dental fear and behaviour management problems in children with severe enamel hypomineralization of their permanent first molars. Int J Paediatr Dent. 2002; 12: 24-32.
10. Kellerhoff NM, Lussi A: [„Molar-incisor hypomineralization“.]. Schweiz Monatsschr Zahnmed. 2004; 114: 243-253.
11. Kirschneck C, Proff P: Kieferorthopädische Extraktionstherapie bei Molaren-Inzisiven-Hypomineralisation (MIH). ZMK. 2016; 32: 457-467.
12. Kirschneck C, Proff P (2020). Extraction of MIH-Affected Molars and Orthodontic Space Closure. Molar Incisor Hypomineralization - A Clinical Guide to Diagnosis and Treatment. K. Bekes. Cham, Switzerland, Springer. 187-196.
13. Koch G, Hallonsten AL, Ludvigsson N, Hansson BO, Holst A, Ullbro C: Epidemiologic study of idiopathic enamel hypomineralization in permanent teeth of Swedish children. Community Dent Oral Epidemiol. 1987; 15: 279-285.
14. Lygidakis NA: Treatment modalities in children with teeth affected by molar-incisor enamel hypomineralisation (MIH): A systematic review. Eur Arch Paediatr Dent. 2010; 11: 65-74.
15. Lygidakis NA, Chaliasou A, Siounas G: Evaluation of composite restorations in hypomineralised permanent molars: a four year clinical study. Eur J Paediatr Dent. 2003; 4: 143-148.
16. Lygidakis NA, Wong F, Jalevik B, Vierrou AM, Alaluusua S, Espelid I: Best Clinical Practice Guidance for clinicians dealing with children presenting with Molar-Incisor-Hypomineralisation (MIH): An EAPD Policy Document. Eur Arch Paediatr Dent. 2010; 11: 75-81.
17. Pasini M, Giuca MR, Scatena M, Gatto R, Caruso S: Molar incisor hypomineralization treatment with casein phosphopeptide and amorphous calcium phosphate in children. Minerva Stomatol. 2018; 67: 20-25.
18. Pfisterer J, Keßler A, Kühnisch J: Einzeitige CAD/CAM-Seitenzahnrestauration bei einem 8-Jährigen mit Molaren-Inzisiven-Hypomineralisation. Quintessenz. 2017; 68: 7-16.
19. Rodd HD, Morgan CR, Day PF, Boissonade FM: Pulpal expression of TRPV1 in molar incisor hypomineralisation. Eur Arch Paediatr Dent. 2007; 8: 184-188.
20. Schätzle M, Patcas R: Idealer Extraktionszeitpunkt bei ersten bleibenden Molaren Eine Literaturübersicht. Quintessenz. 2011; 62: 1631-1635.
21. Steffen R, Kramer N, Bekes K: The Wurzburg MIH concept: the MIH treatment need index (MIH TNI) : A new index to assess and plan treatment in patients with molar incisior hypomineralisation (MIH). Eur Arch Paediatr Dent. 2017; 18: 355-361.
22. Steffen R, van Waes H: Therapie der Molaren-Inzisiven-Hypomineralisation in einem schwierigen Umfeld. Eine Herausforderung bei der Schmerzkontrolle und Verhaltenssteuerung. Quintessenz. 2011; 62
23. Weerheijm KL: Molar incisor hypomineralization (MIH): clinical presentation, aetiology and management. Dent Update. 2004; 31: 9-12.
24. Weerheijm KL, Duggal M, Mejare I, Papagiannoulis L, Koch G, Martens LC, Hallonsten AL: Judgement criteria for molar incisor hypomineralisation (MIH) in epidemiologic studies: a summary of the European meeting on MIH held in Athens, 2003. Eur J Paediatr Dent. 2003; 4: 110-113.
25. Weerheijm KL, Jalevik B, Alaluusua S: Molar-incisor hypomineralisation. Caries Res. 2001; 35: 390-391.
26. Weinmann JP, Svoboda JF, Woods RW: Hereditary Disturbances of Enamel Formation and Calcification. J Am Dent Assoc. 1945; 32: 397-418.
27. William V, Messer LB, Burrow MF: Molar incisor hypomineralization: review and recommendations for clinical management. Pediatr Dent. 2006; 28: 224-232.
28. Williams JK, Gowans AJ: Hypomineralised first permanent molars and the orthodontist. Eur J Paediatr Dent. 2003; 4: 129-132.
29. Zagdwon AM, Toumba KJ, Curzon ME: The prevalence of developmental enamel defects in permanent molars in a group of English school children. Eur J Paediatr Dent. 2002; 3: 91-96.