Staphylokokken-Infektionen der Haut
Neben den Streptokokken sind vor allem Staphylokokken die häufigste Ursache von Haut- und Schleimhautinfektionen bei Kindern und Erwachsenen. Es handelt sich um grampositive Bakterien, die auch bei immunkompetenten Menschen Infektionen hervorrufen können. Der beim Menschen wichtigste Vertreter ist dabei Staphylococcus aureus (S. aureus). Bei tiefen Weichteilinfektionen liegt außerdem nicht selten eine Mischinfektion mit S. aureus und S. pyogenes vor.
Diese Erreger sind ubiquitär und finden sich vor allem auf der Nasenschleimhaut. Lediglich bei rund 20 Prozent der Bevölkerung ist S. aureus nicht auf der nasalen Schleimhaut nachweisbar. Der Keim kann aber auch auf andere Hautbereiche übergehen, 50 bis 70 Prozent der Bevölkerung weisen eine passagere, 15 bis 20 Prozent sogar eine permanente Hautbesiedlung auf. Die Übertragung erfolgt durch direkten Kontakt – sei es als Schmierinfektion über infizierte Mitmenschen oder Haustiere oder über kontaminierte Oberflächen. Auch eine sexuelle Übertragung ist beschrieben.
Ausgeprägte Resistenzbildung
In die Schlagzeilen kommt S. aureus immer wieder aufgrund der ausgeprägten Neigung zur Resistenzbildung. Der Keim ist sehr anpassungsfähig und bildet vor allem rasch Resistenzen gegen Betalaktam-Antibiotika wie das Methicillin und wurde daher auch als MRSA, also als Methicillin-resistente S. aureus, bekannt. Auch gegen andere gebräuchliche Antibiotika wie Ciprofloxacin, Vancomycin und Linezolid wurden die Erreger laut Angaben des Robert Koch-Instituts zum Teil schon rasch nach deren Markteinführung resistent.
Gefährdet durch MRSA-Infektionen sind, so heißt es in den Leitlinien zu Staphylokokkenbedingten Haut- und Schleimhautinfektionen, vor allem Patienten in Arztpraxen, in Altenpflegeheimen sowie in Kliniken. Geschätzt wird, dass mittlerweile rund 20 Prozent der S.-aureus-Infektionen in Kliniken durch MRSA bedingt sind. Aber auch außerhalb dieser Bereiche können MRSA zum Problem werden und für zum Teil schwer verlaufende und lang andauernde Hautinfektionen verantwortlich zeichnen. In solchen Fällen wird von einer Community-associated-MRSA (CA-MRSA) gesprochen. Betroffen sind durchaus auch Menschen ohne bekannte Immundefizienz und ohne schwere Vor- oder Begleiterkrankungen. Beschrieben sind CA-MRSA vor allem bei Kindern in Kindergärten und Schulen, aber auch in Sportvereinen, bei Soldaten und bei Gefängnisinsassen.
###more### ###title### Diagnostik der S.-aureus-Infektion ###title### ###more###
Diagnostik der S.-aureus-Infektion
Die Diagnose einer Staphylokokken-Infektion wird üblicherweise anhand des klinischen Bildes gestellt. Dies gilt insbesondere für oberflächliche Infektionen. Kommt es jedoch zu einer tiefen Weichgewebeinfektion (Phlegmone), so ist entsprechend der Leitlinien eine breit angelegte mikrobiologische Diagnostik angezeigt.
Bei der Behandlung ist zwischen Methicillin-sensiblen S. aureus (MSSA) und den MRSA zu differenzieren. MSSA werden primär mit Methicillin behandelt, bei MRSA muss sich die Behandlung am Antibiogramm orientieren, zumal zunehmend Mehrfachresistenzen bekannt werden.
Oberflächliche Hautinfektionen können oftmals durch eine lokale Therapie ausreichend behandelt werden, bei tiefen Infektionen ist eine systemische Therapie unverzichtbar. Zusätzlich wird lokal mit Antibiotika und/oder Antiseptika behandelt mit dem Ziel einer Reduktion der Keimbelastung.
Impetigo contagiosa
Als Impetigo contagiosa werden oberflächliche Hautinfektionen bezeichnet, die durch S. aureus oder aber durch Streptokokken verursacht werden. Betroffen von der Hautinfektion sind meist Kinder, die Impetigo contagiosa ist die häufigste bakterielle Hautinfektion im Kindesalter. Infolge der Infektiosität sind lokale Epidemien in Kindergärten oder Schulen nicht selten.
Die Prävalenz der Infektion wird insgesamt mit 20 Fällen auf 1 000 Einwohner angegeben. Dabei sind je nach klinischem Erscheinungsbild drei Krankheitsformen zu unterscheiden, die kleinblasige, die großblasige und die nicht bullöse Impetigo. Vermutet wird jedoch, dass auch die sogenannte nicht-bullöse Krankheitsform mit einem Bläschen beginnt, das jedoch möglicherweise klein ist und vom Patienten als solches nicht bemerkt wird. Klinisch zeigt sich diese Krankheitsform mit gelblich bis bräunlich gefärbten Krusten auf der erythematös veränderten Haut. Differenzialdiagnostisch sind daher Erkrankungen mit ähnlichen Hauterscheinungen wie etwa eine Herpes-simplex-Infektion, Varizellen sowie ein Ekzem oder eventuell auch ein Insektenstich in Betracht zu ziehen. Anders sieht die großblasige Impetigo aus, wie der Name schon andeutet. Charakteristisch sind ein bis zwei Zentimeter große Blasen auf geröteter Haut. Die Blasen erscheinen zunächst klar, trüben später ein, können aufplatzen und heilen in aller Regel narbenfrei aus. Differenzialdiagnostisch ist ebenfalls an Insektenstiche zu denken, an ein bullöses Pemphigoid und auch an eine Porphyrie.
Üblicherweise ist eine Lokaltherapie der Infektion ausreichend, es werden Antiseptika empfohlen sowie eventuell eine antibiotische Behandlung mit Fusidinsäure. Die Therapie sollte konsequent erfolgen, da unbehandelt das Risiko des Fortschreitens hin zu einer tiefen Weichteilinfektion oder eine Lymphangitis und im schlimmsten Fall sogar einer Sepsis droht.
Zur Infektion kommt es in aller Regel durch eine Störung der Hautbarriere durch Verletzungen oder auch auf dem Boden eines Ekzems. Gefördert wird die Erkrankung durch feuchte Wärme und mangelnde Hygiene, so heißt es in den Leitlinien.
Follikulitis und Perifollikulitis
Betrifft die Infektion einzelne oder auch mehrere Haarfollikel, so wird von einer follikulären Pyodermie gesprochen, die sich ihrerseits zu einem Furunkel oder zu einem Karbunkel weiterentwickeln kann. Es handelt sich dabei um einen häufigen Befund, der begünstigt wird durch heißes Klima, Okklusionen sowie Mikrotraumen und auch durch Erkrankungen wie einen Diabetes mellitus und eine Atopie.
Geht die Infektion über den Haarfollikel hinaus, so besteht eine oberflächliche Follikulitis. Es kommt dabei zur Ausbildung von Papeln und Pusteln und zu einem perifollikulären Erythem. Die Follikulitis kann sich in unterschiedlichen Hautregionen entwickeln, im Gesicht beispielsweise als Folliculitis barbae in der Bartregion. Sie bildet sich ferner oft im Bereich der Extremitäten. Differenzialdiagnosen sind die Acne vulgaris, die Rosazea, Infektionen mit Milben wie Demodex folliculorum oder Pilzen wie Trichophytia profunda und auch eine nicht infektiös, sondern durch Arzneimittel bedingte Follikulitis.
Ist eine Therapie indiziert, so kommen entsprechend der Leitlinien Antiseptika oder auch Fusidinsäure in Betracht. Eine systemische Therapie ist nur bei ausgedehntem Befund sowie bei einer geschwächten Abwehrlage angezeigt.
###more### ###title### Furunkel, Furunkulose und Karbunkel ###title### ###more###
Furunkel, Furunkulose und Karbunkel
Als Folge der S.-aureus-Infektion kann sich ferner ein Furunkel, also eine den gesamten Haarfollikel erfassende schmerzhafte und abszessartige, eitrige Infektion ausbilden. Das Furunkel kann zu einem bis zu zwei Zentimeter großen, eitrigen und sehr schmerzhaften Knoten heranwachsen. Der Knoten „reift“, bildet meist eine Art Pfropf und entleert sich schließlich in aller Regel spontan. Nicht selten besteht zugleich eine mehr oder weniger ausgeprägte Einschränkung des Allgemeinbefindens.
Treten mehrere Furunkel auf, so ist von einer Furunkulose die Rede, ein Konglomerat an Furunkeln wird auch als Karbunkel bezeichnet. Furunkulose und Karbunkel sind ernst zu nehmende Hautinfektionen, da sie sich hin zu einer Lymphangitis und sogar zu einer Sepsis entwickeln können. Furunkel im Gesicht können zudem zu Orbitalphlegmonen und auch zu einer Meningitis führen.
Differenzialdiagnostisch ist an eine Epidermoidzyste, an eine Acne zystica und auch an eine Trichophytia profunda zu denken.
Behandelt wird laut Leitlinie mit einer Ruhigstellung der betroffenen Körperregion. Außerdem ist eine desinfizierende und gegebenenfalls auch antibiotische Behandlung sinnvoll, üblich ist das Auftragen von „Zugsalben“. Keinesfalls sollte manipuliert werden, um das Furunkel zu eröffnen. Das reife Furunkel kann aber per Inzision eröffnet werden, was meist rasch entlastend wirkt.
Spricht die Furunkulose nicht adäquat an, so ist an MRSA zu denken und das Erstellen eines Antibiogramms ist ratsam. In den Leitlinien wird ferner darauf hingewiesen, dass in einem solchen Fall ein potenzielles Erregerreservoir zu eliminieren und prädisponierende Faktoren zu beheben sind. Dazu gehört unter anderem, dass ein gegebenenfalls vorliegender Diabetes optimal einzustellen ist.
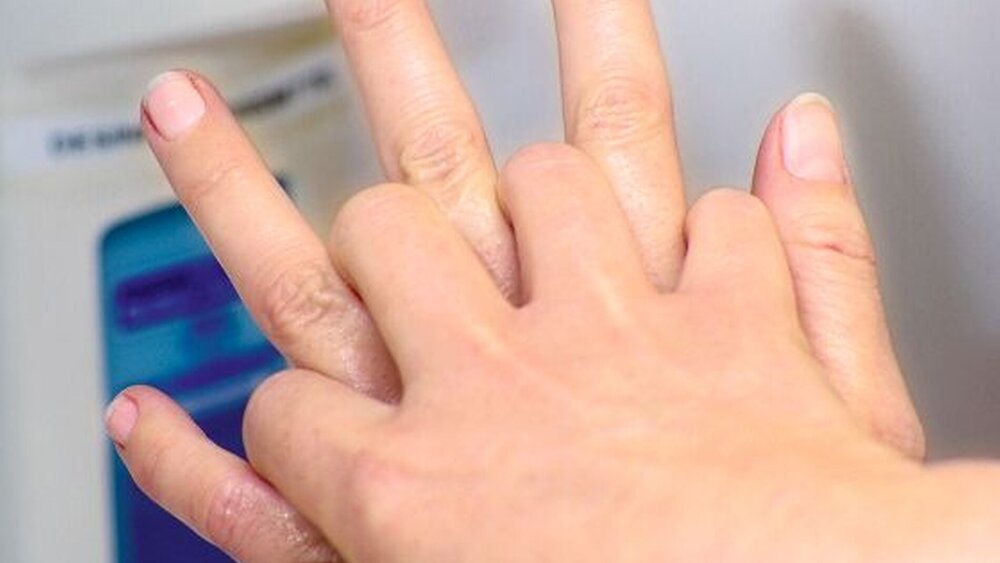
Paronychie und Panaritium
Auch eine Nagelfalzentzündung (Paronychie) kann durch S. aureus ausgelöst werden. Typisch ist eine eventuell eitrige Entzündung des Nagelwalls, der gerötet und druckschmerzhaft ist. Bei weitergehender, auf die Fingerkuppe, den weiteren Finger oder die Zehe übergehender Infektion ist von einem Panaritium die Rede. Es kann neben den Schmerzen zur Bewegungseinschränkung kommen.
Oft entstehen Paronychie und Panaritium auf dem Boden von Mikrotraumen, einer Mazeration oder durch eingewachsene Nägel. Sie müssen von einem Herpes simplex und einer durch andere Keime (Streptokokken, Pseudomonas aeruginosa oder Candida albicans) bedingten Erkrankung abgegrenzt werden. Die Infektion kann auch in tiefere Gewebeschichten eindringen und es kommt zu einem Bulla repens, allgemein auch Umlauf genannt. Die genannten Infektionen stellen ebenfalls Risikofaktoren für ein Fortschreiten zur Lymphangitis oder Lymphadenitis dar.
Die Behandlung besteht in der Desinfektion und einer Lokaltherapie mit Antibiotika wie Cefalexin oder Clindamycin. Stellt sich der erwartete Behandlungserfolg nicht ein, muss eine chirurgische Behandlung erwogen werden. Dies gilt auch für den Umlauf, wobei jedoch bei sich ausbreitender Infektion auch systemisch wirksame Antibiotika verordnet werden sollten.
###more### ###title### Der Abszess ###title### ###more###
Der Abszess
Beispiel für eine tiefe kutane Staphylokokken-Infektion ist der Abszess, ein abgekapselter durch Gewebezerstörung entstandener mit Pus gefüllter Hohlraum. Liegt ein Abszess vor, so ist eine Inzision und Spülung der Abszesshöhle mit Antiseptika die Therapie der Wahl.
Für die systemische antibiotische Therapie sprechen sich die Leitlinien aus bei Hinweisen auf eine systemische Infektion oder bei Auftreten im Gesicht, an der Hand oder im Genital- oder Analbereich sowie generell bei Patienten mit Abwehrschwäche.
Phlegmone
Als Phlegmone werden tiefe, bis zur Faszie oder sogar zum Muskel reichende Infektionen bezeichnet. Oberflächliche, sich ausbreitende Weichgewebeinfektionen sollten nach einem Vorschlag der Paul-Ehrlich-Gesellschaft davon abgrenzend als begrenzte Phlegmone bezeichnet werden. Anders als der Abszess handelt es sich bei den Phlegmonen um eher diffuse Weichgewebeinfektionen speziell von Wunden oder Ulzera.
Phlegmone können sehr schwer bis sogar lebensbedrohlich verlaufen. Charakteristisch sind ein akuter Verlauf, eine sichtbare Hautveränderung wie etwa Ödeme, sowie ein ausgeprägter, starker Schmerz und eine bereits initial ausgeprägte Gewebenekrose. Differenzialdiagnostisch muss ein Erysipel abgeklärt werden und eine nekrotisierende Faszitis.
Bleibt die Infektion lokal begrenzt, so kann zunächst konservativ behandelt werden. Bei leichter bis mittelschwerer Infektion nennt die Leitlinie Clindamycin als Antibiotikum der Wahl. Bei kritischer Lokalisation zum Beispiel im Hand- oder Gesichtsbereich wird zur parenteralen Gabe eines Antibiotikums geraten.
Vorsicht Lebensgefahr
Liegt jedoch eine komplizierte, eitrige Infektion mit Beteiligung tieferer Gewebeschichten vor, so ist ein chirurgisches Debridement unerlässlich. Von einer solchen Situation ist auszugehen bei überwärmter, ödematöser und schmerzhafter Rötung und Schwellung in der Umgebung eines Ulkus oder allgemein einem Wundbereich, bei Eitervorkommen und vor allem wenn der Betreffende auch ausgeprägte Allgemeinsymptome entwickelt.
Eine dringliche Indikation für eine Operation besteht im Falle einer schweren, nekrotisierenden, bis unter die Faszie reichenden Weichteilinfektion mit rasch progredientem Verlauf. Bei einer derart schweren Hautinfektion besteht Lebensgefahr für den Patienten. Selbstverständlich muss unverzüglich antibiotisch behandelt werden und meist ist auch eine intensivmedizinische Betreuung des Patienten notwendig.
Pyodermien
Charakteristisch für S. aureus ist zudem das „pyodermisieren“, also eine sekundäre Infektion bereits vorbestehender Wunden. Sehr häufig kommt dies beim atopischen Ekzem vor, wobei das Risiko hierfür mit der Schwere der Neurodermitis korreliert.
Die Behandlung besteht in desinfizierenden Bädern, um die Kolonisation der Haut mit Staphylokokken möglichst gering zu halten.
Erkrankungen durch S.-aureus-Toxine
Der Erreger S. aureus kann weitere gravierende Infektionen verursachen, die vor allem durch sein Toxin problematisch werden. Hierzu gehört beispielsweise die toxische epidermale Nekrolyse, die Dermatitis exfoliativa und das subkorneale Staphylokokken-Schälsyndrom, Erkrankungen die ebenfalls bis zur Sepsis fortschreiten und somit lebensbedrohlich verlaufen können.
Dies gilt ebenso für das sogenannte Toxic-Shock-Syndrom (TSS), auch eine akut lebensbedrohliche Erkrankung, bei der Enterotoxine des Erregers quasi als Superantigen fungieren und eine massive Stimulation von T-Lymphozyten hervorrufen. Zu beachten ist, dass sich das TSS praktisch aus jeder primären Staphylokokken-Infektion oder auch -Kolonisation entwickeln kann.
Die Autorin der Rubrik "Repetitorium" beantwortet Fragen zu ihren Beiträgen.