Weichteilmyxom ohne knöcherne Beteiligung
Mit einer Mundschleimhautveränderung im dritten Quadranten wurde eine 34-jährige Patientin im Juni 2021 nach Überweisung durch ihren Hauszahnarzt in der Ambulanz der Klinik für Zahn-, Mund- und Kieferkrankheiten in Mainz vorstellig.
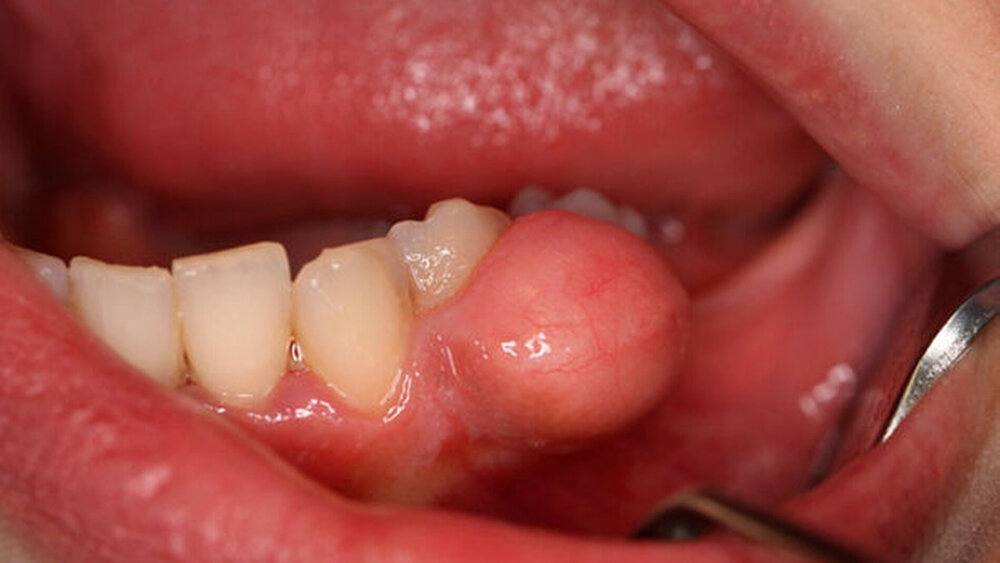
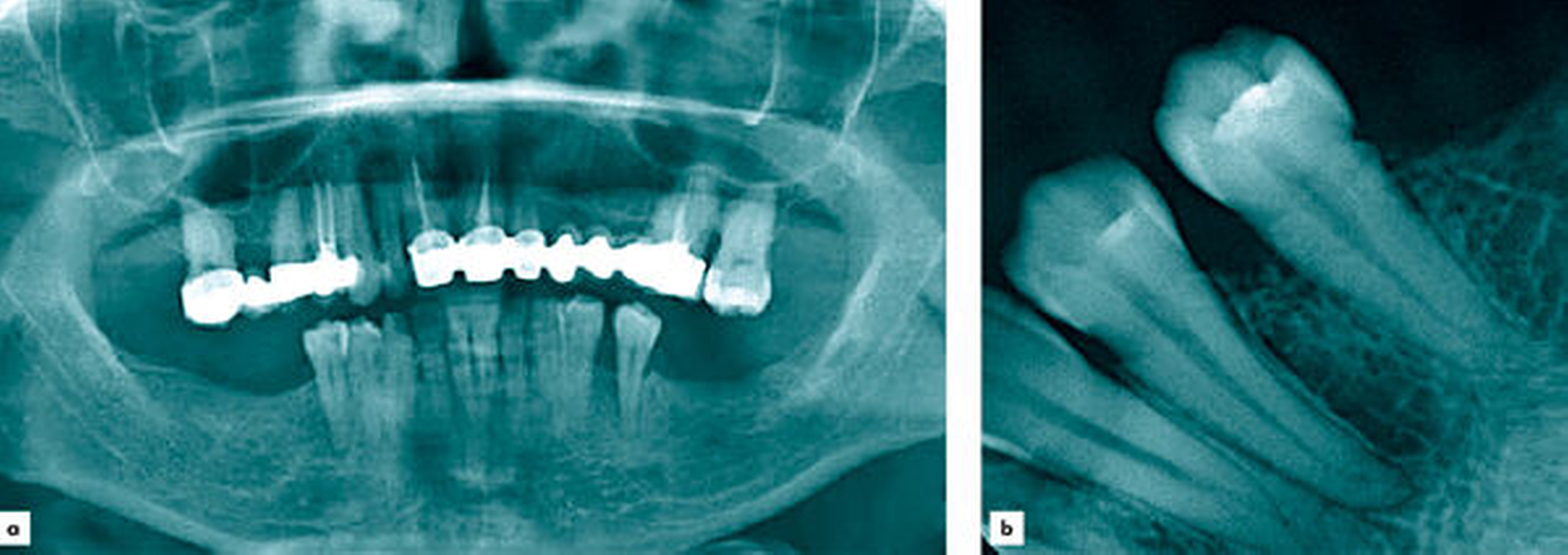
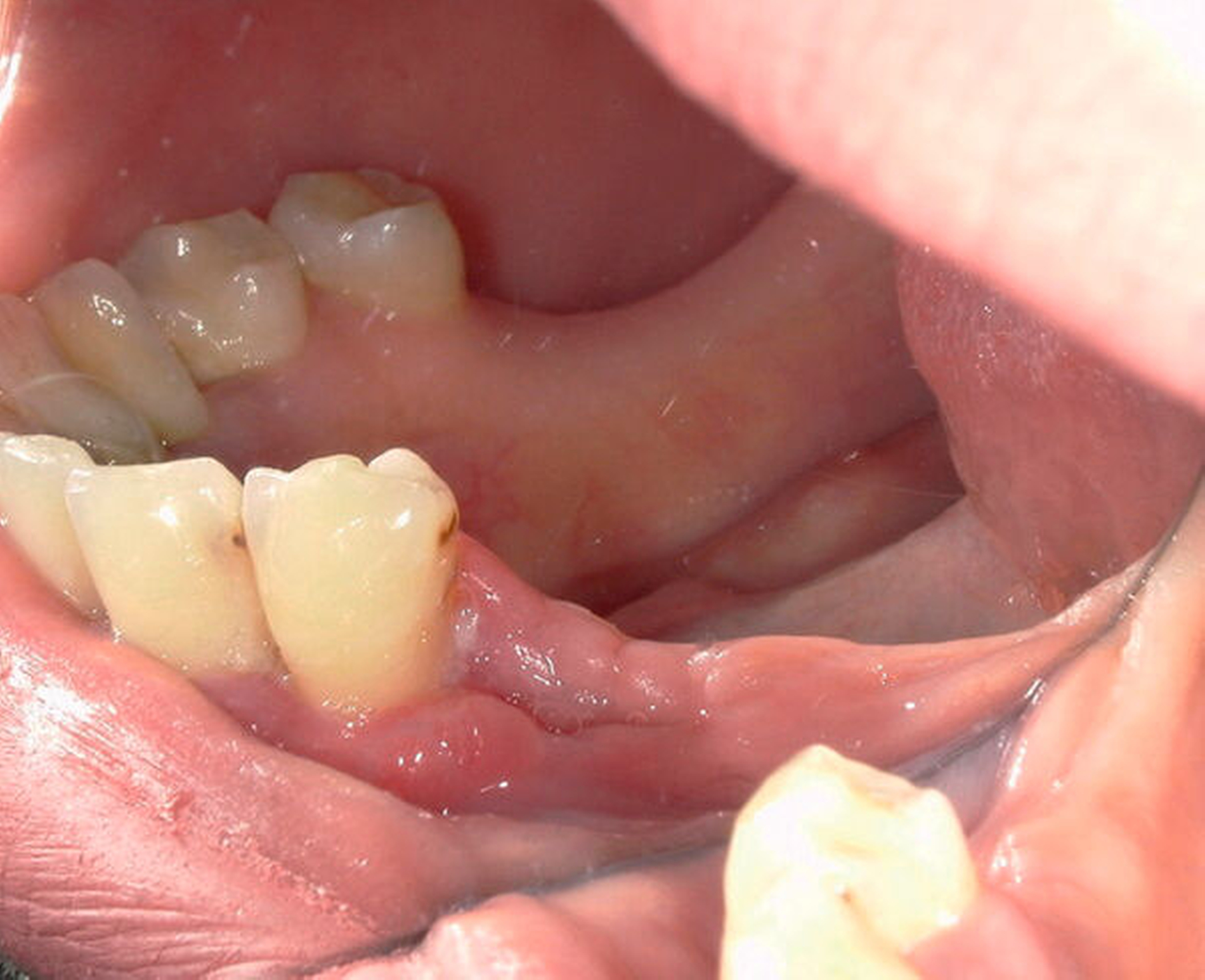
Bei der klinischen Untersuchung zeigte sich eine circa 1 cm messende kugelige Gingivaproliferation regio 34/35 (Abbildung 1). Anamnestisch ergaben sich ein Nikotinkonsum von 7 Packyears (aktuell reduziert) sowie nach Auskunft der Patientin leichte, ziehende Schmerzen in der entsprechenden Region. Die Patientin befand sich zum Zeitpunkt der Vorstellung in der siebten Schwangerschaftswoche. In der Panoramaschichtaufnahme sowie in der Einzelzahnaufnahme zeigte sich eine Abnahme der krestalen Knochenhöhe im Bereich der bereits gelockerten Zähne 34 und 35 (Abbildung 2). Zum Ausschluss eines Malignoms erfolgte noch am selben Tag eine Biopsieentnahme. In der kritischen Wertung der Histologie heißt es: „Akanthotisch verbreitertes Plattenepithel mit unterlagernder Fibrose und teils myxoider Transformation. Einer solchen Verbreiterung des Stratum spinosum kann eine mechanische Irritation zugrunde liegen. Das Resektat weist in diesem Fall eine Unterbrechung des Plattenepithels in ein langstreckiges Ulcus mit gemischtzelligem Entzündungsinfiltrat an seinem Grund auf.“
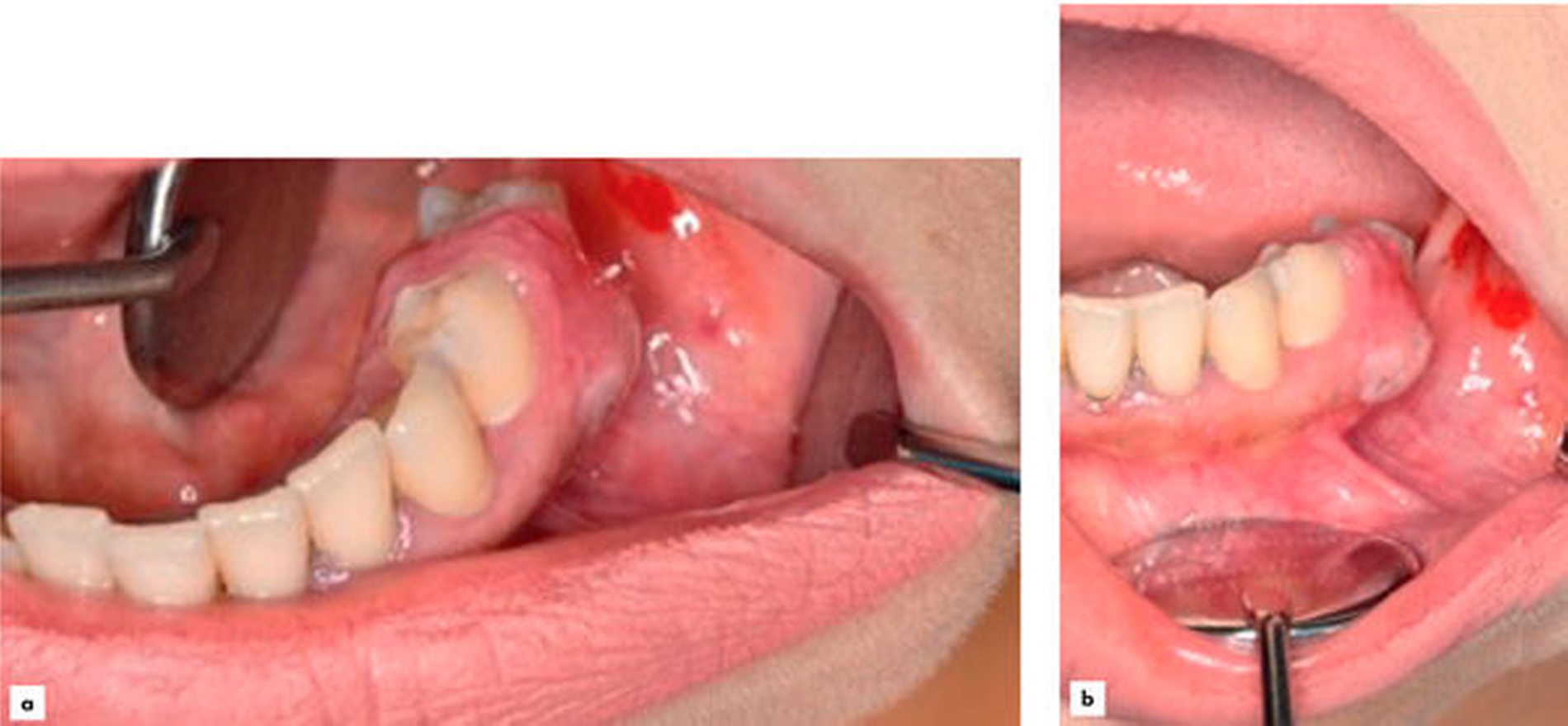
Substanzdefekte, die durch alle Wandschichten reichen, sind nicht das unmittelbare Ergebnis eines Traumas, sondern entstehen vielmehr durch infektiöse, immunologische oder angiologische Ursachen. Im beschriebenen Fall konnte auf der Basis immunhistochemischer Zusatzuntersuchungen eine chronisch-granulierende Entzündung nachgewiesen werden. Die exophytische Raumforderung zeigte keine Malignitätskriterien und kein weiteres Wachstum nach Biopsieentnahme (Abbildung 3). Aufgrund des erhöhten Narkoserisikos während der Schwangerschaft erfolgte die vollständige Befundexzision ambulant in Lokalanästhesie (Abbildung 4). Bei der chirugischen Resektion des Befunds in toto wurden auch die stark gelockerten Zähne 34 und 35 extrahiert.
Histopathologisch wird die exzidierte Neoplasie als ein Weichteilmyxom der Gingiva ohne knöcherne Beteiligung klassifiziert. In den regelmäßigen Nachsorgeterminen zeigte sich die Wundheilung ohne Proliferationszeichen regelrecht (Abbildung 5). Über die erhöhte Rezidivneigung und die Notwendigkeit regelmäßiger Kontrolluntersuchungen wurde die Patientin aufgeklärt. Eine implantologische Weiterversorgung ist geplant.
Diskussion
Histopathologisch ist die Differenzierung unreifen Zahngewebes (Zahnpapillen- und -follikeln) und unreifer Zahnpulpa zu einem odontogenen Tumor nicht immer möglich. Insbesondere die Unterscheidung von odontogenen Myxomen und Fibromen stellt aufgrund deren histologischer Ähnlichkeit eine Herausforderung für den Pathologen dar. Zur sicheren Diagnosestellung ist die Korrelation des klinisch-radiologischen Bildes mit dem histopathologischen Präparat erforderlich [Suarez et al., 1996].
Myxome im Kopf-Hals-Bereich können intraossär oder weichgewebig auftreten [Batsakis, 1987]. Generell können myxoide Tumore jedes Gewebe im Körper betreffen. Sie gehören zur Gruppe heterogener Läsionen mit einer voluminösen myxoiden Matrix. Die Ätiopathogenese des odontogenen Myxoms ist zum jetzigen Zeitpunkt noch nicht abschließend geklärt. Neben der Theorie eines ektomesenchymalen und/oder mesenchymalen Ursprungs liegen Hinweise auf eine Assoziation mit fehlenden oder nicht-durchgebrochenen Zähnen vor [Boffano et al., 2011; Wankhedkar et al., 2019].
Die Häufigkeit des Auftretens ist abhängig von der Lokalisation, wobei Manifestationen in der Kopf-Hals-Region als selten einzustufen sind [Frison et al., 2010]. Je nach Literaturquelle macht das odontogene Myxom zwischen drei und fünf Prozent aller odontogenen Tumoren aus, betrifft häufiger Frauen als Männer und zeigt einen Altersgipfel zwischen dem zweiten und dem vierten Lebensjahrzehnt [Buchner et al., 2006; Rajendran, 2009].
Fazit für die Praxis
Das odontogene Myxom ist eine gutartige, aber lokal aggressive Neubildung, die häufig rezidiviert. Aufgrund dessen sind regelmäßige Nachsorgeintervalle dringend erforderlich.
Die Abgrenzung zu malignen Prozessen ist nicht immer abschließend möglich, so dass eine Diagnose stets unter Berücksichtigung des klinischen Erscheinungsbildes und dem histopathologischen Befund getroffen wird.
Die Magnetresonanztomografie und die Computertomografie sind den konventionellen Röntgenaufnahmen hinsichtlich der lokalen Ausbreitungsdiagnostik überlegen.
Entsprechend der Leitlinie „Diagnostik und Therapie des Mundhöhlenkarzinoms“ sollten Mundschleimhautveränderungen, die länger als 14 Tage bestehen, durch einen Spezialisten abgeklärt werden.
Für das chirurgische Vorgehen kann noch keine klare Empfehlung ausgesprochen werden. Es liegt im Ermessen des behandelnden Arztes, ob ein konservatives oder ein radikales operatives Verfahren zur Exzision der Raumforderung angewandt wird.
Auch wenn das odontogene Myxom definitionsgemäß als gutartig eingestuft wird, zeigt es häufig ein lokal-aggressives Wachstum und eine hohe Rezidivneigung [Leiser et al., 2009]. Die Lokalrezidivrate liegt dabei zwischen 10 und 33 Prozent [Sato et al., 2019]. Die aggressive Infiltration stellt insofern ein Risiko dar, als dass das Wachstum meist längere Zeit asymptomatisch verläuft und die Patienten somit erst bei fortgeschrittenen Befunden ihren Arzt aufsuchen. Hierbei geben Betroffene Symptome wie Schmerzen, Gefühlsstörungen (Hyp- und Parästhesien) und Zahnlockerungen an. Klinisch imponiert häufig ein Nebeneinander von Weichgewebeproliferationen und Ulzerationen mit Invasion der benachbarten weichgewebigen Strukturen [Simon et al., 2004].
Das röntgenologische Erscheinungsbild ist variabel und reicht von unilokulären, röntgentransparenten Befunden bis zu multilokulären oder auch wabenartigen Manifestationen, wodurch die Abgrenzung von anderen odontogenen Läsionen erschwert wird. Zur Darstellung der intraossären Ausdehnung und der angrenzenden Weichgewebebeteiligung sind die Computertomografie und die Magnetresonanztomografie der konventionellen Röntgenbildgebung überlegen und verbessern die radiologische Differenzialdiagnose zu einem odontogenen Fibrom, einem ameloblastischen Fibrom, einem Odontom oder einem Ameloblastom [Boffano et al., 2011]. Im Unterkiefer sind speziell die Molarenregionen Prädilektionsstellen für Myxome [Simon et al., 2004; Buchner et al., 2006]. Eine kortikale Expansion oder auch eine Perforation der Kieferknochen sind in der Regel Kennzeichen von odontogenen Myxomen. Entgegen einem destruierend wachsenden Prozess zersetzen sie den umgebenden Knochen und das Weichgewebe durch Expansion. So besitzen sie keine Kapsel und sind schlecht abgrenzbar. Mikroskopisch zeigt sich reichlich vorhandenes mucoides und myxoides Stroma mit zufällig orientierten spindel- oder sternförmigen Zellen [Martínez-Mata et al., 2008].
Seit Thoma und Goldman das odontogene Myxom 1947 erstmals in der Literatur beschrieben haben, erschienen diverse Fallstudien mit ossär lokalisierten odontogenen Myxomen. Ein Befund – wie im beschriebenen Fall – ohne knöcherne Beteiligung ist dabei eine Seltenheit mit wenig Evidenz zur Auftretenshäufigkeit. Bei beiden Formen des odontogenen Myxoms sollte als Therapie die operative Entfernung gewählt werden. Nach dem aktuellen Stand der Wissenschaft kann kein Vorteil zwischen radikalem und konservativem Vorgehen herausgestellt werden.
Literaturliste
Batsakis, J. G. (1987). „Myxomas of soft tissues and the facial skeleton.“ Annals of Otology, Rhinology & Laryngology 96(5): 618-619.
Boffano, P., et al. (2011). „Surgical treatment of odontogenic myxoma.“ Journal of Craniofacial Surgery 22(3): 982-987.
Buchner, A., et al. (2006). „Relative frequency of central odontogenic tumors: a study of 1,088 cases from Northern California and comparison to studies from other parts of the world.“ Journal of oral and maxillofacial surgery 64(9): 1343-1352.
Frison, L., et al. (2010). „[Soft tissue myxoma of the face].“ Rev Stomatol Chir Maxillofac 111(1): 21-24.
Leiser, Y., et al. (2009). „Odontogenic myxoma–a case series and review of the surgical management.“ Journal of Cranio-Maxillofacial Surgery 37(4): 206-209.
Martínez-Mata, G., et al. (2008). „Odontogenic myxoma: clinico-pathological, immunohistochemical and ultrastructural findings of a multicentric series.“ Oral oncology 44(6): 601-607.
Rajendran, R. (2009). Shafer's textbook of oral pathology, Elsevier India.
Sato, H., et al. (2019). „Long-Term follow-up after conservative surgical treatment of odontogenic myxoma: a case report and literature review.“ Case reports in dentistry 2019.
Simon, E. N., et al. (2004). „Odontogenic myxoma: a clinicopathological study of 33 cases.“ International journal of oral and maxillofacial surgery 33(4): 333-337.
Suarez, P. A., et al. (1996). „Don't confuse dental soft tissues with odontogenic tumors.“ Ann Otol Rhinol Laryngol 105(6): 490-494.
Wankhedkar, D., et al. (2019). „Odontogenic myxoma in an 8-year-old girl: A case report with review of literature.“ Journal of oral and maxillofacial pathology: JOMFP 23(Suppl 1): 83.