Das geht auch ambulant
Die Zystostomie ist eine bewährte Methode zur Therapie von zystischen Läsionen des Kiefers. Sie setzt zwar eine hohe Compliance bei den Patienten voraus, bietet aber im Vergleich zur Zystektomie Vorteile wie die zeitnahe diagnostische Sicherung des Befunds, die Vermeidung stationärer Aufenthalte und nicht zuletzt die Minimierung operativer Risiken. Im Gegensatz zur Zystostomie birgt nämlich die primäre Resektion ausgedehnter Zysten das nicht unerhebliche Risiko der Schädigung umgebender anatomischer Strukturen: Zu jenen zählen Nervläsionen, Frakturen, Blutungen, Zahn(wurzel)schädigungen oder auch ein erhöhtes Rezidivrisiko durch Residuen bei zunehmender Größe und Komplexität des zu exstirpierenden Zystenbalgs [Wakolbinger und Beck-Mannagetta, 2016].
So kann es sinnvoll sein, große Zysten nicht in einem einzigen primären Ansatz zu behandeln: Die Zystostomie erfordert zwar einerseits in der Regel mindestens einen zweiten chirurgischen Eingriff sowie eine konsequente, vor allem teilweise lang andauernde ambulante Führung der Patienten, bietet jedoch andererseits die Möglichkeit einer raschen Diagnosesicherung unter Minimierung der operativen Risiken unter Vermeidung unnötig langer Wartezeiten auf stationäre oder anästhesiologische Kapazitäten [Bassetti et al., 2019]. Sollten diese auf Grundlage der gewonnenen Histologie jedoch dringlich in Anspruch genommen werden müssen, so kann nun eine faktenbasierte Terminierung und Planung erfolgen. Des Weiteren kann in den meisten Fällen auf aufwendige und bei infizierten Befunden auch wenig prognostizierbare augmentative Verfahren verzichtet werden (siehe die drei Patientenfälle).
Das Verfahren wurde bereits im Jahr 1892 von Carl Partsch beschrieben (Partsch I) und hat trotz moderner radiologischer und instrumenteller Möglichkeiten nicht im Geringsten an Aktualität verloren [Partsch, 1892]. Eine Weiterentwicklung dieser Methodik wurde von Neuschmidt als Drainierungsmethode beschrieben, die im Gegensatz zur Marsupialisation bei Partsch I durch Einlage eines Gummiröhrchens einer kleineren permanenten Öffnung des Zystenlumens bedarf [Neuschmidt, 1942]. Im Laufe der Zeit wurden verschiedenste Varianten dieser Techniken publiziert, die in letzter Konsequenz jedoch alle die – teilweise sogar aktive – Dekompression der Zyste zum Ziel haben [Torres-Vega et al., 2019]. Ein weiterer Effekt der Behandlung ist im Fall von odontogenen Zysten die Metaplasie des Zystenepithels zu Mundschleimhautepithel [Schwenzer und Ehrenfeld, 2019].
Dekompression mit Drainageröhrchen
Operatives Vorgehen
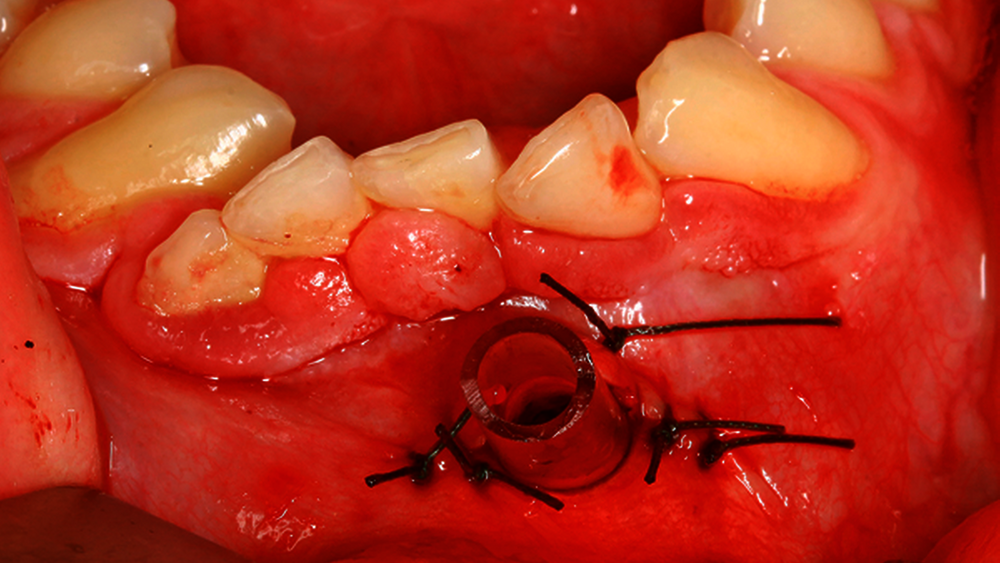
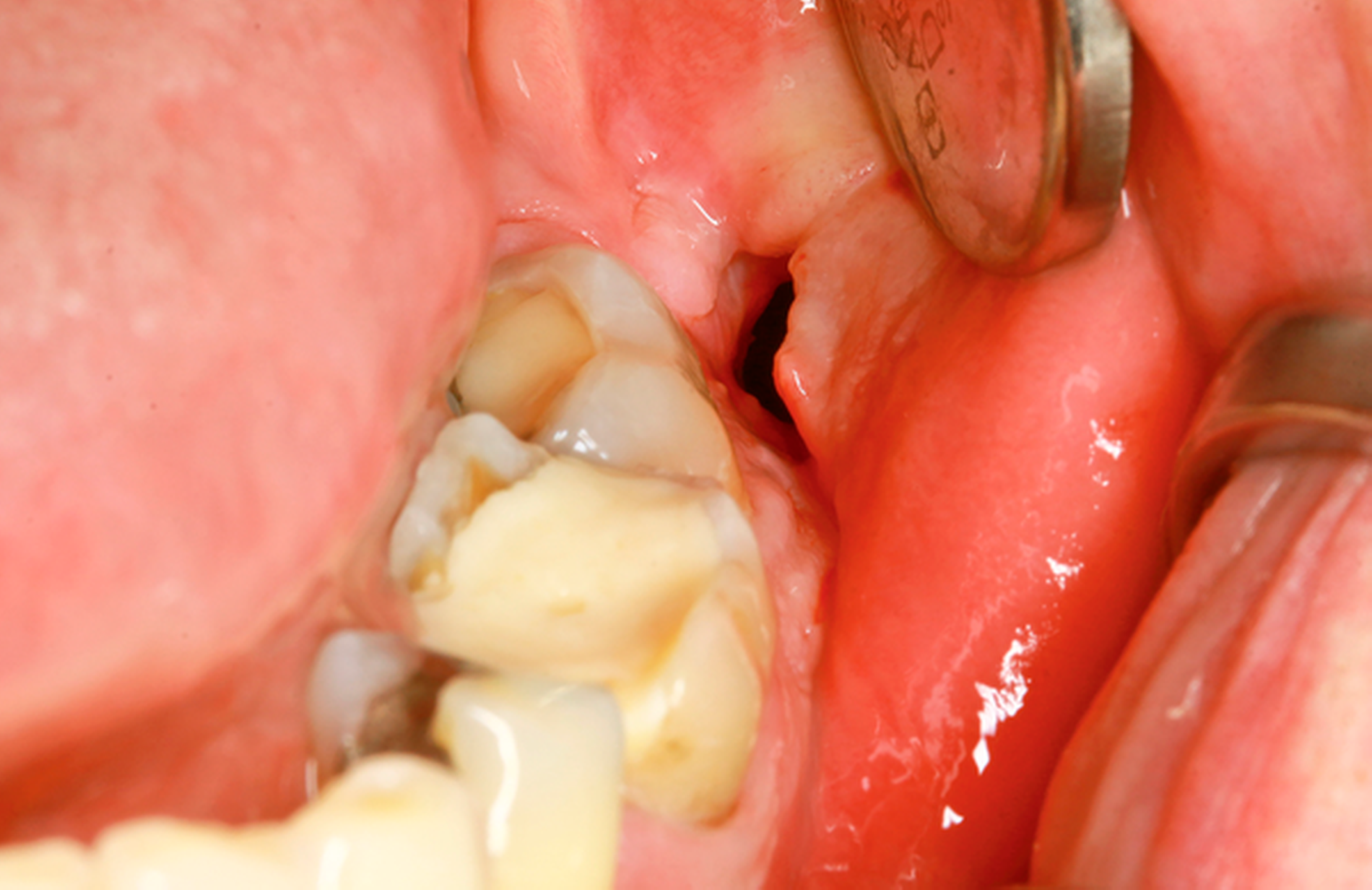
Nach Darstellung der Zyste beziehungsweise des Zystenbalgs erfolgt die Gewinnung einer repräsentativen Probe. Hiernach erfolgen die Spülung des Zystenlumens und das Absaugen des Inhalts. Anschließend wird ein Drainageröhrchen eingebracht und nach Readaptation des Mukoperiostlappens mittels Naht fixiert (Abbildung 1).
Fall 1:
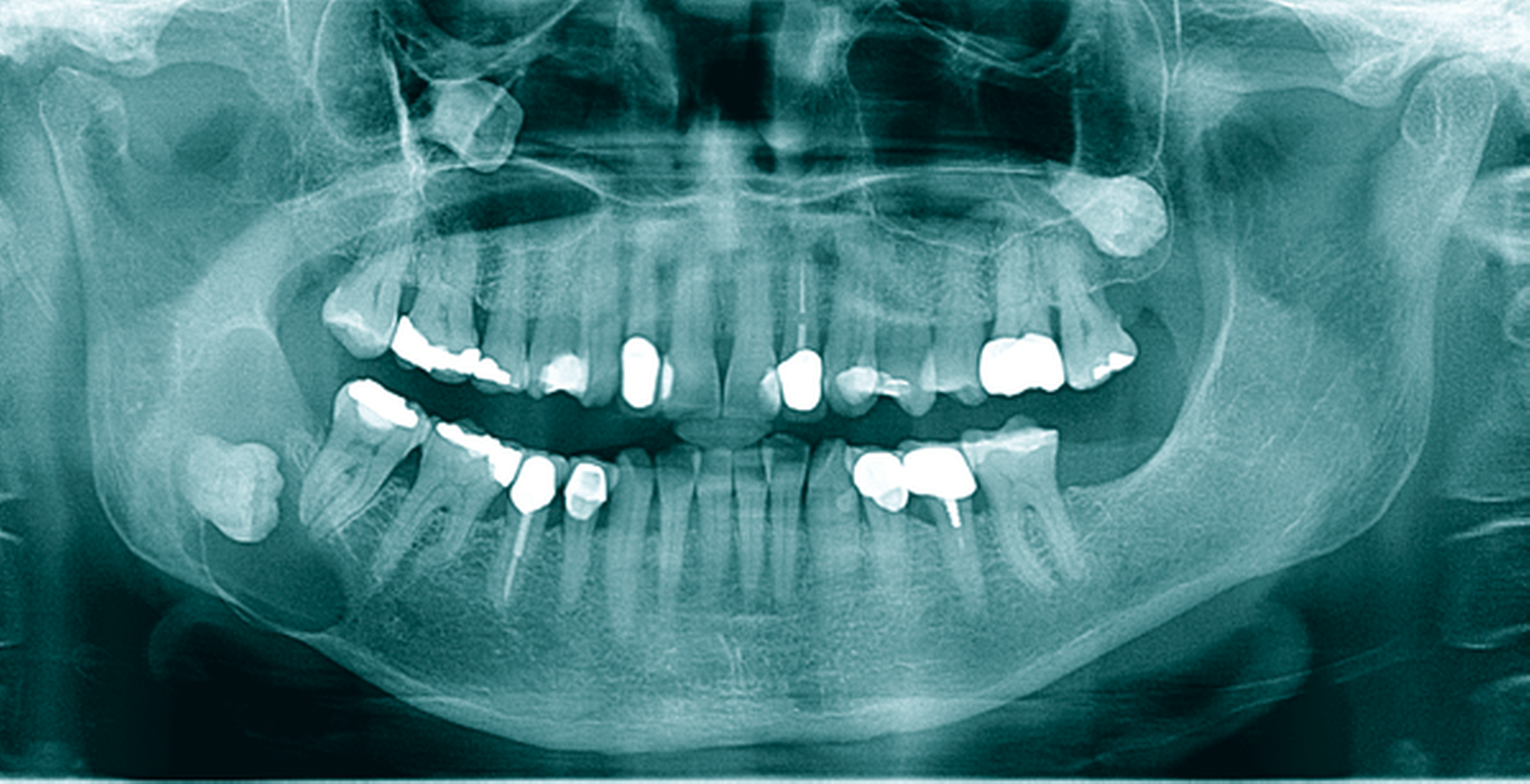
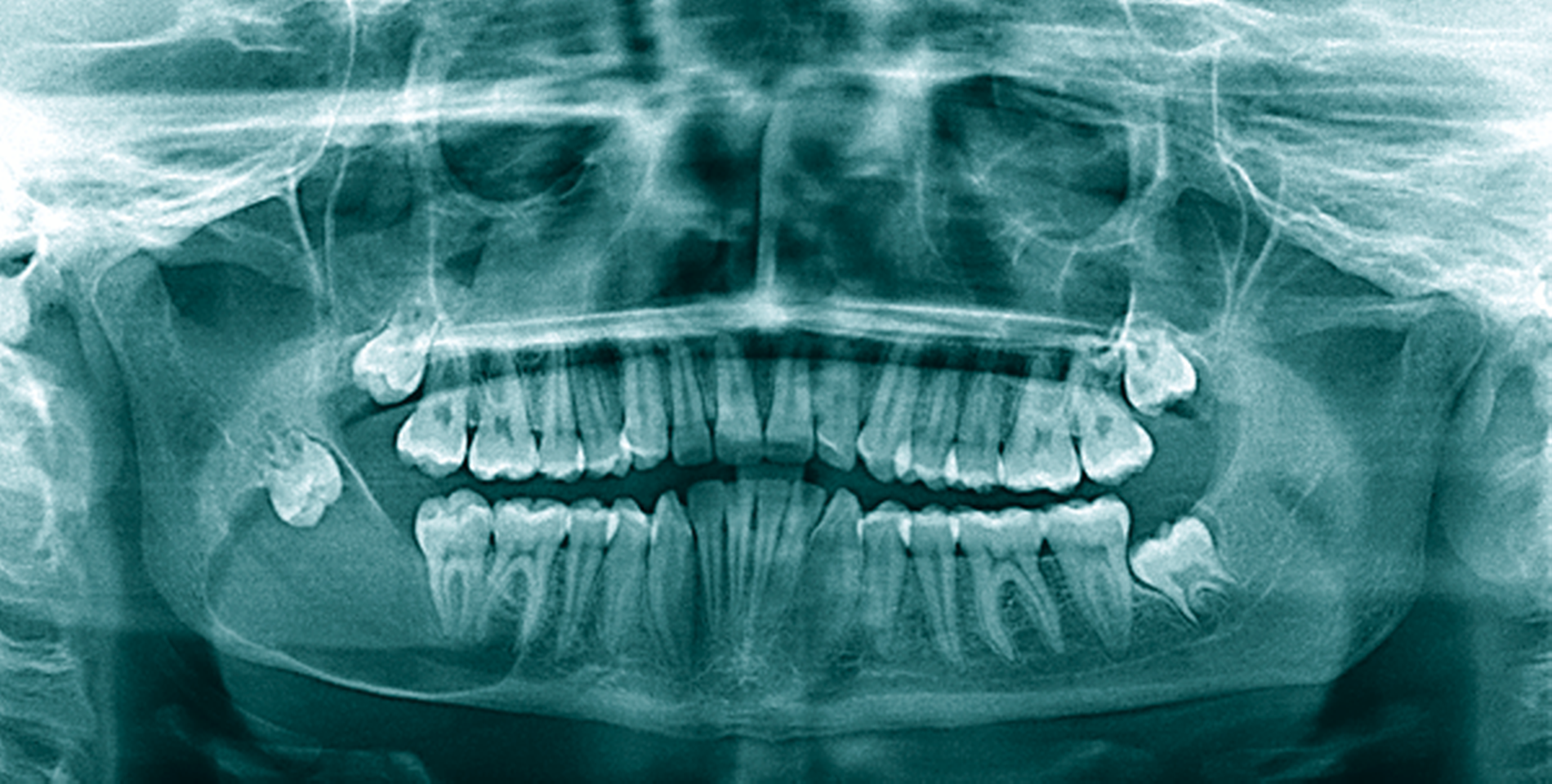
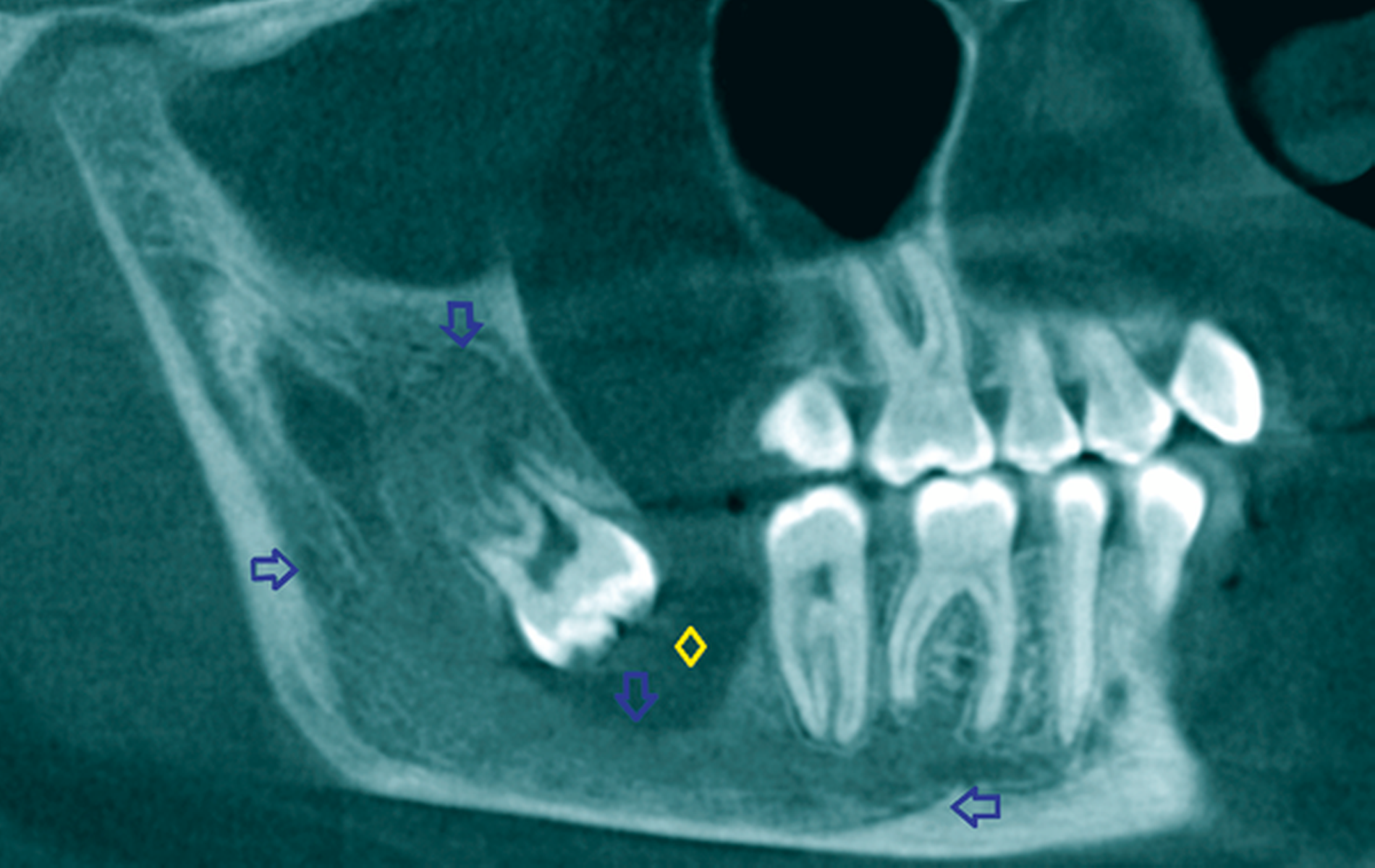
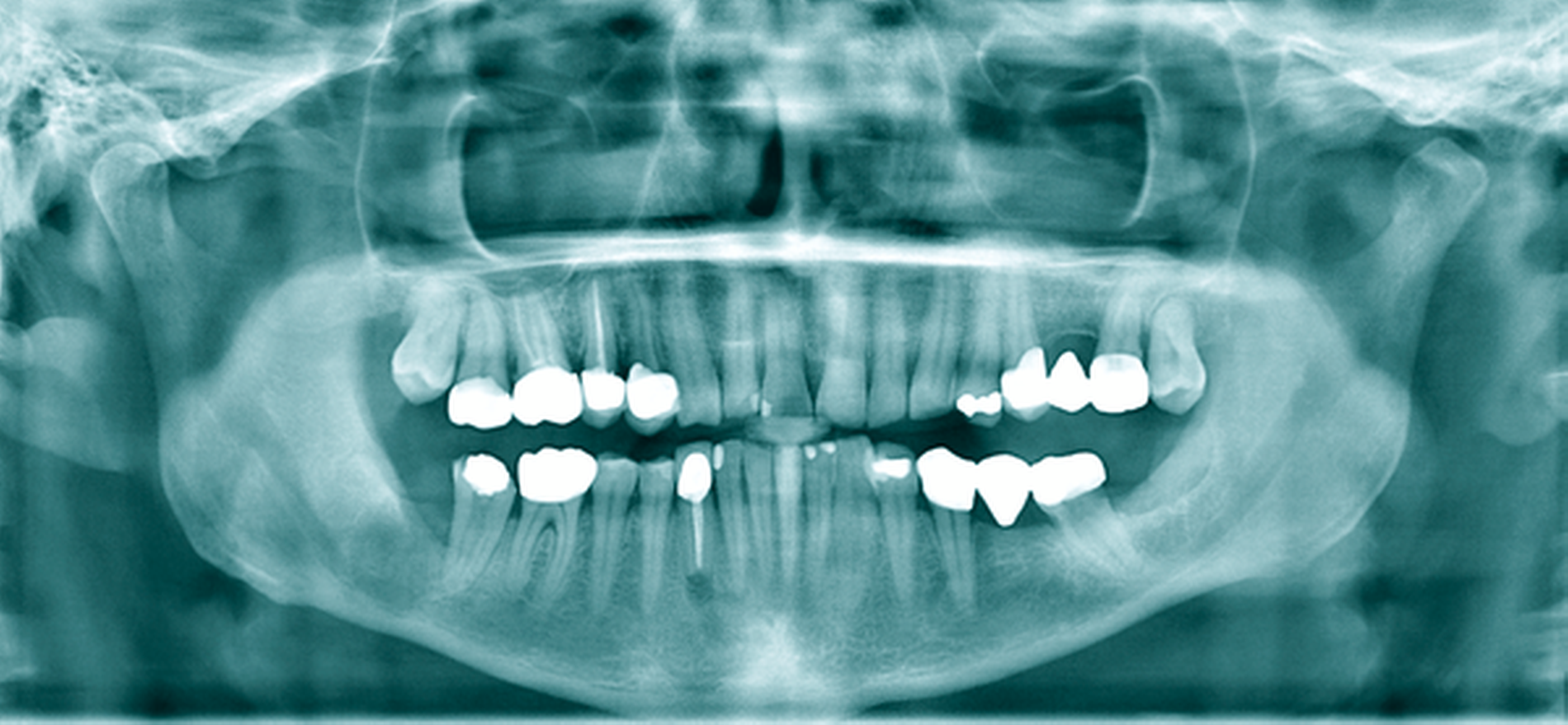
Eine 72-jährige Patientin wurde zur Therapie einer Zyste in regio 48 in unser MVZ überwiesen. Es handelte sich um einen Zufallsbefund im OPTG. Klinische Beschwerden wurden von der Patientin verneint (Abbildung 2a). Vorerkrankungen bestanden abgesehen von Migräne nicht. Zur Beurteilung der Zystenausdehnung erfolgte eine Computertomografie des Gesichtsschädels, die insbesondere eine basal stark ausgedünnte Kortikalis zeigte. Nach Erörterung der therapeutischen Möglichkeiten entschied sich die Patientin für eine Zystostomie, da die Zystektomie mit einem erheblichen Frakturrisiko, der möglichen Schädigung des N. alveolaris inferior sowie einer Behandlung in Allgemeinanästhesie verbunden gewesen wäre. In Lokalanästhesie wurde über einen marginalen Zugang in regio 47-48 eine Biopsie des Zystenbalgs gewonnen sowie eine Drainage ins Zystenlumen inseriert. Histologisch konnte eine follikuläre Zyste gesichert werden.
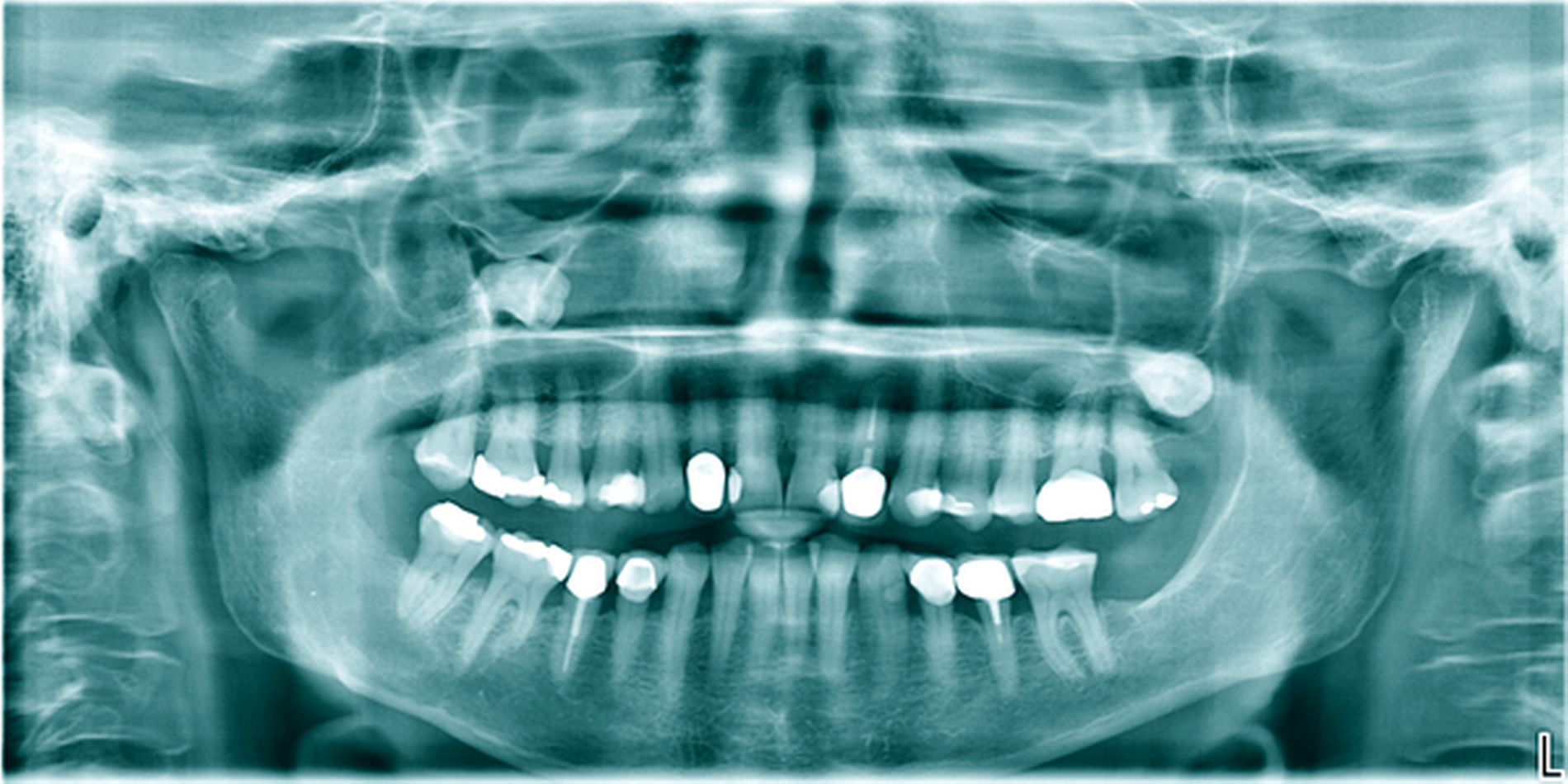
Die täglichen Spülungen des Lumens über die einliegende Drainage mit NaCl-Lösung erfolgten durch die Patientin selbst nach entsprechender Instruktion. Dies führte sie für sechs Monate selbstständig durch. Zwischenzeitlich musste das Drainageröhrchen wegen Verlusts erneut inseriert werden. Im DVT zeigte sich nach sechs Monaten eine signifikante Ossifikation am Rande des Zystenlumens und der N. alveolaris inferior wies wieder eine knöcherne Ummantelung auf (Abbildung 2b). Somit konnten die Zystektomie des verbliebenen Befunds und die Entfernung von 48 in ITN erfolgen. Dabei und postoperativ traten keine Komplikationen auf. Zahn 47 ist unverändert vital. Die extrem verlagerten Zähne 18 und 28 wurden auf Wunsch der Patientin belassen. Nach vier Monaten stellt sich im OPTG ein nahezu vollständig ossifizierter Defekt dar und die Patientin ist vollkommen beschwerdefrei (Abbildung 2c).
Dekompression mit Obturator
Operatives Vorgehen
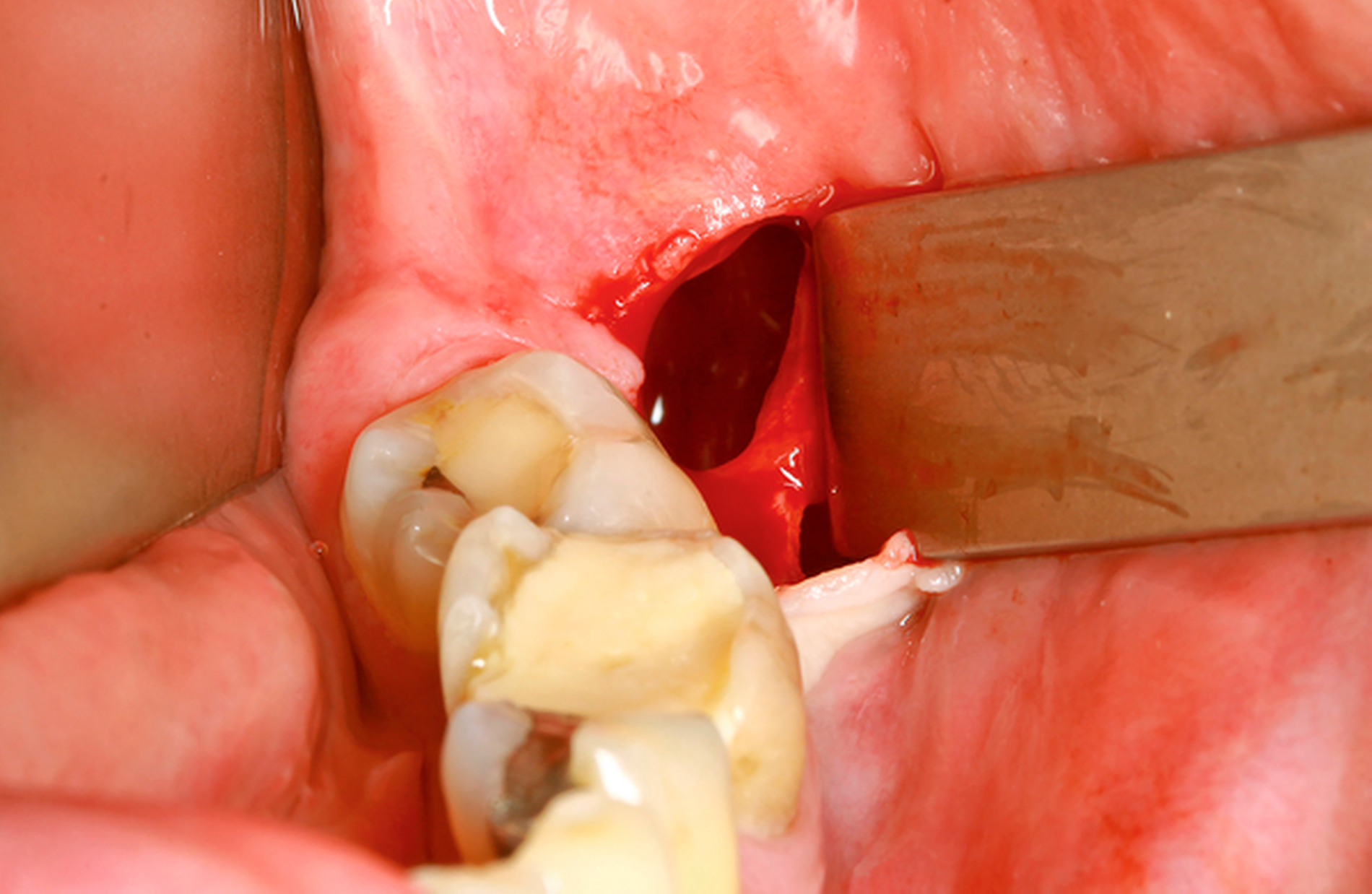
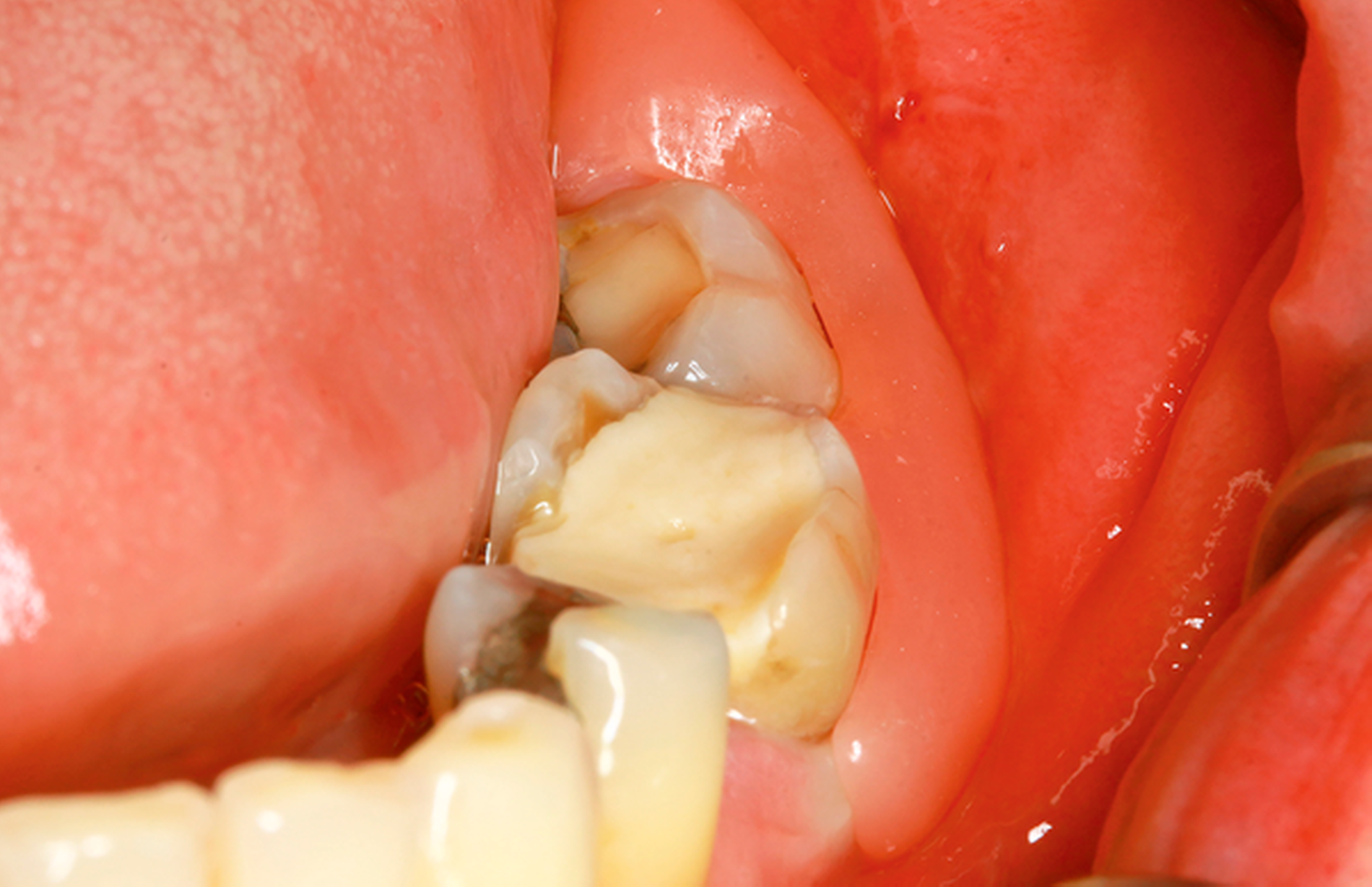
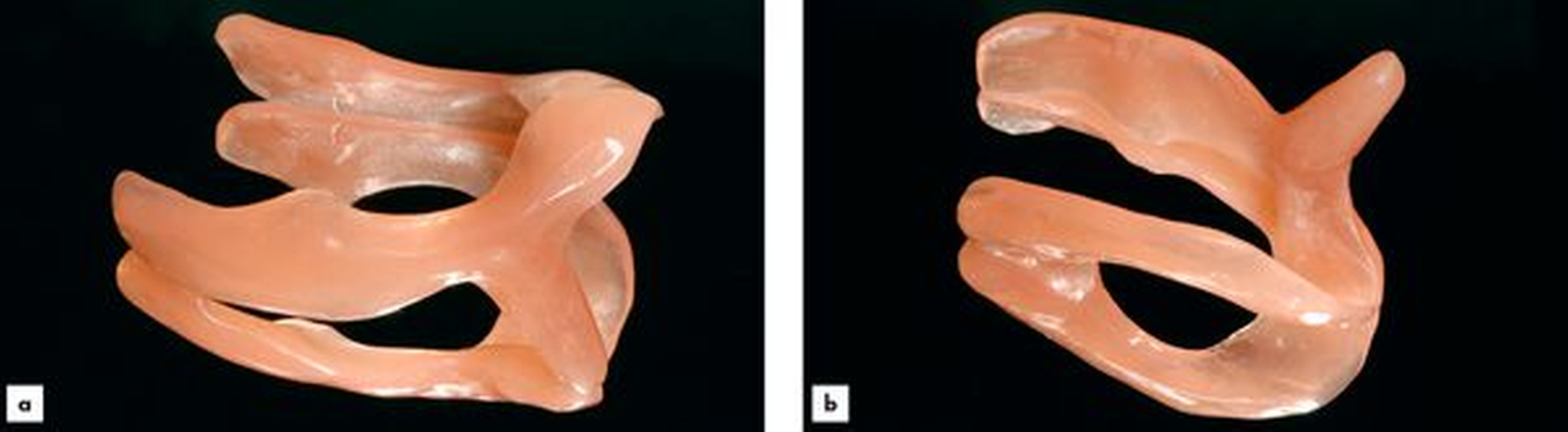
Die operative Darstellung und die Sicherung des histopathologischen Ergebnisses erfolgen analog zur Zystostomie. Fakultativ kann der Mukoperiostlappen jedoch in den Defekt eingeschlagen und mittels Pinbohrung im Bereich der vestibulären Knochenlamelle mit (gegebenenfalls resorbierbarer Naht) fixiert werden. Direkt intraoperativ oder nach circa sieben bis zehn Tagen im Rahmen des Fadenzugs (Abbildung 3) erfolgt dann die Abdrucknahme. Hierfür hat sich die Korrekturabformung bewährt, da der Zysteneingang im Rahmen der ersten Abformung nicht kollabiert, wie das bei dünnfließenderen Materialien der Fall wäre. Insbesondere bei nicht zahngetragenen Obturatoren ist dies von Bedeutung. Bis zum Einsetzen des im Labor angefertigten Obturators (Abbildung 4) wird ein Platzhalter, wie zum Beispiel eine Jodoformtamponade, eingebracht.
Fall 2:
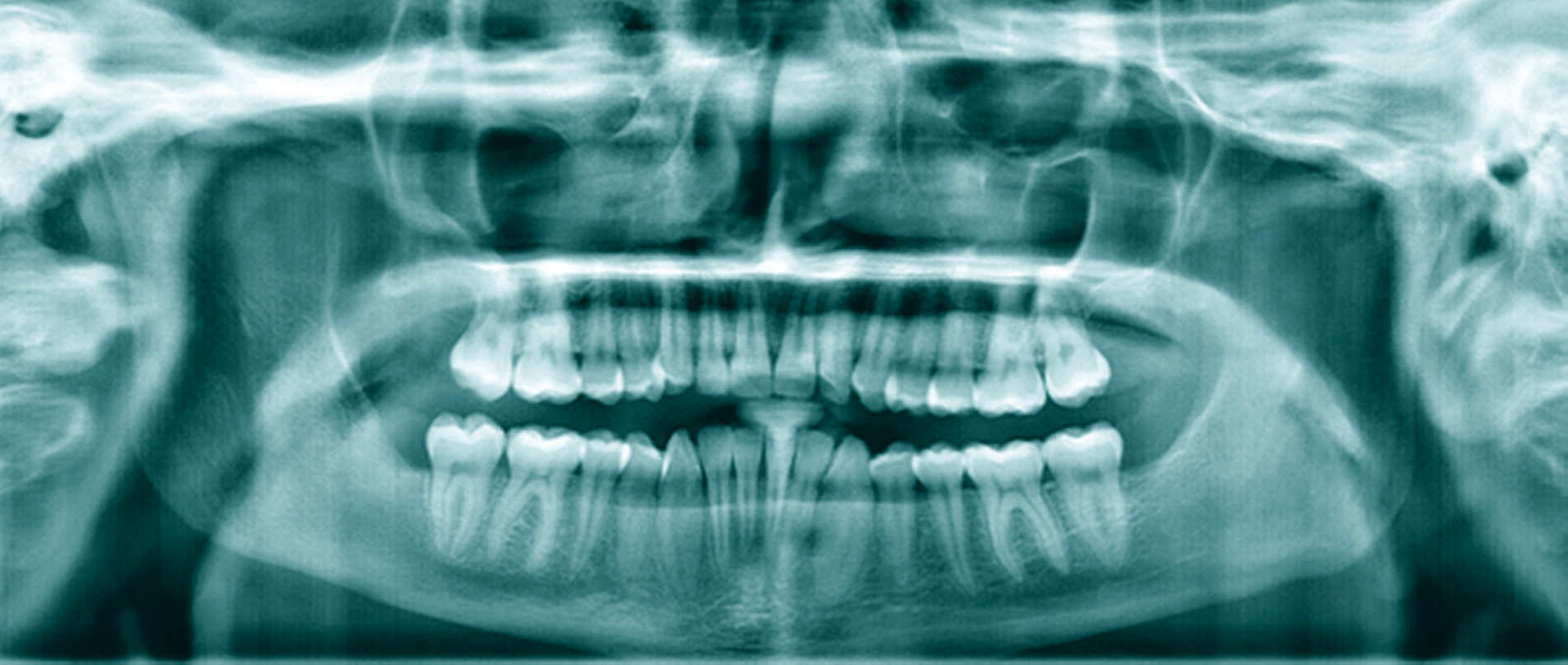
Ein 14-jähriger Patient wurde mit dem Zufallsbefund einer zystischen Raumforderung im Bereich des Kieferwinkels rechts in unser MVZ überwiesen (Abbildung 5a). Aufgrund der Ausdehnung mit Affektion des N. alveolaris inferior sowie der Wurzelspitzen der Zähne 47 und 46 wurde sich nach Abwägung der perioperativen Risiken in enger Absprache mit den Eltern und dem Patienten gegen eine primäre Zystektomie mit Entfernung des extrem verlagerten Zahnes 48 entschieden. Eltern und Patient bevorzugten – trotz absehbar längerer Behandlungszeit – die primäre Verkleinerung der Zyste mittels Obturatortherapie.
Das histopathologische Gutachten ergab die Diagnose einer Keratozyste. Daher erfolgte bereits nach drei Monaten eine Verlaufskontrolle mittels OPG, um ein Ansprechen auf die Therapie sicherzustellen. Nach sechs Monaten bereits war die Ausdehnung der Keratozyste so weit regredient, dass die vollständige Entfernung des Restbefunds sowie des Zahnes 48 mit risikoarmem Anfrischen des umliegenden Knochens in ambulanter ITN erfolgen konnte (Abbildung 5b). Die Zähne 18, 28 und 38 wurden dabei ebenfalls entfernt. Die Sensibilität der Unterlippe sowie der Zähne 46 und 47 konnte erhalten werden. Die Verlaufskontrolle nach einem weiteren halben Jahr zeigte eine gute knöcherne Durchbauung des ehemaligen Defekts im Bereich des Kieferwinkels rechts und der Patient blieb weiterhin beschwerdefrei (Abbildung 5c).
Fall 3:
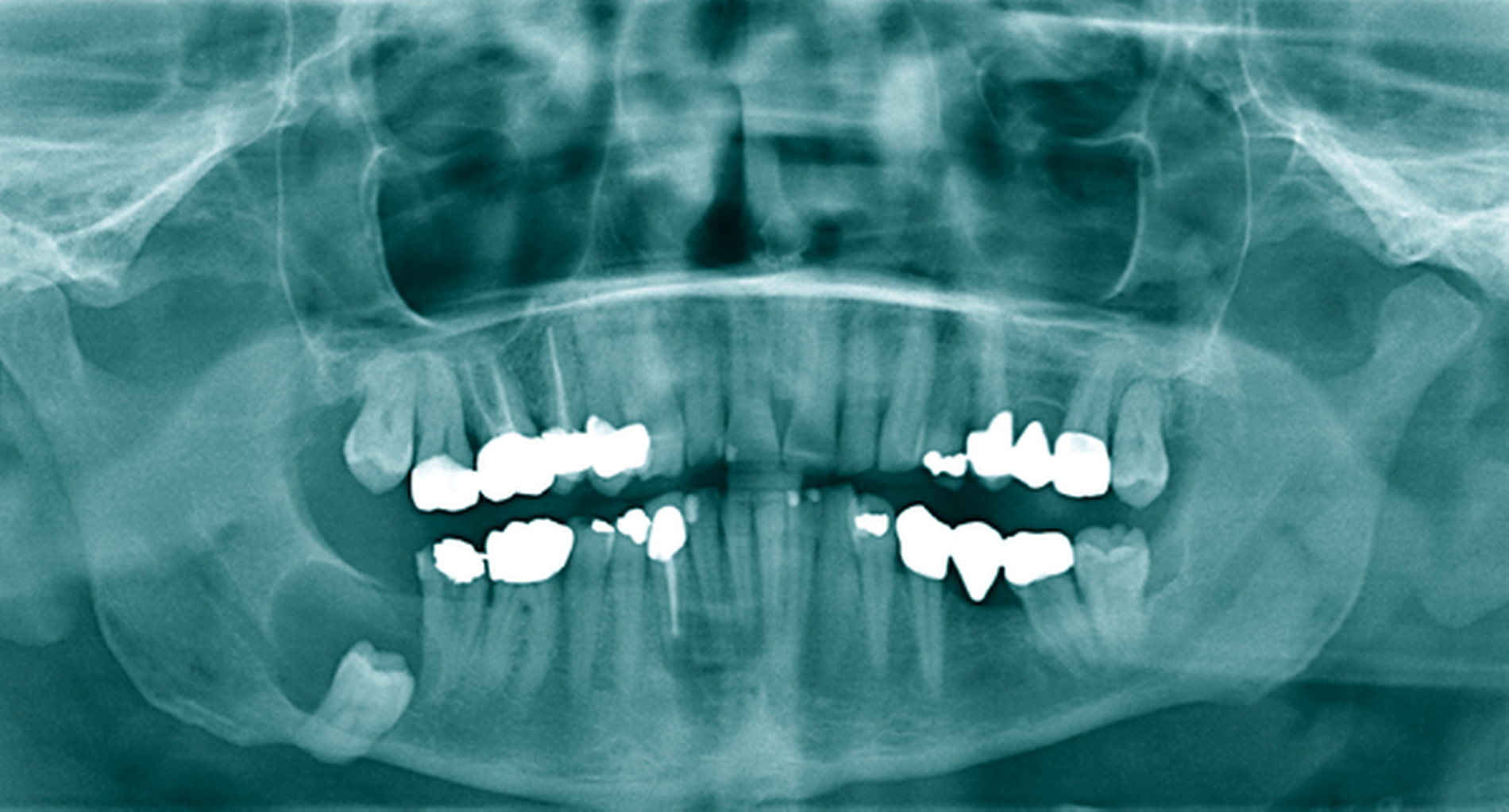
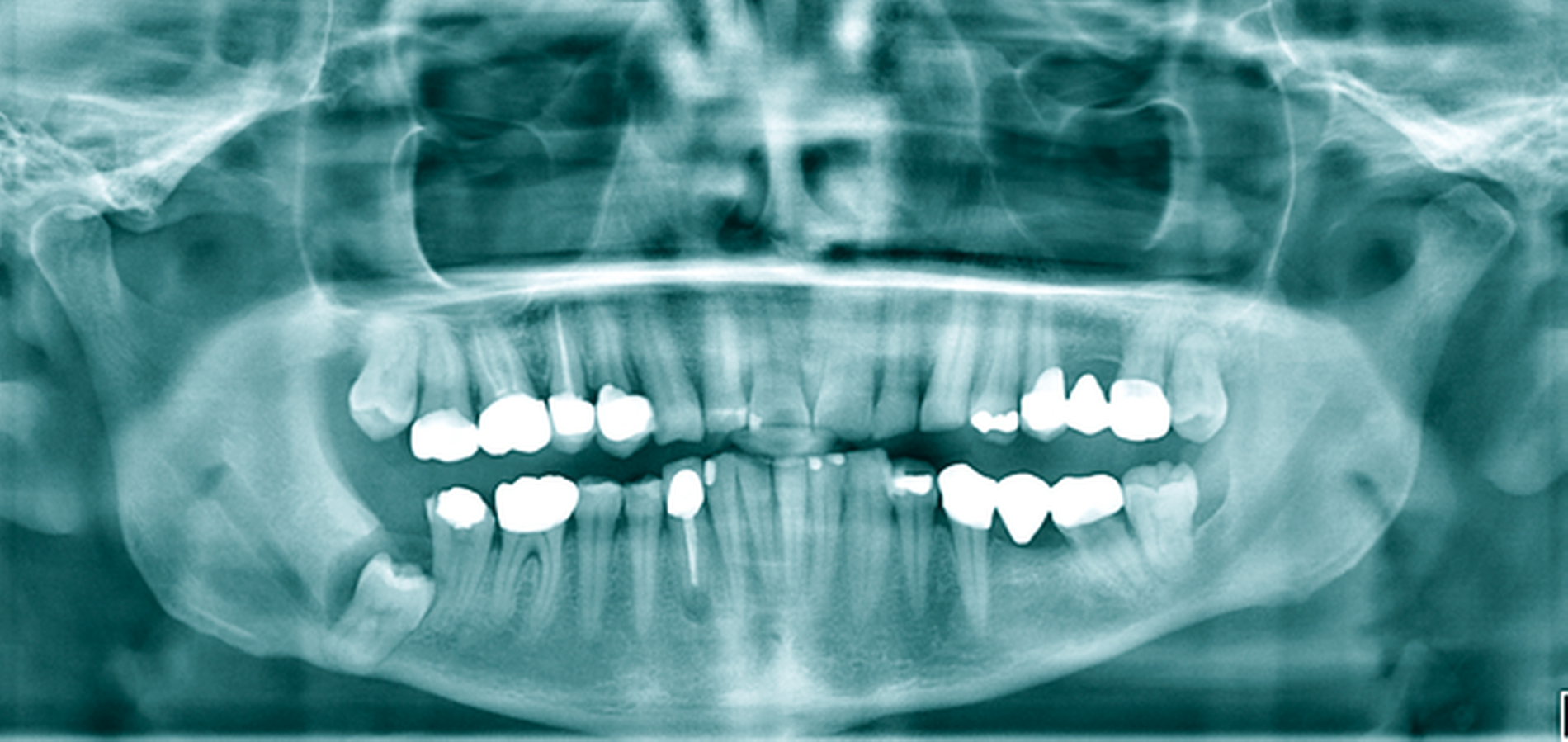
Ein 52-jähriger Patient stellte sich mit Überweisung und Bitte um Therapie einer zystischen Raumforderung im Bereich des rechten Kieferwinkels über unser MVZ vor (Abbildung 6a). Aufgrund der erhöhten Frakturgefahr bei einem weit nach kaudal verlagerten Zahn 48 entschied sich der Patient nach entsprechender Aufklärung für das mehrzeitige Verfahren mittels Zystostomie. Die Versorgung erfolgte in diesem Fall mit einem nicht zahngetragenen Obturator, der lediglich mittels eines Gingivaschildes ins Vestibulum eingelagert war. Der Patient kam damit nach initialer individueller Einpassung gut zurecht. Die radiologischen Kontrollen erfolgten nach histologischer Sicherung einer follikulären Zyste halbjährlich zur Sicherung des Therapieerfolgs. Bei nach elf Monaten deutlich regredientem Befund konnte die Zystektomie und operative Entfernung des Zahnes 48 in ambulanter Allgemeinanästhesie durchgeführt werden, wobei keine perioperativen Komplikationen auftraten (Abbildung 6b). Besonders hervorzuheben ist die Wanderungsbewegung des Zahnes 48 nach koronal. Abbildung 6c zeigt die knöcherne Konsolidierung des Defekts sieben Monate postoperativ bei Beschwerdefreiheit. Bezüglich des vitalen Zahns 47 (ohne Lockerung) wurde eine prothetische Versorgung durch den Hauszahnarzt empfohlen.
Adäquate Patientenselektion – Obturator versus fixiertes Drainageröhrchen
Die beschriebene Obturatortherapie stellt am ehesten eine Mischform zwischen Marsupialisation und Drainierungsmethode dar, wobei mithilfe beider suffiziente Reduktionen großer Zysten erreicht werden können [Pogrel, 2005; Torres-Vega et al., 2019]. Klinisch von größerer Bedeutung für den Erfolg der Behandlung mittels Zystostomie beziehungsweise Dekompression ist aus unserer Sicht jedoch die richtige Indikationsstellung. Die Beteiligung oder Affektion umliegender Strukturen – wie des N. alveolaris inferior, benachbarter Zahnwurzeln, der Kieferhöhle oder des Mundbodens – können Gründe darstellen, auf eine primäre Zystektomie zu verzichten [Nyimi et al., 2019]. Auch extrem verlagerte Zähne können bei Reduktion der Zystengröße wieder in eine günstigere Lage versetzt werden, wobei es gleichzeitig zur Stabilisierung des Kiefers durch fortschreitende Konsolidierung des ehemaligen Zystenlumens kommt (siehe Patientenfälle).
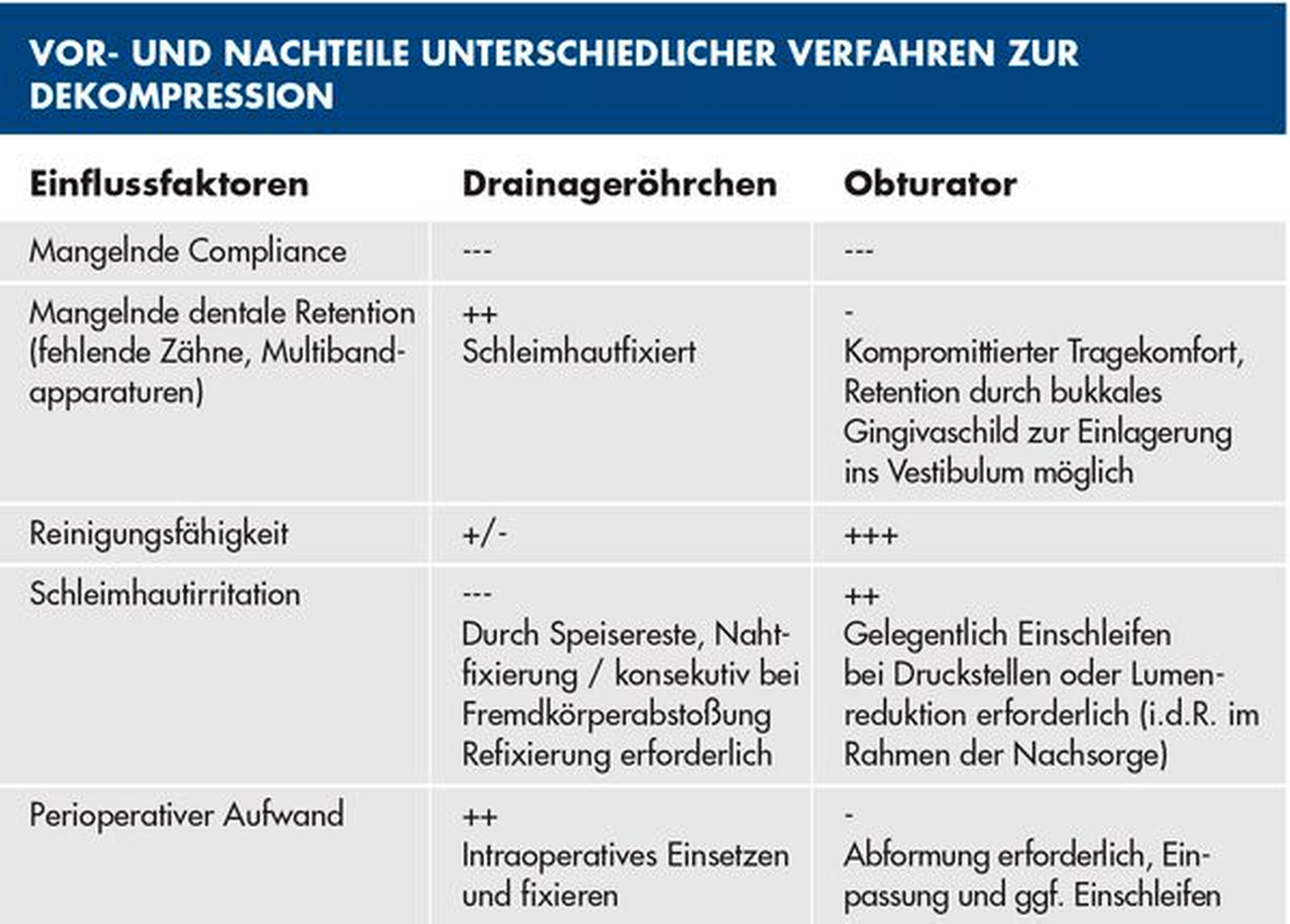
Voraussetzung ist jedoch eine hohe Motivation beziehungsweise Compliance des Patienten, um eine adäquate Reinigung und ein Offenhalten des Stomas zu gewährleisten. Ein nicht getragener Obturator wird auf absehbare Zeit die Passung verlieren und zum Verschluss der Öffnung mit konsekutivem Rezidiv führen. Ein Röhrchen hingegen, das nicht gespült wird, neigt zur Obliteration und wird ebenfalls in einem Misserfolg enden. Dies ist klar mit den betroffenen Patienten und/oder Angehörigen zu kommunizieren. Vor- und Nachteile der beiden Verfahren sind zusammenfassend in Tabelle 1 dargestellt. Doch selbst bei Patienten, die sich aufgrund von multiplen oder schweren Vorerkrankungen nicht für eine Behandlung in Intubationsnarkose qualifizieren, ist bei entsprechender Instruktion von Angehörigen oder Pflegenden eine Zystostomie in Lokalanästhesie umsetzbar. Eine vollständig ambulante Führung ist hier jedoch nicht immer sinnvoll oder erstrebenswert.
Zystostomie bei Keratozysten
Auch Keratozysten können in einem mehrzeitigen Verfahren behandelt werden. So war eines der Argumente für die Rückbenennung des „keratozystisch odontogenen Tumors“ zur Zyste das Ansprechen auf Marsupialisation [Soluk-Tekkesin und Wright, 2018]. Gerade die Rezidivfreudigkeit dieser Läsionen hat zu teils invasiven Methoden bis hin zur Segmentresektion und der Empfehlung zur Entfernung umgebender Muskeln sowie intraoraler – wenn nötig sogar extraoraler – Weichgewebe geführt [Driemel et al., 2007; Dammer et al., 1997; Lentrodt, 1978].
Die Verkleinerung der zystischen Raumforderung hingegen ermöglicht zumeist eine technisch einfachere, sicherere und vollständige Entfernung sämtlicher Zystenanteile mit der Möglichkeit, den umliegenden Knochen ausreichend anzufrischen, ohne Kollateralschäden zu provozieren. Außerdem ist auch eine histologische Veränderung des Zystenepithels hin zu weniger adhärenter und dickerer Epithelauskleidung beschrieben, was die Zystektomie zusätzlich erleichtern kann [Brøndum und Jensen, 1991].
In der Literatur wird weiterhin die Anwendung verschiedener Adjuvanzien – wie etwa der Carnoy’schen Lösung oder der Kryotherapie – beschrieben, die die Wahrscheinlichkeit von Rezidiven senken sollen [Al-Moraissi et al., 2017]. Diese werden in unserer Klinik nicht standardmäßig eingesetzt, wobei aber erwähnt sei, dass diese mit hoher Wahrscheinlichkeit auch freilegende Nachbarstrukturen schädigen [Zhou et al., 2005; Ribeiro Junior et al., 2007].
Ist die Zystektomie obsolet?
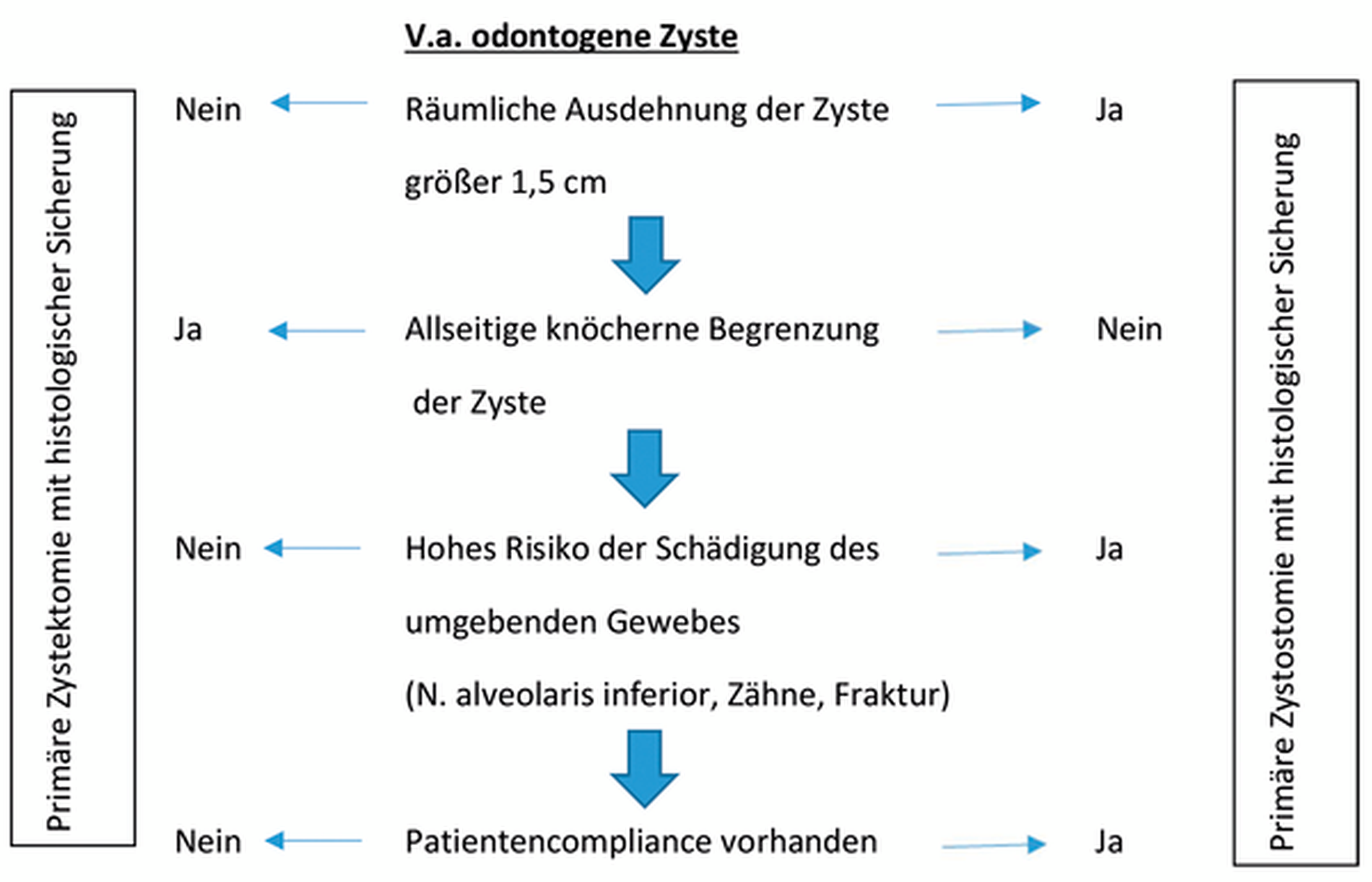
Zystektomie und Dekompression beziehungsweise Zystostomie werden seit der jeweiligen Erstbeschreibung als konkurrierende Techniken dargestellt, wobei gerade die Rezidivfreudigkeit von Keratozysten fast zum Verlassen der Dekompression für die Therapie von Kieferzysten führte [Torres-Vega et al., 2019]. Bis heute zieht sich ein kritischer Diskurs durch die Fachliteratur, welche Methode die beste sei, insbesondere zur Entfernung von Keratozysten, wobei sich zunehmend eine differenziertere Herangehensweise in Abhängigkeit der Ausdehnung des klinischen Befunds und betroffener Nachbarstrukturen durchgesetzt hat [Nyimi et al., 2019; Pogrel, 2007; Sacher et al., 2019; Al-Moraissi et al., 2017]. So empfehlen Wakolbinger et al. in ihrem 2016 publizierten Review eine primäre Zystektomie bei Befunden < 1,5 cm, wobei ausgedehntere Befunde mit Affektion benachbarter Strukturen zunächst mittels Dekompression verkleinert werden sollten und mit einer definitiven Zystektomie ergänzt werden können [Wakolbinger et al., 2016].
Auch wir vertreten die Ansicht, dass eine starre Sichtweise zugunsten einer Technik nicht zielführend ist. Wir befürworten Zystektomien bei zirkulär knöcherner Begrenzung oder bei Patienten, bei denen eine Kooperation nicht sichergestellt werden kann. Im Sonderfall der Keratozyste sehen wir eine definitive Zystektomie mit Anfrischen der knöchernen Begrenzung als obligat an, da unvorhersehbare Rezidivraten (0 bis 100 Prozent) bei reiner Marsupialisation beschrieben sind [Driemel et al., 2007].
Follikuläre Zysten beispielsweise können auch durch reine Dekompression zur Ausheilung gebracht werden, wobei dies in Abhängigkeit der Ausdehnung mitunter einen Therapiezeitraum von einigen Jahren beanspruchen kann [Wakolbinger und Beck-Mannagetta, 2016]. Wenngleich es Methoden zur Berechnung der prognostizierten Zystenreduktion gibt, zeigen die präsentierten Fälle, dass diese dennoch individuell sowie altersbedingt Schwankungen unterliegen [Sacher et al., 2019]. Ein frühzeitigerer Abschluss der Behandlung kann somit, insbesondere bei noch erforderlicher Entfernung verlagerter Zähne, mittels sekundärer Zystektomie herbeigeführt werden.
Vor allem aus Fallberichten und Übersichtsarbeiten ist außerdem, sowohl bei follikulären Zysten als auch bei Keratozysten die Möglichkeit einer malignen Entartung bekannt, wobei das Risiko für diese bei letzteren höher ist [Borrás-Ferreres et al., 2016]. In der Literatur wird eine Häufigkeit von 0,12 Prozent angegeben, wobei verlässliche Angaben zur Häufigkeit aufgrund des seltenen Vorkommens schwierig sind, zumal es nicht immer möglich ist, eine De-novo-Genese auszuschließen [Bhargava et al., 2012]. Umso wichtiger ist das regelmäßige Follow-up und konsequente Intervenieren bei fehlendem Ansprechen auf die Therapie.
Fazit
Die hier dargestellten Fallberichte zeigen zwei Alternativen zur Zystektomie auf und demonstrieren die regenerative Potenz der Zystostomie, die eine rein ambulante Behandlung auch ausgedehnter Befunde ermöglicht. Die Patienten müssen bei diesen ausgedehnten Befunden über die Möglichkeit eines mehrzeitigen Vorgehens im Sinne einer Zystostomie beziehungsweise Dekompressionsbehandlung und die verlängerte Therapiedauer aufgeklärt werden, um eine informierte Entscheidung treffen zu können. Eine anschließende Zystektomie ist bei Keratozysten obligat und kann die Therapiedauer bei weniger rezidivträchtigen Zysten verkürzen.
Dr. med. dent. Norbert Neckel
Klinik für Mund-, Kiefer- und Gesichtschirurgie,
Charité – Universitätsmedizin Berlin, Campus Virchow Klinikum
Augustenburger Platz 1, 13353 Berlin
Prof. Dr. med. Dr. med. dent. Benedicta Beck-Broichsitter
Klinik für Mund-, Kiefer- und Gesichtschirurgie,
Charité – Universitätsmedizin Berlin, Campus Virchow Klinikum
Augustenburger Platz 1, 13353 Berlin
Univ.-Prof. Dr. med. Dr. med. dent. Max Heiland
Klinik für Mund-, Kiefer- und Gesichtschirurgie,
Charité – Universitätsmedizin Berlin, Campus Virchow Klinikum
Augustenburger Platz 1, 13353 Berlin
Dr. med. dent. Paula Korn
Klinik für Mund-, Kiefer- und Gesichtschirurgie,
Charité – Universitätsmedizin Berlin, Campus Virchow Klinikum
Augustenburger Platz 1, 13353 Berlin
Literaturliste
Al-Moraissi, E. A., A. A. Dahan, M. S. Alwadeai, F. O. Oginni, J. M. Al-Jamali, A. S. Alkhutari, N. H. Al-Tairi, A. A. Almaweri, and J. S. Al-Sanabani. 2017. 'What surgical treatment has the lowest recurrence rate following the management of keratocystic odontogenic tumor?: A large systematic review and meta-analysis', J Craniomaxillofac Surg, 45: 131-44.
Bassetti, Mario A, Jan Novak, and Renzo G Bassetti. 2019. 'Die follikuläre Zyste: zwei unterschiedliche Behandlungs möglichkeiten, präsentiert anhand zweier Fallbeispiele', Swiss Dent J: 193-203.
Bhargava, D., A. Deshpande, and M. A. Pogrel. 2012. 'Keratocystic odontogenic tumour (KCOT)--a cyst to a tumour', Oral Maxillofac Surg, 16: 163-70.
Borrás-Ferreres, J., A. Sánchez-Torres, and C. Gay-Escoda. 2016. 'Malignant changes developing from odontogenic cysts: A systematic review', J Clin Exp Dent, 8: e622-e28.
Brøndum, N., and V. J. Jensen. 1991. 'Recurrence of keratocysts and decompression treatment. A long-term follow-up of forty-four cases', Oral Surg Oral Med Oral Pathol, 72: 265-9.
Dammer, R, H Niederdellmann, P Danuner, and M Nuebler-Moritz. 1997. 'Conservative or radical treatment of keratocysts: a retrospective review', British Journal of Oral and Maxillofacial Surgery, 35: 46-48.
Driemel, O., J. Rieder, C. Morsczeck, S. Schwarz, S. G. Hakim, U. Müller-Richter, T. E. Reichert, and H. Kosmehl. 2007. '[Comparison of clinical immunohistochemical findings in keratocystic odontogenic tumours and ameloblastomas considering their risk of recurrence]', Mund Kiefer Gesichtschir, 11: 221-31.
Lentrodt, J. 1978. 'ZUR CHIRURGISCHEN THERAPIE DER GUTARTIGEN ODONTOGENEN TUMOREN'. Neuschmidt, V. 1942. Drainierungs-Methode der Kieferzysten, Dtsch Zahnärztl Wschr, 21: 287.
Nyimi, B. F., Z. Yifang, and B. Liu. 2019. 'The Changing Landscape in Treatment of Cystic Lesions of the Jaws', J Int Soc Prev Community Dent, 9: 328-37.
Partsch, C. 1892. Über Kieferzysten, Dtsch Mschr Zahnheilkd, 10: 271.
Pogrel, M. A. 2005. 'Treatment of keratocysts: the case for decompression and marsupialization', J Oral Maxillofac Surg, 63: 1667-73.
Pogrel. 2007. 'Decompression and marsupialization as definitive treatment for keratocysts--a partial retraction', J Oral Maxillofac Surg, 65: 362-3.
Ribeiro Junior, O, AM Borba, CAF Alves, and J Guimaraes Junior. 2007. 'Complications of Carnoy solution in the treatment of odontogenic tumors', RGO, 55: 263-66.
Sacher, C., D. Holzinger, P. Grogger, F. Wagner, G. Sperl, and R. Seemann. 2019. 'Calculation of postoperative bone healing of cystic lesions of the jaw-a retrospective study', Clin Oral Investig, 23: 3951-57.
Schwenzer N., Ehrenfeld M. 2019. Zahnärztliche Chirurgie (Thieme: Stuttgart).
Soluk-Tekkeşin, M., and J. M. Wright. 2018. 'The World Health Organization Classification of Odontogenic Lesions: A Summary of the Changes of the 2017 (4th) Edition', Turk Patoloji Derg, 34.
Torres-Vega, C., P. Moreno-Rodríguez, S. Trujillo-Saldarriaga, M. A. Cuéllar, C. Alfaro, and J. Castro-Núñez. 2019. 'From Cystostomy to Active Decompression: The Surgeons' Battle Against Odontogenic Cysts', J Hist Dent, 67: 104-09.
Wakolbinger, R., and J. Beck-Mannagetta. 2016. 'Long-term results after treatment of extensive odontogenic cysts of the jaws: a review', Clin Oral Investig, 20: 15-22.
Zhou, J. L., S. L. Jiao, X. H. Chen, and Y. L. Wang. 2005. '[Treatment of recurrent odontogenic keratocyst with enucleation and cryosurgery: a retrospective study of 10 cases]', Shanghai Kou Qiang Yi Xue, 14: 476-8.