Cervikale Lymphknotenmetastase eines kleinzelligen Bronchialkarzinoms
Im September 2023 wurde eine 32-jährige Frau nach Überweisung durch das Universitäre Centrum für Tumorerkrankungen Mainz wegen einer Schwellung im rechten Unterkiefer in der Poliklinik der Mund-, Kiefer- und Gesichtschirurgie der Universitätsmedizin Mainz vorstellig. Die Verdachtsdiagnose lautete auf Lymphknotenmetastase.
Die Patientin hatte bereits eine umfangreiche Krankengeschichte, begonnen mit der Erstdiagnose eines kleinzelligen Lungenkarzinoms (SCLC) mit paraneoplastischem Cushing-Syndrom im September 2017. Nach einer initialen Stabilisierung des Krankheitsverlaufs nach zwei Zyklen Carboplatin und Etoposid entwickelte der Tumor multiple Metastasen. Es folgten eine Radiochemotherapie des Mediastinums und eine prophylaktische Ganzhirnbestrahlung, danach mehrere Therapiezyklen mit verschiedenen Medikamenten. Im März 2023 wurde eine weitere Metastase am Pankreaskopf diagnostiziert und stereotaktisch bestrahlt.
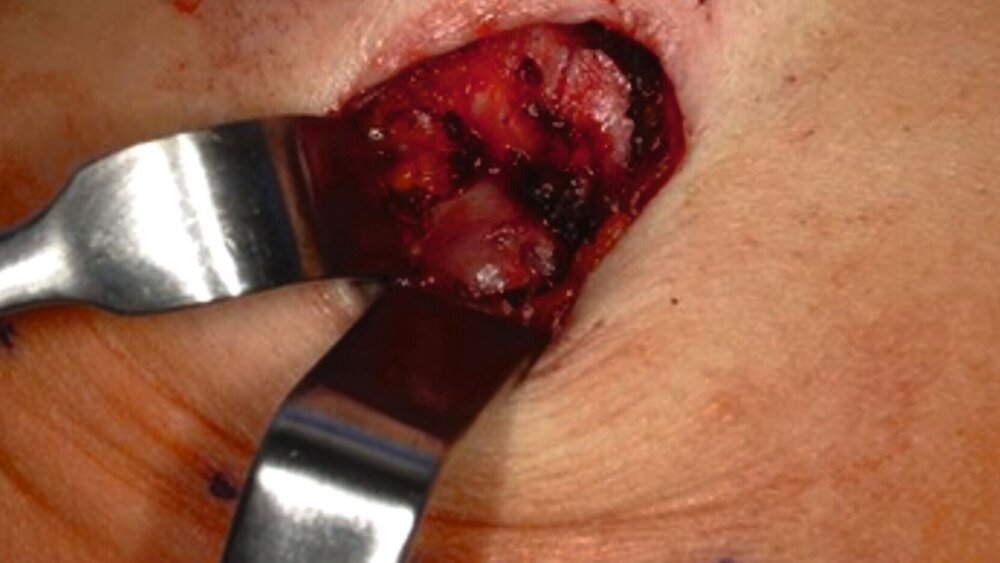
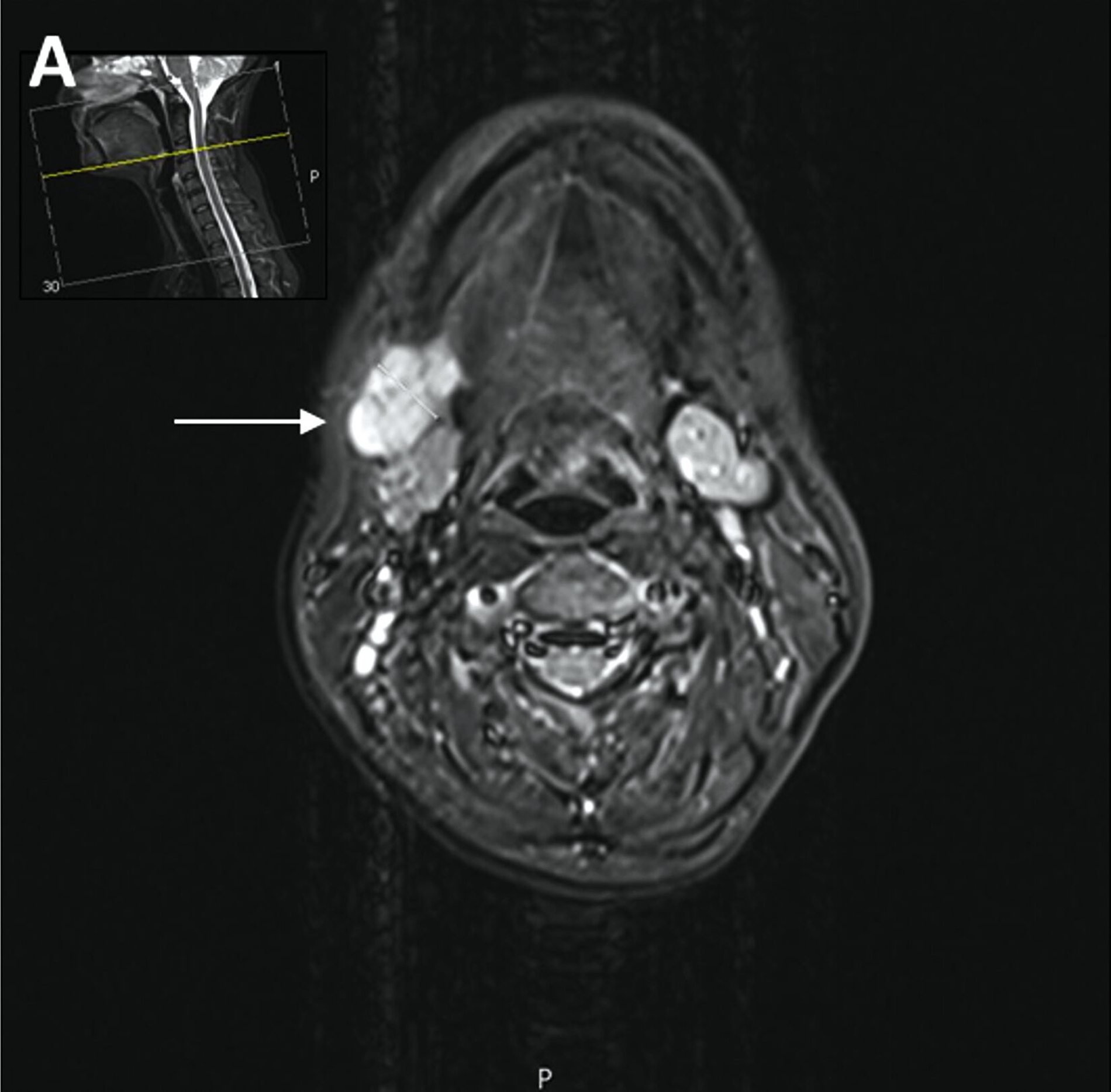
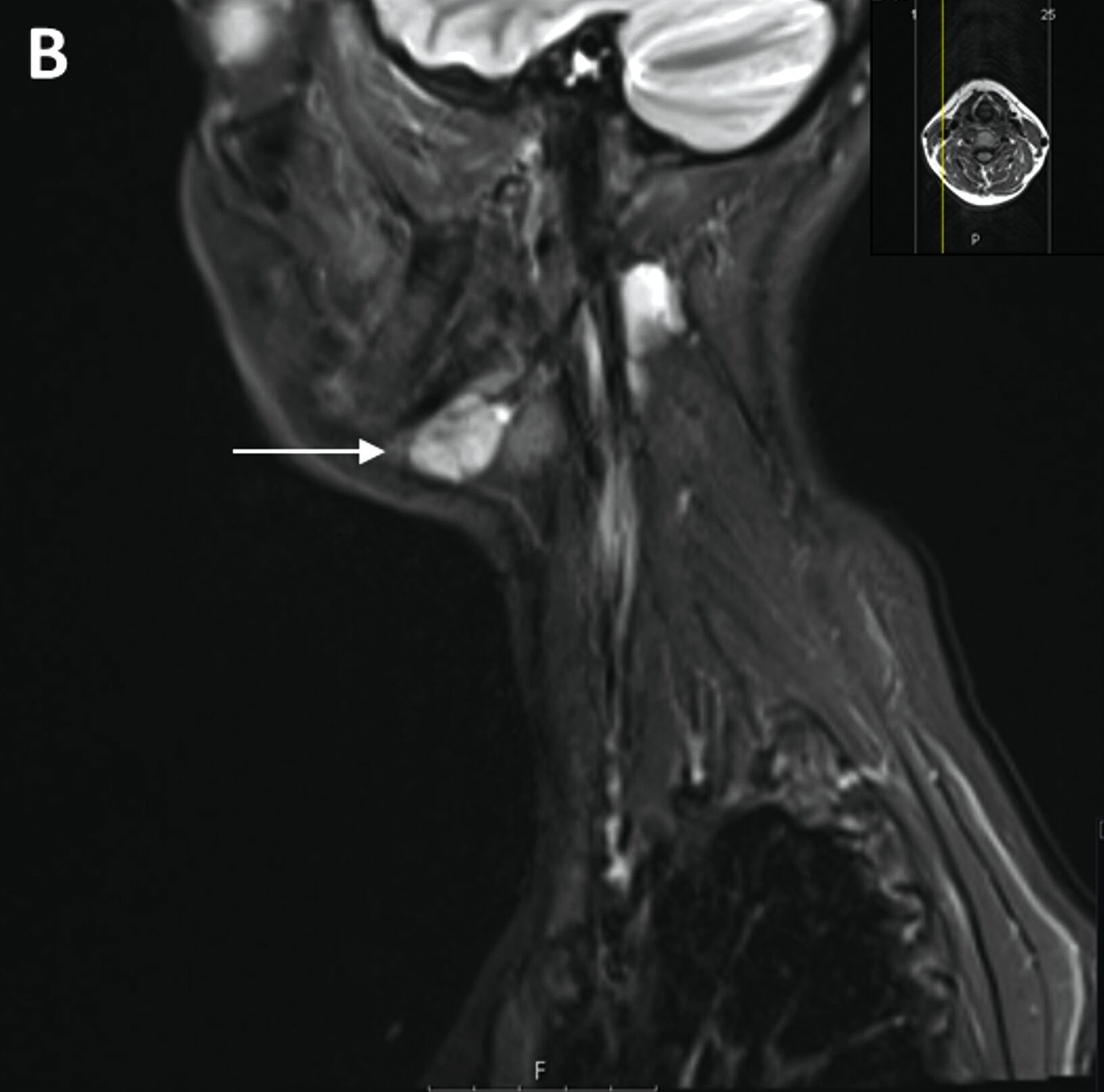
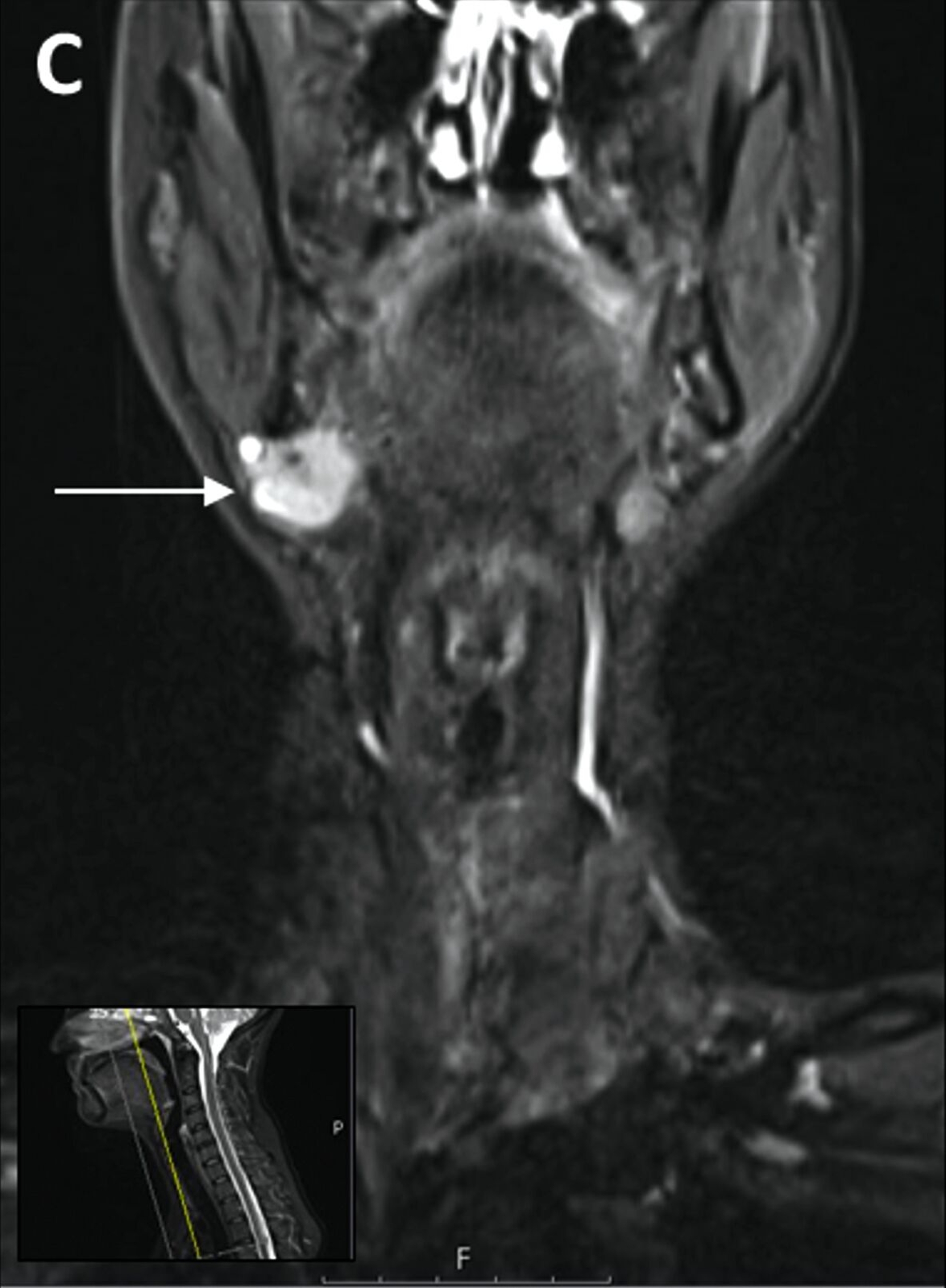
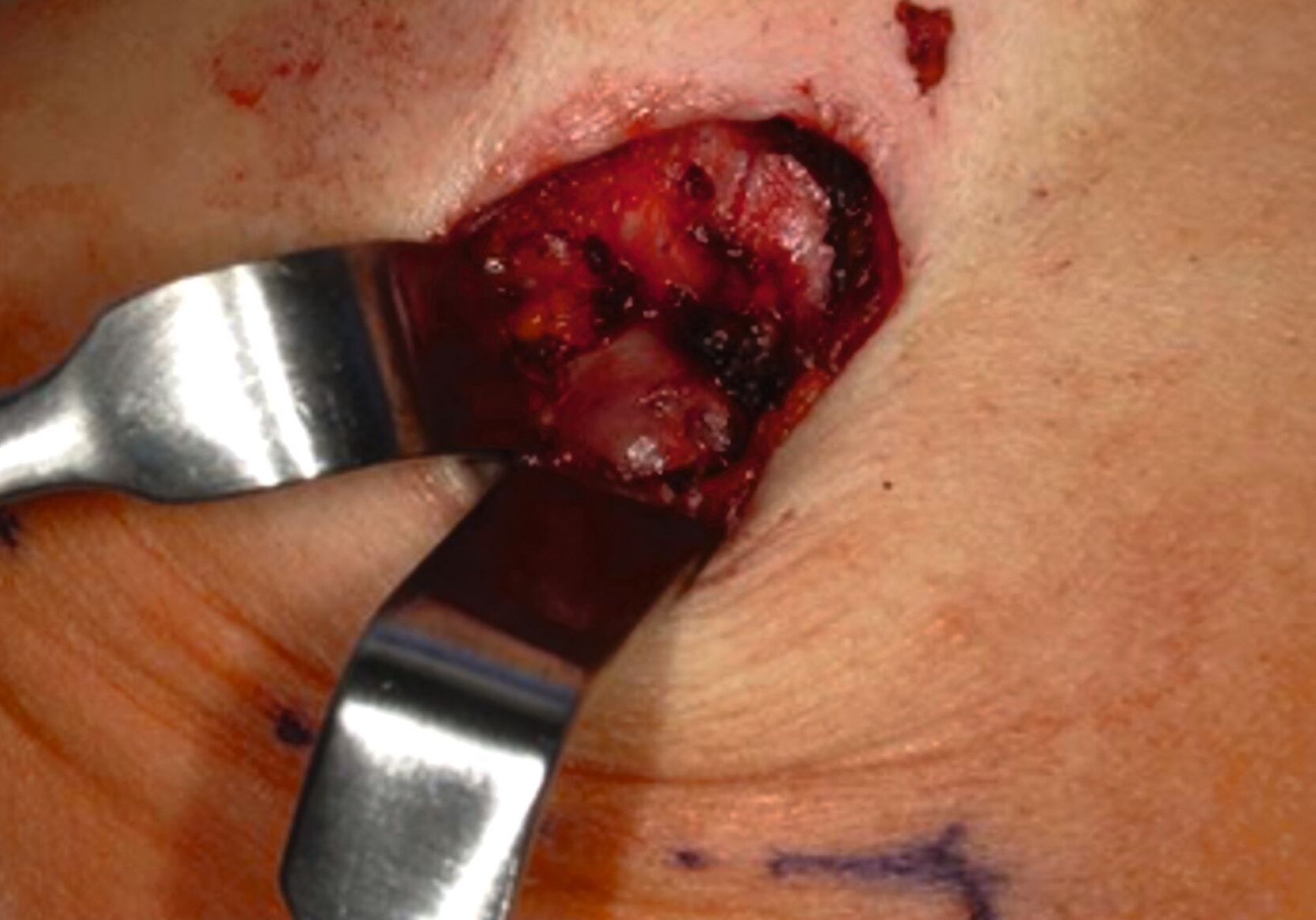
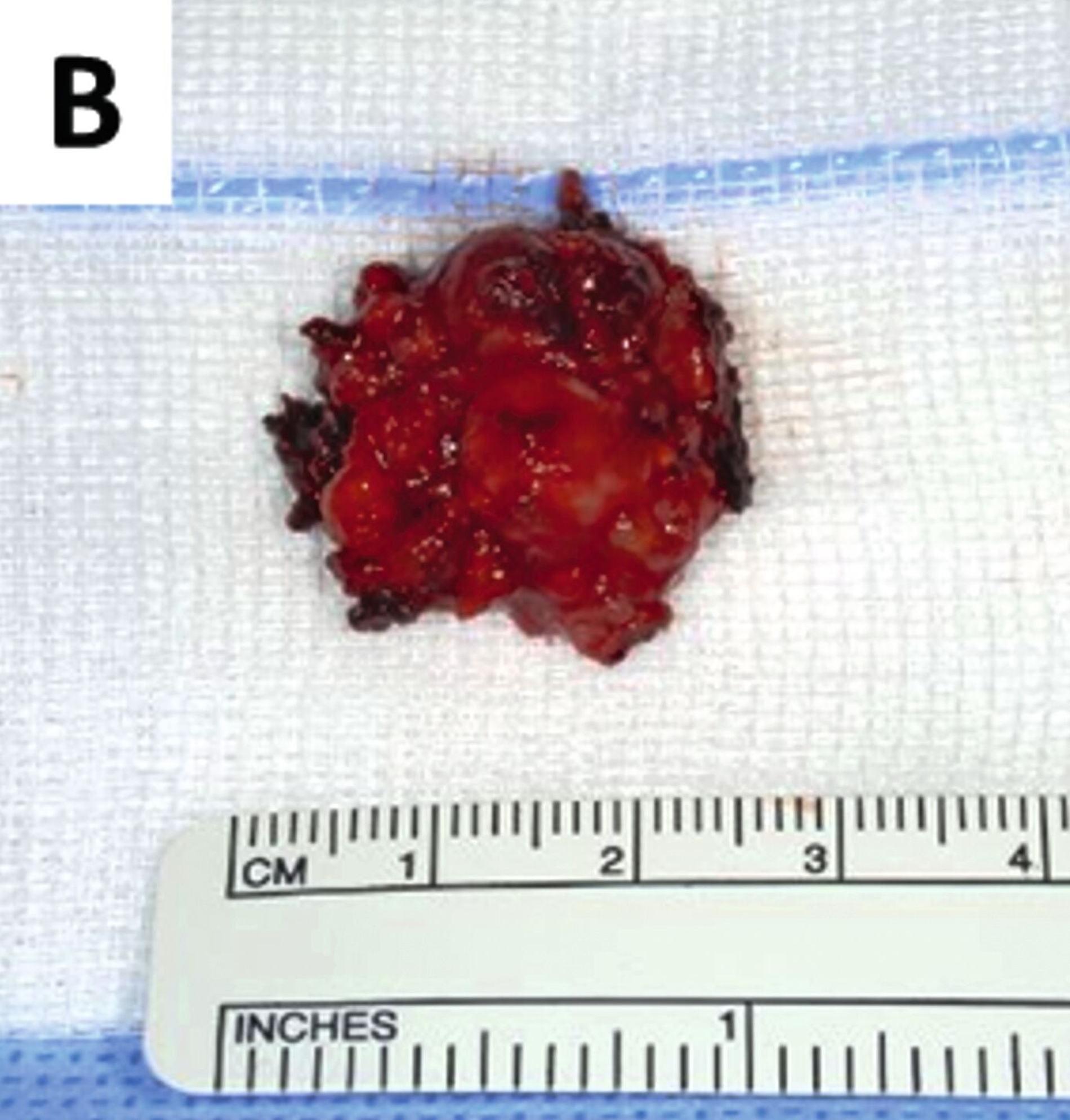
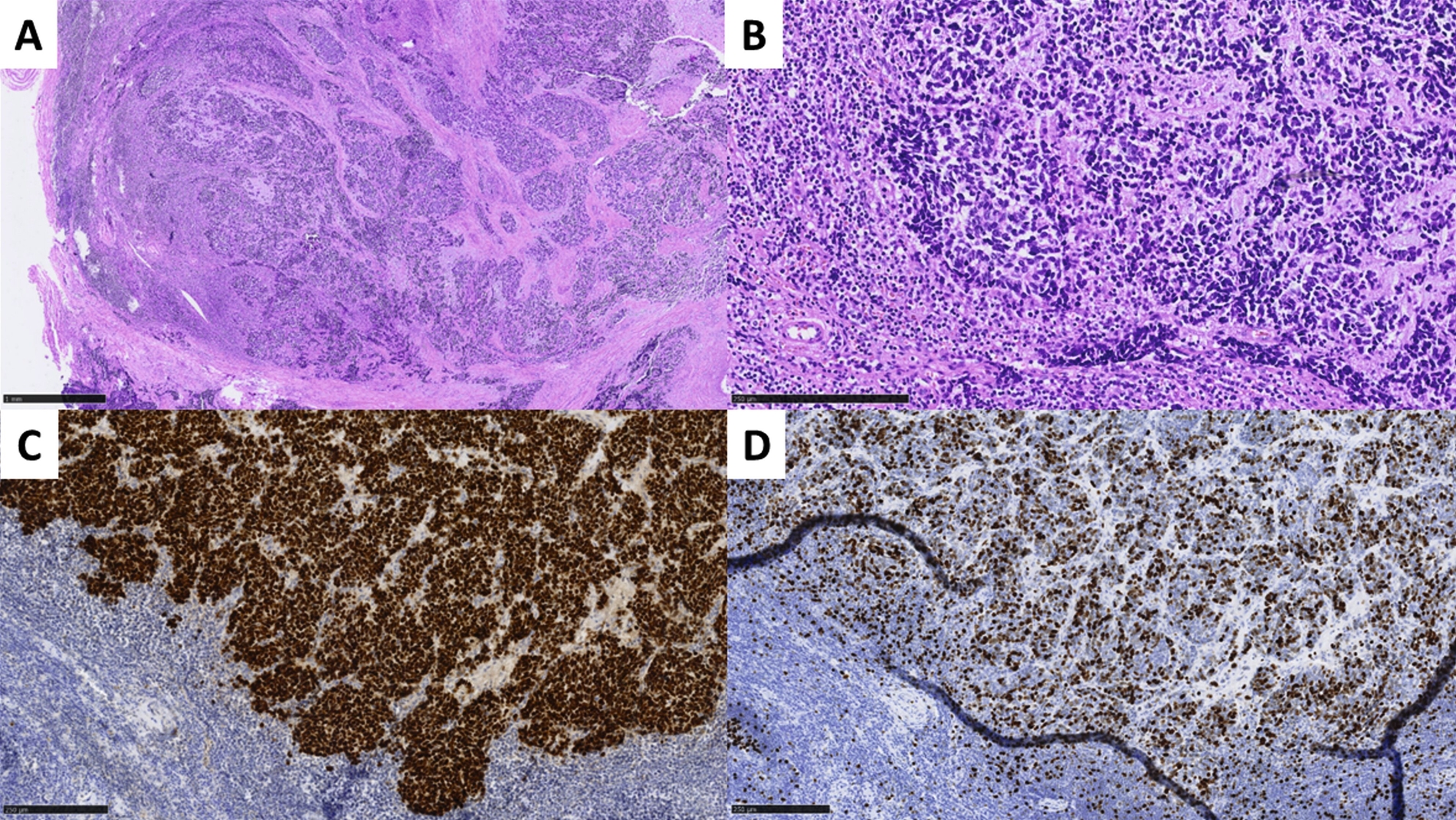
Trotz vorübergehender Remission kam es im August 2023 zu einem erneuten Krankheitsfortschritt mit dem Auftreten eines Metastasen-suspekten Lymphknotens im rechten Halsbereich (Abbildung 1). Bei der chirurgischen Entfernung (Abbildung 2) sowie der histologischen und molekularpathologischen Untersuchung wurde ein kleinzelliges neuroendokrines Lungenkarzinom nachgewiesen (Abbildung 3). Zusätzlich wurden genetische Analysen durchgeführt, die verschiedene Genmutationen und eine Fusion von CTNND1:KMT2A ergaben. Die Therapieentscheidungen basieren derzeit auf den Ergebnissen der molekularen Tumorboarddiskussion.
Diskussion
Lungen- oder Bronchialkarzinome sind weit verbreitet und betreffen jährlich etwa 55.000 Patienten allein in Deutschland. Die Verteilung der Erkrankung nach Geschlecht hat sich in den vergangenen Jahren verschoben, wobei aktuelle Zahlen eine Annäherung der Häufigkeit bei Männern und Frauen zeigen. Dies ist teilweise auf den Anstieg des Tabakkonsums bei Frauen und auf die Alterung der Bevölkerung zurückzuführen, da mit zunehmendem Alter das Krebsrisiko steigt.
Männer erkranken am häufigsten zwischen 80 und 84 Jahren, Frauen zwischen 65 und 74 Jahren. Tabakkonsum ist die Hauptursache für die Entstehung von Lungenkarzinomen, dabei führen die im Zigarettenrauch enthaltenen karzinogenen Stoffe zu DNA-Schäden und erhöhen das Risiko potenziell bösartiger Zellen. Nikotinkonsum steigert das Lebenszeitrisiko eines Lungenkarzinoms um das 24-Fache im Vergleich zu Nichtrauchern [Hsu et al., 2024].
Lungenkarzinome werden in zwei Haupttypen unterteilt, wobei das kleinzellige Bronchialkarzinom (SCLC) etwa 20 Prozent der Fälle ausmacht [Pikor et al., 2013]. Diese Art von Karzinom metastasiert oft lymphogen in der Lunge oder in den Mediastinallymphknoten und kann in fortgeschrittenen Stadien hämatogen in andere Organe wie Leber, Gehirn, Nebennieren oder das Skelett metastasieren. Metastasen im Kopf-Hals-Bereich sind selten und werden oft erst im fortgeschrittenen Stadium diagnostiziert, was die Prognose der Erkrankung beeinträchtigt [Schulze, 2008; Pezzuto et al., 2017; Baum und Mohr, 2018].
Im Fall einer Erstmanifestation der Erkrankung kann die Identifizierung des metastasierten Primarius im klinischen Alltag erschwert sein und die behandelnden Pathologen vor Herausforderungen bei der korrekten Einordnung von Gewebeproben stellen, da sich je nach Subtyp histologische Ähnlichkeiten finden [Capodiferro et al., 2023].
Die Behandlung von Bronchialkarzinomen ist komplex und richtet sich nach dem histologischen Subtyp und dem Krankheitsstadium. Bei SCLC kommt in seltenen Fällen eine Operation als kurative Therapieoption infrage. Häufig wird eine kombinierte Radiochemotherapie angewendet, insbesondere im Stadium „limited disease“. In fortgeschrittenen Stadien („extensive disease“) ist die Therapie hauptsächlich palliativ. Aggressive Therapien sollten nur nach sorgfältiger Abwägung des Allgemeinzustands und ausführlicher Aufklärung des Patienten in Betracht gezogen werden.
Fazit für die Praxis
Fernmetastasen im Kopf-Hals-Bereich sind selten und daher eine Herausforderung für den Onkologen und andere beteiligte Fachgebiete.
Eine chirurgische Untersuchung sollte durchgeführt werden, wenn die Befunde aufgrund mehrerer Differenzialdiagnosen nicht eindeutig sind und/oder die histologische Aufbereitung entscheidend für die weitere Therapie sein kann.
Bronchialkarzinome verlaufen häufig asymptomatisch und werden oft erst in fortgeschrittenen Stadien diagnostiziert.
Eine histologische Differenzierung des Tumors ist von entscheidender Wichtigkeit für die anschließende Therapie und Prognose des Patienten.
Der vorliegende Fallbericht illustriert die Herausforderungen bei der Diagnose und Behandlung von Lungenkarzinomen, insbesondere des kleinzelligen Bronchialkarzinoms. Die Ergebnisse heben die Bedeutung einer ganzheitlichen Betrachtung der Krankheitsentwicklung hervor und die Notwendigkeit individualisierter Therapieansätze, die auf den spezifischen histologischen Subtyp und das Stadium der Erkrankung zugeschnitten sind. Weitere Forschung und klinische Studien sind erforderlich, um das Verständnis der Pathogenese von Lungenkarzinomen zu vertiefen und innovative Behandlungsmöglichkeiten zu entwickeln.
Literaturliste
Baum SH and C Mohr: Metastases from distant primary tumours on the head and neck: clinical manifestation and diagnostics of 91 cases. Oral Maxillofac Surg 22:119-128, 2018.
Capodiferro S, A d'Amati, G Barile, F Dell'Olio, L Limongelli, A Tempesta, RA Siciliani, G Ingravallo, M Mastropasqua, G Colella, CE Boschetti, C Copelli, E Maiorano and G Favia: Metastatic Lung Cancer to the Head and Neck: A Clinico-Pathological Study on 21 Cases with Narrative Review of the Literature. J Clin Med 12:2023.
Hsu ML, MZ Guo, S Olson, C Eaton, M Boulanger, M Turner, ME Miller, A Nguyen, K Szczepanek, R Shenolikar and JL Feliciano: Lung Cancer Survivorship: Physical, Social, Emotional, and Medical Needs of NSCLC Survivors. J Natl Compr Canc Netw 22:e237072, 2024.
Pezzuto A, M Morrone and E Mici: Unusual jaw metastasis from squamous cell lung cancer in heavy smoker: Two case reports and review of the literature. Medicine (Baltimore) 96:e6987, 2017.
Pikor LA, VR Ramnarine, S Lam and WL Lam: Genetic alterations defining NSCLC subtypes and their therapeutic implications. Lung Cancer 82:179-189, 2013.
Schulze D: Metastasis of a bronchial carcinoma in the left condylar process. Quintessence Int 39:616, 2008.