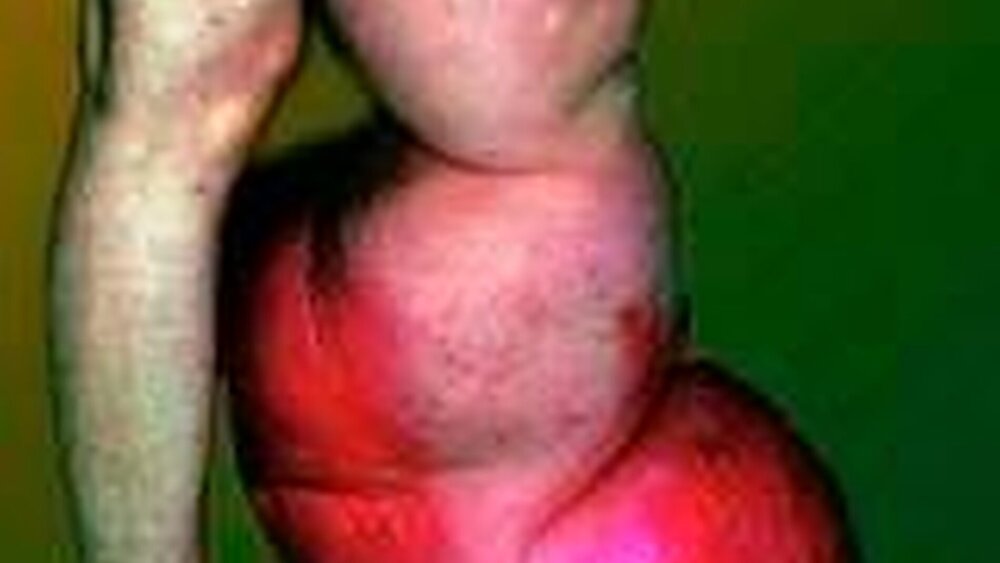
Beinödeme
Ödeme können passager auftreten oder konstant vorhanden sein, meist im Bereich der Beine, doch es können durchaus auch andere Körperregionen betroffen sein. Gemeinsam ist den Ödemen, dass sie auf eine Abflussstörung zurückgehen. Diese aber kann vielfältige Ursachen haben. Allerdings werden Beinödeme hier zu Lande von vielen Betroffenen, aber auch von vielen Ärzten noch nicht ernst genug genommen. Sie werden oft erst in einem späten Stadium diagnostiziert, und bei der Therapie gibt es noch erhebliche Defizite, so das Fazit bei der Jahrestagung der Deutschen Gesellschaft für Lymphologie in Bad Nauheim.
Die Ödeme sind harmlos, wenn es sich beispielsweise um ein Inaktivitätsödem handelt. So schwellen bei fast allen Menschen während längerer Flugreisen die Füße und die Beine an. Grund hierfür ist der Ausfall der venösen Muskelpumpe, welche für den Rücktransport von Gewebeflüssigkeit über die Venen verantwortlich ist. Es entstehen eiweißarme Ödeme, die sich rasch zurückbilden, sobald der Betroffene seine gewohnte Aktivität wieder aufnimmt.
Ödeme können aber auch im Zusammenhang mit Erkrankungen auftreten und bedürfen dann einer gezielten Therapie. So kann sich beispielsweise bei einer chronischen Herzinsuffizienz das Blut im gesamten Kreislauf stauen. Der venöse Druck ist erhöht, und es kommt auch im Liegen zu Ödemen.
Ein ähnliches Phänomen kann auftreten, wenn eine Extremität für einige Stunden nicht durchblutet wurde. Mit Wiedereintreten der Blutzirkulation bilden sich in einem solchen Fall zum Teil massive Ödeme aus, ehe das Lymphsystem wieder seine volle Funktionsfähigkeit zurückerlangt. Eine solche Ödembildung wird auch beobachtet, wenn Patienten mit arterieller Durchblutungsstörung, zum Beispiel durch eine chirurgische Rekonstruktion, wieder eine normale Durchblutung entwickeln.
Phlebödem
Deutlich weiter verbreitet aber sind Ödeme aufgrund einer manifesten venösen Abflussstörung. Man spricht dann von einem Phlebödem. Dieses geht auf eine Erkrankung des Venensystems zurück und gehört neben dem Lymph- und dem Lipödem zu den häufigsten Ödemformen. Es tritt praktisch nur an den Beinen auf und ist durch einen erhöhten venösen Druck infolge einer Schwäche der Venenklappen bedingt.
Durch die Klappeninsuffizienz steigt der Blutdruck in aufrechter Position in den Beinvenen an und kehrt anders als beim Venengesunden unter Aktivierung der Muskelpumpe nicht auf den Normalwert zurück. Der erhöhte Druck setzt sich in den Kapillarbereich fort und bewirkt eine vermehrte Filtration bei verminderter Reabsorption, so dass insgesamt eine gesteigerte Produktion von Gewebeflüssigkeit resultiert. Kann das Lymphsystem die Flüssigkeit nicht abtransportieren, so entsteht ein phlebostatisches oder kurz ein Phlebödem. Es ist eiweißarm und hinterlässt beim Aufdrücken des Fingers eine sichtbare Delle im Gewebe.
Durch die Stauung ist meist die Haut im betroffenen Beinbereich bläulich verfärbt und mit zunehmender Krankheitsdauer entwickelt sich eine Braunfärbung infolge der Ablagerung von abgebautem Hämoglobin im Gewebe. Diese entsteht durch den Zerfall roter Blutkörperchen, welche durch den hohen venösen Druck aus dem Blut ins Gewebe austreten und nicht zurücktransportiert werden können. Wird das Phlebödem nicht adäquat behandelt, beispielsweise durch eine operative Sanierung der erkrankten Venen, so drohen Komplikationen wie Thrombosen oder auch die Entwicklung eines offenen Beingeschwürs (Ulcus cruris).
Lymphödeme
Völlig andere Ursachen als das Phlebödem hat das Lymphödem. Ihm liegt eine Störung im Bereich des Lymphsystems zu Grunde. Hierbei handelt es sich um ein Transportsystem, welches in enger Nachbarschaft zum Blutgefäßsystem verläuft und ähnlich wie dieses Flüssigkeiten im Körper transportiert. Dies geschieht ebenfalls über Leitungsbahnen und Kapillaren und das in gewissen Abständen kontrolliert über die Lymphknoten. Es handelt sich außerdem anders als beim Blutgefäßsystem um einen Halbkreislauf. Dieser beginnt im Gewebe mit den Kapillaren, die die Gewebsflüssigkeit und die darin gelösten Proteine (Lymphe) aufnehmen und den Leitungsgefäßen zuführen. Diese werden aus zylindrisch gebauten hohlen Muskeleinheiten gebildet, die durch Klappen voneinander getrennt sind. Die Klappen führen beim Zusammenziehen des Muskelschlauchs zu einer körperwärts gerichteten Lymphströmung. Von den Leitungsbahnen aus wird die Lymphflüssigkeit etwa in Höhe der großen Halsvenen in das Venensystem eingeschleust, so dass das Lymphgefäßsystem direkt mit dem Blutgefäßsystem verbunden ist.
Die Lymphe enthält keine Erythrozyten und ist daher farblos. Bewegt wird sie über eine rhythmische Pulsation der Lymphgefäße. Sind diese geschädigt, so kann die Gewebsflüssigkeit nicht in ausreichender Menge aufgenommen und abtransportiert werden. Sie bleibt im Gewebe zurück, was zur Schwellung, also zum Ödem, führt. Man spricht folglich von einem Lymphödem.
Primäres Lymphödem
Das Lymphödem kann anlagebedingt entstehen und wird dann als primäres Lymphödem bezeichnet. So können beispielsweise die Kapillaren fehlen oder nur in geringer Zahl ausgebildet sein, so dass nur wenig Lymphflüssigkeit gebildet werden kann. Denkbar ist auch, dass die Lymphgefäße selbst in zu geringer Zahl vorhanden oder zu eng sind, so dass die Transportkapazität nicht ausreicht, um die anfallende Gewebeflüssigkeit abzutransportieren. Die primären Lymphödeme kommen infolge der genetischen Disposition oftmals familiär gehäuft vor, können aber auch sporadisch auftreten. In rund 40 Prozent ist nur die Extremität einer Seite betroffen, bei 60 Prozent der Patienten besteht die Veränderung beidseitig.
In 85 Prozent der Fälle wird die Schwellung erstmals vor dem 35. Lebensjahr registriert, meist zwischen der Pubertät und dem 20. Lebensjahr. Sie beginnt üblicherweise einseitig, bei jedem zweiten Patienten ist später jedoch auch die zweite Extremität betroffen. Die Schwellung wird dabei oft erst nach einem auslösenden Ereignis manifest. Es kann sich dabei um einen banalen Insektenstich handeln, um eine kleinere Verletzung oder auch um eine Schwangerschaft.
Sekundäre Lymphödeme
Andererseits können auch Schädigungen der Lymphbahnen infolge von Verletzungen oder beispielsweise durch Operationen zu einem Lymphödem führen, welches dann als sekundäres Lymphödem bezeichnet wird. Auch Infektionen können entsprechende Folgen haben. Anders als das primäre Lymphödem des Beines, das typischerweise im Unterschenkel- und Fußbereich beginnt, entwickelt sich die sekundäre Krankheitsform meist vom Oberschenkel aus.
In unseren Breitengraden ist die Tumortherapie die häufigste Ursache eines sekundären Lymphödems. Denn Tumorzellen neigen dazu, in die Lymphgefäße einzuwandern und von dort aus Metastasen zu bilden. Bei verschiedenen Krebsformen, beispielsweise dem Mammakarzinom, reicht es deshalb meist nicht, nur den Tumor zu operieren, auch die benachbarten Lymphknoten müssen entfernt werden. Es kommt damit quasi zwangsläufig zu einer Schädigung des Lymphsystems und das insbesondere, wenn sich zusätzlich eine Bestrahlungstherapie anschließt. So ist zum Beispiel nach einer Brustkrebs-Behandlung das Risiko der Entwicklung eines sekundären Armödems hoch, weil die Lymphknoten in den Achselhöhlen fast regelhaft entfernt werden. Bis zu einem gewissen Grad kann der Körper dies ausgleichen, je nach Anlage und auch je nach Ausmaß der Operation muss nach dem Eingriff aber mit einer Ödembildung gerechnet werden. Anders als beim Phlebödem ist die Haut beim Lymphödem nicht verfärbt und es besteht in aller Regel auch kein Krampfaderleiden.
Stadien des Lymphödems
Beim Lymphödem handelt es sich fast immer um einen progredienten Prozess. Die Schwellung entwickelt sich zunächst langsam und beruht nur auf der Ansammlung der eiweißreichen Gewebeflüssigkeit. Diese aber enthält Zellen, die schließlich aktiv werden und analog der Wundheilung neues Gewebe bilden. Es kommt zur Fibrosierung und schließlich zur Vernarbung des neuen Gewebes, also zur Sklerose, einer spürbaren Verhärtung des Lymphödems.
Das betroffene Gewebe hat eine verminderte Abwehrkraft, weshalb sich im Bereich der Lymphödeme leicht Infektionen ausbilden und zum Teil sogar schwere Hautinfektionen wie das Erysipel. Damit wird ein Teufelskreis eingeleitet, weil solche Infektionen das Lymphsystem zusätzlich schädigen.
Üblicherweise wird das erste fassbare Stadium als Stadium O bezeichnet. Solange das Lymphödem reversibel ist, liegt ein Stadium I vor. Hierbei ist das Gewebe noch weich und die Schwellung geht bei Hochlagern der Extremität zurück. Im Stadium II hat sich bereits eine Fibrosierung ausgebildet, die Schwellung geht auch beim Hochlagern nicht zurück und Stadium III charakterisiert schließlich eine schwere Erkrankung, auch Elephantiasis genannt mit unförmiger Veränderung der betroffenen Extremität.
Das Lipödem
Beim Lipödem handelt es sich um eine Fettverteilungsstörung, die allerdings sehr häufig nicht erkannt wird. Die Störung kommt praktisch nur bei Frauen vor. Sie geht mit einer deutlichen Verdickung im Beinbereich einher. Diese beruht auf einer Fettgewebsvermehrung, die auch mit konsequentesten diätetischen Maßnahmen nicht beseitigt werden kann. Die Lipohypertrophie ist besonders häufig bei adipösen Frauen anzutreffen, was erklärt, warum die Störung oft als solche nicht diagnostiziert und behandelt, sondern den betroffenen Frauen lediglich zu einer (sinnlosen) Reduktionsdiät geraten wird.
Erkennbar aber ist das Lipödem daran, dass die Beine (seltener auch die Arme) überproportional dick sind, als es zum Rumpf passt. Typischerweise sind außerdem die Füße nicht vom Ödem betroffen und zeigen eine völlig unauffällige Form. Das Lipödem tritt anders als das Lymphödem fast immer beidseitig auf und das in der Regel symmetrisch. Die Hautfarbe ist normal, das Gewebe kann anders als beim Phlebödem nicht durch Druck eingedellt werden und es besteht meist kein Krampfaderleiden.
Die Veränderungen machen den betroffenen Frauen zunächst keine Beschwerden. Mit der Progression der Erkrankung aber kommt es zu Spannungsschmerzen, die Beine fühlen sich schwer an und reagieren druckempfindlich.
Übrigens sind neben den reinen Krankheitsformen des Phleb-, Lymph- oder Lipödems auch gemischte Formen im Sinne eines Phleb-Lymphödems, eines Lip-Lymphödems oder auch eines Lip-Lymph-Phlebödems möglich.
Therapie der Beinödeme
Während beim Phlebödem häufig das Problem durch eine konsequente Therapie des zu Grunde liegenden Venenleidens behandelt werden kann, ist beim Lymph- wie auch beim Lipödem ein kurativer Ansatz praktisch nicht möglich. Ziel der Behandlung ist deshalb vor allem die Entstauung, indiziert ist eine komplexe physikalische Entstauungstherapie (KPE). Diese besteht aus zwei Phasen, wobei zunächst versucht wird, eine möglichst ausgeprägte Entstauung zu erwirken, die schließlich in der zweiten Behandlungsphase konsequent gehalten werden soll.
In der ersten Phase steht deshalb die manuelle Lymphdrainage im Vordergrund. Dabei versuchen eigens ausgebildete Lymphtherapeuten durch leichte, streichende oder drückende Bewegungen die Lymphkapillaren zu öffnen und die Motorik der Lymphbahnen anzuregen. Die betroffene Extremität wird anschließend mit einem Kompressionsverband versehen, damit sich möglichst keine neue Stauung bildet. Nach Abschluss der manuellen Lymphdrainage muss mittels einer konsequenten Kompressionstherapie für den Erhalt des Therapieerfolges gesorgt werden. Allerdings werden speziell in dieser Phase noch sehr viele Behandlungsfehler gemacht, wie bei der Tagung der Deutschen Gesellschaft für Lymphologie deutlich wurde. Es wurde vor allem moniert, dass sowohl das Lymph- und mehr noch das Lipödem von vielen Ärzten nicht oder erst sehr spät erkannt und dass oftmals keine adäquate Therapie eingeleitet wird. Erfolgt eine manuelle Lymphdrainage, wird zudem anschließend oft keine optimale Versorgung mit Kompressionsstrümpfen gewährleistet, hieß es in Bad Nauheim. So ist immer darauf zu achten, dass die Patienten Kompressionsstrümpfe erhalten, die konsequent an die individuellen anatomischen Verhältnisse angepasst werden.
Mit „Fertigware“ ist das aber nicht zu realisieren und auch nicht mit rundgestrickten Kompressionsstrümpfen, also mit Strümpfen, die vom Fuß bis zum Oberschenkel aus der gleichen Maschenzahl gestrickt sind. Ein vernünftiger Druckaufbau über die gesamte Extremität lässt sich nur durch Strümpfe erzielen, die aus gestricktem Gewebe angefertigt werden, was an der stets vorhandenen Naht erkennbar ist. Nur diese Strümpfe gewährleisten, so die Lymphtherapeuten, eine optimale Anpassung, einen optimalen Druckaufbau und damit auch eine optimale Kompression. Es kommt dadurch nicht – wie ansonsten oft zu beobachten – zum Einrollen der Kompressionsstrümpfe und zu Einschnürungen und damit möglicherweise sogar zu zusätzlichen Schädigungen des Gewebes.
Unabhängig von einer konsequenten Kompressionstherapie ist eine sorgfältige Hautpflege für Patienten mit Beinödem von großer Bedeutung, um Pilz- oder auch bakteriellen Infektionen vorzubeugen. Wichtig ist ferner regelmäßige Bewegung und im Idealfall ein regelrechtes Gymnastikprogramm, um den Abtransport der Lymphe zu unterstützen.
Die Autorin der Rubrik „Repetitorium“ ist gerne bereit, Fragen zu ihren Beiträgen zu beantworten.
Christine VetterMerkenicher Str. 22450735 Köln